INTRODUCCIÓN
La infertilidad se define como la incapacidad de una pareja para concebir después de 12 meses de relaciones sexuales frecuentes, sin utilizar métodos de planificación familiar. Es un problema que llega a afectar a 1 de cada 6 ó 10 parejas. La mayor parte de los estudios efectuados indica que 15% de todas las parejas experimentará infertilidad primaria o secundaria en algún momento de su vida reproductiva1-4.
El estado de infertilidad depende tanto del factor femenino como del masculino5,6; se designa un factor masculino alterado cuando cualquier causa o causas de infertilidad residen en el hombre7,8. El factor masculino como causa de infertilidad está presente en el 30 al 50% de los casos de infertilidad diagnosticados, de ahí la importancia de una evaluación integral de las alteraciones masculinas y su fertilidad.9,10 El sistema reproductor masculino aparentemente posee funciones simplistas para producir esperma y testosterona, pero los mecanismos subyacentes son mucho más complejos y aún no se han revelado por completo11-13. Estos elusivos mecanismos de las funciones reproductivas masculinas han conducido a una comprensión deficiente de las causas reales de la infertilidad masculina en aproximadamente el 50% de los casos14,15. La alteración de la fertilidad masculina puede reflejarse en la alteración de los parámetros de los espermatozoides a través de factores multivariantes a diferentes niveles16-18.
Las etiologías de la infertilidad masculina pueden actuar a niveles reguladores pretesticulares o neuroendocrinos. Otros factores pueden afectar directamente los sitios intratesticulares, afectando así las funciones de las células de Sertoli, las células de Leydig y las células germinales. También pueden producirse alteraciones en los estratos postesticulares, lo que perjudica la maduración y el transporte de los espermatozoides. Además del concepto convencional de fisiopatología de la infertilidad masculina, existe un advenimiento de la inmunología reproductiva masculina, así como de la genética reproductiva y la epigenética, cuyas modulaciones pueden inducir diversas formas de deterioro de la fecundidad masculina. La evaluación adecuada de la infertilidad masculina en diferentes niveles es esencial para su manejo eficaz. Se puede adoptar un tratamiento dirigido a un factor masculino específico con o sin técnicas de reproducción asistida (TRA) para el manejo de la infertilidad masculina19.
La Organización Mundial de la Salud (OMS) ha propuesto clasificar la infertilidad masculina en función de las características del semen20 donde según la alteración observada tenemos hipospermia cuando el volumen espermático es menor a 1,5 cc, azoospermia cuando hay ausencia total de espermatozoides21, criptozoospermia cuando posterior a un lavado y concentración se obtienen espermatozoides en un muestra previamente calificada como azoospermica22, oligozoospermia cuando la cantidad espermática total es menor a 39 millones y/o la concentración espermática es menor a 15 millones, astenozoospermia cuando el porcentaje de espermatozoides móviles progresivos es menor al 32%, teratozoospermia cuando la morfología espermática normal por criterios estrictos de Kruger es menor al 4% y el recuento de espermatozoides móviles está disminuido si es menor a 5 millones. La distribución común de las causas de infertilidad puede desconocerse debido a la escasez de información proveniente de las clínicas de fertilidad en nuestro medio.
El objetivo de este trabajo fue determinar la frecuencia del factor masculino alterado en asociación con anomalías diagnosticadas, según el número de índices seminales afectados con base en espermogramas realizados en las parejas con infertilidad atendidas en la Clínica Neolife en el periodo de 1 año, de tal forma a conocer las características generales de las parejas con infertilidad que acuden a nuestra consulta y en qué porcentaje podemos asociar al factor masculino.
MATERIALES Y MÉTODOS
Se realizó un estudio retrospectivo, observacional, descriptivo, de corte transversal, que incluyó a todas las parejas con diagnóstico de infertilidad que consultaron en la Clínica Neolife de Asunción, en el periodo de agosto de 2018 a agosto de 2019 que cumplieron con los criterios de inclusión. Se excluyeron a aquellas parejas que no concluyeron el protocolo de diagnóstico de infertilidad y, por lo tanto, cuyas historias clínicas no tuvieron los datos requeridos para el estudio.
Se realizó una revisión de las historias clínicas de las parejas que consultaron durante el periodo de estudio, se utilizó un filtro electrónico del sistema informático VRepro que es el que se utiliza en la clínica, que incluyó a todas las consultas iniciales de fertilidad desde el 01 de agosto de 2018 al 31 de agosto de 2019. Las variables estudiadas fueron: la presencia o no de alguna alteración del factor masculino, la edad, el volumen espermático, la cantidad espermática total, la concentración espermática, el porcentaje de espermatozoides móviles progresivos, la morfología espermática y el recuento de espermatozoides móviles.
Análisis de datos: la información fue recolectada de los expedientes clínicos electrónicos almacenados en el VRepro (Sistema informático específicamente diseñado para la gestión integral de Centros de Reproducción Asistida). Los datos se registraron en planilla electrónica Microsoft EXCEL, posteriormente analizados con EPIINFO (CDC, Atlanta) utilizando estadística descriptiva. Los resultados se expresaron en forma de proporciones para las variables cualitativas y como media y desviación estándar para las variables continuas.
Aspectos éticos: los datos de los pacientes se manejaron en el anonimato de tal forma a resguardar la identidad de los mismos, utilizamos códigos para identificar los casos para la carga de datos en las planillas, todos los datos se recolectaron en planillas electrónicas y se analizaron también de forma electrónica.
RESULTADOS
De 150 informes de espermogramas, 89 (59,3%) mostraron alteraciones en los índices seminales (Figura 1), la media de edad de este grupo fue de 37,8 años +/- DE 6,7 años. En el 50,6% de los seminogramas alterados hubo solo una alteración aislada, en el 13,5% dos alteraciones y en el 35,9% restante más de dos alteraciones.
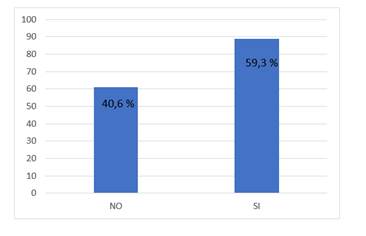
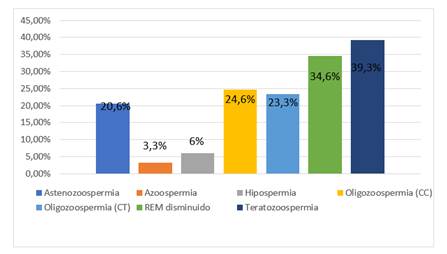
Figura 1. Frecuencia de alteración del Factor Masculino en parejas atendidas en la Clínica Neolife en el periodo de un año (n: 150).
En cuanto al volumen espermático encontramos hipospermia en 9 pacientes (6%), en lo referente a la cantidad total de espermatozoides hallamos azoospermia en 5 pacientes (3,3%) y oligozoospermia en 35 pacientes (23,3%), según la concentración espermática se vio oligozoospermia en 37 pacientes (24,6%), por el porcentaje de espermatozoides móviles progresivos se diagnosticó astenozoospermia en 31 pacientes (20,6%), según el porcentaje de formas normales encontramos teratozoospermia en 59 pacientes (39,3%), y el recuento de espermatozoides móviles hallamos disminuido en 52 pacientes (34,6 %) (Figura 2).
DISCUSIÓN
En el presente estudio se realizó en primer lugar la búsqueda de la presencia o no de alteración del factor masculino en parejas con diagnóstico de infertilidad y secundariamente la prevalencia de cada una de las alteraciones posibles en el espermograma, así como la caracterización de la edad media de los pacientes estudiados, que consultaron en la Clínica Neolife en el periodo de un año. Los resultados coinciden con la estadística que se maneja a nivel internacional y con varias publicaciones sobre el tema, no podemos comparar con estudios nacionales ya que aún no se han publicado previo al presente estudio.
Respecto a la distribución por edad, Marimuthu et al (2003)23 realizaron análisis de semen de sujetos que asistieron a la clínica de fertilidad durante los últimos 11 años, observaron que la edad promedio de los hombres era de 31.2 años. Por su parte, Salgado et al (2003) informaron en el seminograma de 571 parejas que consultaron por infertilidad en una clínica de referencia una edad media de 31,89 ± 6,3 años24. De acuerdo con lo anterior, los estudios mostraron que la mayoría de los hombres con índices seminales anormales son mayores a 30 años como en el presente estudio, sin embargo, un poco más jóvenes a nuestros pacientes ya que estos tenían una media de edad de 37,8 ± 6,7 años.
En una revisión de Kumar et al (2015)25 se reporta que de todos los casos de infertilidad, aproximadamente el 40-50% se debe a la infertilidad por "factor masculino". En nuestro estudio este hallazgo fue del 59,3% que coincide con la tendencia en aumento de las alteraciones del factor masculino en los últimos años que reporta esa misma revisión.
En cuanto a la distribución por alteraciones, Salgado et al (2003)24 observaron que la astenozoospermia estaba presente en el 8.89% de los casos de la clínica estudiada, muy inferior a nuestro hallazgo del 20,6%, así como también la azoospermia reportada por ellos fue del 23,98% muy por encima de nuestro hallazgo del 3,3%. El porcentaje de casos de astenozoospermia y de azoospermia como causa de infertilidad en el presente estudio es comparable con el estudio realizado por Ugboaja et al (2010)26 y por Hernandez Uribe et al (2001)27, ambos en clínicas de referencia, pero el porcentaje de casos de astenozoospermia fue muy diferente en los estudios realizados por Adenijiv et al (2003)28 y Salgado et al (2003)24 en sus respectivas clínicas. Esta diferencia podría deberse a que los estudios se realizaron en diferentes áreas geográficas donde diferentes factores ambientales afectan el índice seminal.
Dentro de las alteraciones de los parámetros seminales llama la atención que en ninguno de los estudios revisados reporta a la teratozoospermia como causa principal, como fue el hallazgo en nuestro centro y representó el 39,3% de los casos con alguna alteración, esto podría ser por la diferencia en cuanto a los criterios de evaluación utilizados en cada uno de los centros, ya que la evaluación de la morfología por los criterios estrictos de Kruger29-34 es “operador dependiente” así como también se debe considerar que algunos de los estudios utilizaban la guía de análisis seminal anterior a la del 201035-38, actualmente ya obsoleta, la misma manejaba otros criterios de morfología en comparación con la última publicada en el 201039 que es la que utilizamos en nuestro centro.
Para futuros estudios sería interesante aumentar la cantidad de pacientes analizados, así como también incluir otros parámetros adicionales como el Test de TUNEL, el MAR test, el espermocultivo, la bioquímica seminal y el índice de maduración espermática40 en cuanto al análisis seminal se refiere, así como también, el índice de masa corporal, el tabaquismo, la presencia o no y el grado de varicocele, etc. Debido a que esto fue una limitante en el presente estudio ya que no todas las parejas se habían realizado todos los estudios y las historias clínicas no contaban con todos los datos, para de este modo poder evaluar de una forma más global las posibles causas de alteración del factor masculino y poder así tratarlas más específicamente según los hallazgos en cada pareja, valiéndonos sobre todo de las técnicas de selección espermática con las que se cuenta actualmente y de las TRA para de esta forma poder obtener una mayor tasa de embarazo en curso y nacido vivo en casa.
En conclusión, encontramos alteración del factor masculino en el 59,3% de las parejas que consultaron por infertilidad en la Clínica Neolife en el periodo de 1 año. Las tres principales alteraciones de los índices seminales fueron teratozoospermia, recuento de espermatozoides móviles disminuido e oligozoospermia, por lo que la infertilidad masculina es una causa importante de infertilidad con un fuerte impacto en la psicología y fisiología de la pareja y puede deberse a varias razones. Además, la literatura actual revela que su tendencia está aumentando en todo el mundo. Por lo tanto, es necesario analizar los factores que están causando tal aumento de la infertilidad masculina y se deben hacer intentos para controlar tales factores en un futuro próximo.