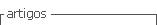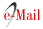INTRODUCCIÓN
Las lesiones cutáneas en el lupus eritematoso sistémico (LES) son frecuentes y variadas, el síndrome de Rowell es una de ellas. Esta entidad clínica poco frecuente, descrita en 1963, se caracteriza por la asociación de LES con lesiones tipo eritema multiforme like. Hay expertos que dudan de la existencia real de este síndrome. Es más frecuente en mujeres, con una edad promedio de 30 a 40 años y la distribución topográfica de las lesiones es preferentemente en brazos y piernas1-5.
Inicialmente los criterios propuestos por Rowell fueron, la presencia de lesiones de lupus eritematoso discoide, eritema multiforme like, ANA con patrón moteado, factor reumatoide positivo y anticuerpo anti Ro positivo1. Luego surgieron otros criterios, Lee et al, en 1995 propusieron los siguientes: tener lupus eritematoso sistémico, eritema multiforme (sin agente etiológico causante), ANA con patrón moteado, anticuerpo anti-La/SSB, factor reumatoide positivo6. En el 2000 Zeitouni et al., incluyeron la aparición de lupus eritematoso (LE) en sus formas sistémica, discoide y cutánea subaguda; lesiones tipo eritema multiforme (EM) y anticuerpos antinucleares (ANA) con patrón moteado, como criterios mayores. Además, asocia el factor reumatoide; los anticuerpos anti-Ro/SS-A o anti-La/SS-B positivos y el eritema pernio, como criterios menores.7 En el 2012, Torchia, estableció otros criterios mayores y menores para llegar al diagnóstico. Mayores: presencia de lupus eritematoso cutáneo crónico (lupus discoide y/o eritema pernio), lesiones tipo eritema multiforme , positividad para, por lo menos, un anticuerpo (antinuclear con patrón moteado; anti- Ro/SSA; y/o anti-La/SSB), inmunofluorescencia directa negativa en lesiones de tipo eritema multiforme y los siguientes criterios menores: ausencia de infecciones o fármacos desencadenantes, ausencia de localizaciones típicas de eritema multiforme (acral y mucosas), presencia de por lo menos, un criterio de LES de la Academia Estadounidense de Reumatología exceptuando fotosensibilidad, rash malar y lesiones orales3.
El objetivo de este artículo es presentar una paciente con lesiones en piel que pudiera corresponder a un síndrome de Rowel, internada en el Servicio de Medicina Interna del Hospital Nacional en mayo de 2020.
Caso clínico
Mujer de 42 años, internada en el Servicio de Medicina Interna el 13/05/2020 por un cuadro de 2 semanas de evolución, que se inicia con secreción purulenta en el sitio de inserción de catéter de hemodiálisis y aparición de ampollas de diferentes tamaños localizadas en cuello, tronco, rostro y orejas que con el correr de los días drenan liquido seroso de forma espontánea dejando lesiones eritemato-descamativas. El cuadro se acompaña de sensación febril y escalofríos que ceden parcialmente con antipiréticos comunes. Es tratada en un centro asistencial de su localidad con vancomicina y carbamacepina. Por falta de mejoría, es remitida a nuestro Hospital. Niega cuadro similar anterior.
La paciente es conocida portadora de lupus eritematoso sistémico y nefritis lúpica desde hace 5 años en tratamiento con hidroxicloroquina 200mg/día y terapia sustitutiva renal desde hace 6 meses por nefropatía lúpica crónica con esquema trisemanal. Es hipertensa bajo tratamiento con Alfametildopa 500 mg/día y nifedipina 20 mg por día.
El examen físico al ingreso reveló en piel, lesiones eritemato- purpúricas, ampollas, áreas denudadas, costras hemáticas, signo de Nikolsky negativo, localizadas en áreas fotos expuestas (rostro, cuello, escote, espalda), incluso en mucosa labial. (Figuras 1A,B,C).
Figura 1: A. Lesiones eritemato- purpúricas, ampollas, áreas denudadas, costras hemáticas en áreas foto expuestas, incluso mucosa labial. B. Lesiones ampollares y áreas denudadas sobre un fondo eritematoso en región de la espalda. Algunas lesiones configuran escarapelas. C. Placas eritematosas y ampollas en hombro. D. Lesión en escarapela en miembro superior
Placas eritemato-violáceas redondeadas de 0,3 cm de diámetro, aproximadamente, de bordes irregulares, limites netos, con centro más oscuro o costroso (imagen en escarapela) en brazos y área periférica de lesión de espalda (Figuras 1B y 1D).
Laboratorio: Glóbulos blancos 5.410, neutrófilos 81%, linfocitos 12%, eosinófilos 2%, Hb. 8,6 mg/dl, hematocrito 26%. Plaquetas: 150.000. Hepatograma normal. ANA 1.280, patrón moteado y anti DNA 1/80 (Inmunofluorescencia indirecta, crithidia luciliae), anti RO (-), anti La (-), anti Sm (-) (enzimoinmunoanalisis), (C3: 57 mg/dl (90-180mg/dl),C4 13 mg/dl (10-40mg/dl), Factor reumatoide (+)(inmunoturbidimetria), creatinina 7,3 mg/dl, urea 163 mg/dl, serología IgM para CMV, toxoplasmosis, rubeola,(electro quimioluminiscencia), todos negativos, herpes (enzimoinmunoanalisis), HIV (-).
En el cultivo de secreción de catéter de hemodiálisis, se aísla estafilococos áureos, sensible a vancomicina, hemocultivo (-).
Biopsia de piel: Epidermis atrófica de aspecto regenerativo con daño vacuolar del estrato basal con presencia de aislados cuerpos apoptóticos. Ligero engrosamiento de la membrana basal. Dermis superficial cuerpos coloides, leve infiltrado inflamatorio perivascular. (Figura 2A, 2B). Dermatitis de interfase de tipo vacuolar, se plantea que se trate de manifestación cutánea del Lupus Eritematoso.
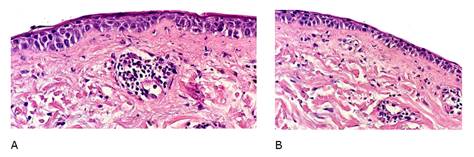
Figura 2: Anatomía patológica. A. Epidermis atrófica, daño vacuolar del estrato basal con presencia de aislados cuerpos apoptóticos. Ligero engrosamiento de la membrana basal. Dermis superficial cuerpos coloides, infiltrado inflamatorio peri vascular. B. Dermatitis de interfase de tipo vacuolar, se plantea que se trate de manifestación cutánea del Lupus Eritematoso.
La paciente es tratada con pulsos de metilprednisolona 1g/día por 3 días, luego prednisona oral 1mg/kg/día. Cobertura antibiótica con vancomicina por 14 días, hemodiálisis. A. Regresión de las lesiones. B. Alta a las 4 semanas (Figura 3).
DISCUSIÓN
En 1963, Rowell et al, reportaron un grupo de pacientes con lupus eritematoso discoide, asociado con eritema multiforme, acompañado de un patrón de anticuerpos característico (ANA con patrón moteado, factor reumatoide positivo, anti Ro positivo), al que dio en llamar Síndrome de Rowell. Posteriormente otros investigadores pusieron en duda su existencia1-5.
Nosotros reportamos una paciente diagnosticada hace 5 años de LES con nefritis lúpica, con tratamiento irregular, razón por la cual evolucionó a una nefropatía crónica, que hacía 6 meses estaba bajo tratamiento sustitutivo renal tres veces por semana. Ella ingreso a nuestro Hospital, por un cuadro de dos semanas de evolución con fiebre, lesiones en piel y secreción purulenta a nivel del catéter de hemodiálisis. Tenía antecedentes de haber recibido carbamacepina por un corto tiempo después de presentar las lesiones en piel. Se aisló estafilococos áureos de la secreción a nivel del catéter, fue tratada con vancomicina por 14 días, pulsos de metilprednisolona y terapia sustitutiva renal. El lupus presentaba una actividad de la enfermedad con puntaje SLEDAI al ingreso de 22. El laboratorio mostró ANA 1/ 1280, con patrón moteado, anti DNA 1/80, factor reumatoide positivo, anticuerpos Anti Ro y anti La negativos, C3 y C4 consumidos.
Las lesiones cutáneas fueron interpretadas como eritema multiforme, por la observación de lesiones en escarapela en brazos y periferia de zonas afectadas del tronco. Dentro del espectro correspondería a las formas severas como el Stevens-Johnson (SSJ) o la necrólisis epidérmica tóxica (NET). En este caso por la extensión (mayor al 10% pero menor al 30%) a superposición SSJ-NET. La principal causa de estas reacciones son los fármacos, pero en esta paciente fueron utilizados luego del inicio de la reacción. Las colagenopatías también pueden producirlas.
La anatomía patológica fue un recurso que ayudó a confirmar el lupus eritematoso y a descartar otros diagnósticos como las farmacodermias y el síndrome estafilocócico de la piel escaldada.
La mejoría de las lesiones en piel, se observó tras la administración de pulsos de metilprednisolona.
La paciente presentó infección del catéter de hemodiálisis por estafilococos áureos que obliga a considerar al síndrome estafilocócico de la piel escaldada (SEPE) como diagnóstico diferencial. Este síndrome reportado en 1878 por Ritter von Rittershain con el nombre de dermatitis exfoliativa neonatal es una enfermedad cutánea aguda infrecuente causada por el Staphylococcus aureus, productor de toxinas epidermolíticas (exfoliatina, epidermolisina). Se observa con más frecuencia en menores de 5 años de edad, especialmente en recién nacidos. En adultos es excepcional y está relacionado a insuficiencia renal, inmunodepresión como el SIDA o uso de ciertos fármacos Se caracteriza por su presentación clínica en tres etapas: primera etapa eritrodérmica, seguida por una etapa ampollar, y por último una etapa descamativa. El signo de Nikolsky es generalmente positivo. El eritema es generalizado, con ragadíes periorificiales e irritabilidad, con una hiperestesia cutánea exquisita (dolor y llanto con sólo tocar la piel), en un paciente con buen estado general. No suele afectar mucosas, aunque puede haber rinorrea purulenta y conjuntivitis8,9. Se confirma el diagnóstico aislando S. aureus en cultivo (frotis nasal, faríngeo, conjuntival, catéteres, hemocultivo etc.)8,9
Nuestra paciente presentaba insuficiencia renal, pero la afectación cutánea era localizada y había importante compromiso mucoso. El signo de Nikolsky fue negativo y los hallazgos de la biopsia no fueron compatibles con el SEPE8,9. La paciente recibió cobertura antibiótica con vancomicina.
El otro diagnóstico diferencial a plantear en nuestra paciente son las farmacodermias, como el síndrome de DRESS, una reacción adversa, grave e idiosincrática que se caracteriza por una erupción cutánea acompañada de fiebre, compromiso sistémico y alteraciones hematológicas10. Se la conoce también como síndrome de hipersensibilidad a los anticonvulsivantes, pues son los fármacos que con más frecuencia lo causan, especialmente la carbamacepina10.
El síndrome de DRESS, es una reacción medicamentosa severa relacionada con el empleo de anticonvulsivos aromática y alopurinol. En 1996 Bocquet et al, establecieron el acrónimo DRESS (Drug Rash with Eosinophilia and Systemic Symtoms), para describir un síndrome que puede ser mortal, caracterizado por una erupción cutánea grave, fiebre, eosinofilia o linfocitos atípicos y afectación sistémica. La incidencia estimada de este síndrome varía de 1/1,000 a 1/10,000 de los pacientes expuestos al medicamento11.
La biopsia de piel, en nuestra paciente, no mostró hallazgos compatibles con una farmacodermia y en este caso el uso de la carbamacepina fue posterior al inicio del cuadro.
Los estudios serológicos descartaron infecciones como la del herpes.
El síndrome de Rowell fue propuesto como diagnóstico final en esta paciente por los criterios: lupus eritematoso sistémico con ANA de patrón moteado, factor reumatoide positivo y la presencia de lesiones del espectro del eritema multiforme.