INTRODUCCIÓN
El síndrome de compresión medular se caracteriza por un déficit neurológico relativamente simétrico, con parálisis de las extremidades, pérdida de las funciones esfinterianas (vesical y rectal), además de pérdida de sensibilidad por debajo del nivel de la lesión. El síndrome de compresión medular se considera una urgencia neuroquirúrgica debido a que, dependiendo de la etiología, puede ser resuelta quirúrgicamente, evitando así las secuelas neurológicas ocasionadas por la mielopatía compresiva consecuente. La escasez de síntomas iniciales, previas al déficit neurológico, lamentablemente suele retrasar el diagnóstico temprano 1-4.
REPORTE DEL CASO
Presentamos el caso de una paciente del sexo femenino de 58 años, responsable de los quehaceres domésticos, hipertensa desde hace 15 años, en tratamiento farmacológico regular con losartán 50 mg cada 12 hs, conocida con diabetes de tipo 2 en tratamiento irregular con insulina NPH. Refiere además ser consumidora crónica de corticoides por vía oral (dexametasona, Dolo Reumin ®) en forma irregular por lumbalgias inespecíficas. Negó hábitos tóxicos.
La paciente refirió dolor lumbar de 1 mes de evolución aproximada, de inicio insidioso, tipo puntada, que irradia a zona inguinal bilateral y miembros inferiores (MMII), que cede parcialmente con la ingesta de analgésicos comunes el cual se vuelve a hacer presente a las pocas horas. Quince días antes del ingreso acude a consulta con facultativo quien solicita estudios laboratoriales e indica tratamiento antibiótico, el cual la paciente no sabe precisar, con poca mejoría de los síntomas. Un día antes del ingreso se agrega dolor abdominal hipogástrico intenso, tipo puntada, sin irradiación, acompañado de tenesmo vesical, disuria y disminución de la diuresis. Además, presenta debilidad muscular de ambos miembros inferiores imposibilitando la marcha, motivo por el cual acude a nuestro servicio. Negó sensación febril, tos, expectoración u otro síntoma.
Al momento de la admisión hospitalaria, la paciente se encontraba normotensa, eupneica, afebril con facies dolorosa. Al examen físico del sistema nervioso central, la paciente se encontraba lúcida, ubicada en tiempo-espacio-persona, con paraparesia en MMII con fuerza muscular 2/5 la cual progresó a paraplejía a las pocas horas, además de pérdida de la sensibilidad termoalgésica, táctil superficial y profunda, propiocepción y sensibilidad vibratoria, con nivel sensitivo desde T10. Los reflejos musculotendinosos, reflejos esfinterianos vesical y rectal se encontraban ausentes, además se constató presencia de signo de Babinski en forma bilateral. En análisis laboratoriales se evidenció una anemia normocítica normocrómica, leucocitosis (18.840 cél/uL) y neutrofilia (84%), reactantes de fase aguda elevados, coagulograma en rango y VDRL no reactiva.
En recorrida médica se construye, por sospecha clínica, un síndrome de compresión medular completa, por lo que se solicita resonancia magnética de columna dorso-lumbar contrastada con gadolinio, en la que se observa lesión intradural extramedular posterior en columna dorsal, desde T6 a T9, con señal intermedia en T1 e hiperintensa en T2 y STIR con realce periférico asociada a mielopatía compresiva crítica desde T6 a T8, cuya imagen era sugerente de empiema intradural extramedular. El Servicio de Neurocirugía decide tratamiento quirúrgico de urgencia, donde se realiza laminectomía descompresiva de T6-T9 y drenaje del empiema. Dentro del acto quirúrgico se envía material biológico para cultivo en el cual se aisló Staphylococcus aureus resistente a meticilina por lo que se realiza antibioticoterapia con vancomicina a dosis de 30 mg/kp/día. En el curso de la internación además se aisló SARM en hemocultivos y urocultivo.
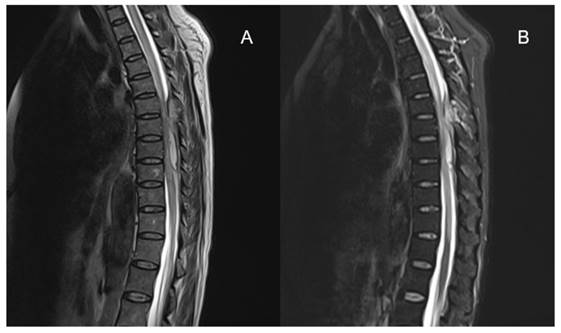
Figura 1 Lesión intradural extramedular posterior en columna dorsal, desde T6 a T9, se observa señal hiperintensa en T2 (A) y STIR con realce periférico (B), con mielopatía compresiva crítica desde T6 a T8.
En su postquirúrgico inmediato la paciente vuelve a sala de internación común, presentando evolución favorable de la herida operatoria, manteniéndose afebril, normotensa, con buena respuesta a la antibioticoterapia parenteral la cual completó un total de 30 días.
Con relación al déficit neurológico, el mismo no obtuvo mejoría, persistiendo la paraplejía, el nivel sensitivo y los trastornos esfinterianos, por lo que se indica alta médica por medicina interna, fisioterapia y seguimiento por consultorio de neurocirugía.
DISCUSIÓN
El síndrome de compresión medular se caracteriza por un déficit neurológico relativamente simétrico, con parálisis de las extremidades, pérdida de las funciones esfinterianas vesical y rectal, además de pérdida de sensibilidad por debajo del nivel de la lesión. El síndrome de compresión medular se considera una urgencia neuroquirúrgica debido a que, dependiendo de la etiología, puede ser pasible de tratamiento quirúrgico para evitar las secuelas neurológicas ocasionadas por la mielopatía compresiva consecuente. La escasez de síntomas iniciales, previas al déficit neurológico, lamentablemente suele retrasar el diagnóstico temprano 1-4.
La parálisis suele ser flácida y arrefléctica, pudiendo presentarse signo de Babinski. El dolor es un síntoma presente frecuentemente, de localización dependiente del nivel de la lesión 1-5.
Las causas del síndrome de compresión medular se encuentran la traumática, metastásica, infecciosa y vascular (hematomas). La etiología infecciosa de esta entidad generalmente se encuentra causada por un empiema extradural, siendo la presentación intradural muy infrecuente, con una incidencia desconocida, siendo reportados sólo algunos casos aislados. El principal germen involucrado suele ser Staphylococcus aureus. La diseminación hematógena es la causa más frecuente, pero puede ser también ocasionada por extensión local 3,6-8. La resonancia magnética contrastada con gadolinio es la técnica de elección para el diagnóstico del empiema medular, facilitando su ubicación precisa y la valoración del compromiso medular 3,6,7.
Los empiemas intradurales extramedulares en la actualidad son extremadamente infrecuentes, siendo los empiemas de localización extradural la forma de presentación más frecuente. En cuanto a la epidemiología de esta patología, la misma se presenta con mayor frecuencia en la sexta década de la vida y con predominancia en pacientes con enfermedades que predisponen a una inmunodepresión como diabetes e infección por VIH, pero también puede producirse secundario a procedimientos médicos como inyección local de anestésicos, punción lumbar o por siembra hematógena desde un foco distante. La microbiología de esta patología se encuentra predominada por cocos gram positivos, principalmente S. aureus, pero también se reportan casos de empiemas tuberculosos los cuales son más frecuentes en pacientes con inmunocompromiso avanzado 6,7.
La patogénesis de este caso en particular, sospechamos que fue ocasionada debido a algún foco procedente de la piel del MMII, el cual no pudo ser evidenciado al ingreso hospitalario por el tiempo de evolución de los síntomas, siendo favorecido por inmnunodepresión ocasionada por el consumo crónico de corticoides y la diabetes. Creemos que la lesión de piel ocasionó una bacteriemia subclínica y esta produjo siembra hematógena. Esto se encuentra sustentado por la evidencia de la bacteriemia en donde los cultivos de sangre, de orina y de la lesión de la paciente se aislaron S. aureus resistente a meticilina.
La sospecha diagnóstica debe ser alta para facilitar el diagnóstico de esta patología por las devastadoras secuelas producidas cuando el diagnóstico y tratamiento se retrasan, por lo que el médico internista debe estar alerta y pensar en esta entidad en los pacientes que se presentan con un déficit neurológico de instauración brusca.