INTRODUCCIÓN
El trasplante cardíaco (TC) es la única alternativa de tratamiento en un grupo seleccionado de pacientes en insuficiencia cardiaca avanzada. En estos proporciona una mejoría importante en la supervivencia y calidad de vida, siempre que se apliquen los criterios correctos de selección del receptor1,2.
Las indicaciones de TC son múltiples e incluyen el deterioro hemodinámico debido a insuficiencia cardíaca, choque cardiogénico refractario, dependencia demostrada de soporte inotrópico intravenoso para una perfusión adecuada de los órganos, VO2 máx. <10 mL/Kg/min habiendo alcanzado el umbral anaeróbico, isquemia miocárdica severa con limitación de la actividad rutinaria y no susceptible de revascularización quirúrgica o percutánea, arritmias ventriculares sintomáticas recurrentes a todas las modalidades terapéuticas1,3.
Existen condiciones que aumentan la morbimortalidad post TC como edad mayor a 70 años, las neoplasias malignas con alta probabilidad de recidiva, infecciones activas, diabetes mellitus con afectación severa de órgano diana, tabaquismo, etilismo y drogadicción, entorno psicosocial desfavorable, deterioro severo de la función renal y hepática, hipertensión pulmonar fija, obesidad, enfermedad vascular cerebral o periférica severa, entre otras. Estas condiciones deben ser valoradas en conjunto y en todo caso la decisión de contraindicar el TC debe establecerse de forma individualizada en cada paciente4.
El tratamiento inmunosupresor es la clave del tratamiento en el post TC pero constituye también una causa de morbilidad. El tratamiento de inducción se emplea para designar el grado de inmunosupresión más intensa utilizada en los primeros momentos tras el TC para garantizar una rápida y profunda supresión de la respuesta inmune. El mismo disminuye la incidencia de rechazo agudo. La inmunosupresión de mantenimiento incluye tres componentes básicos: un inhibidor de la calcineurina (ciclosporina o tacrolimus), un agente antiproliferativo (micofenolato) y esteroides. El mayor riesgo de rechazo ocurre en los primeros 3-6 meses tras el TC, por lo tanto, en este periodo el objetivo es alcanzar el máximo grado de inmunosupresión. La biopsia endomiocárdica permanece como el patrón oro para la detección del rechazo agudo y la modulación de la inmunosupresión.
Existen múltiples complicaciones en pacientes post operados de trasplante cardiaco, algunas relacionadas a la cirugía, otras relacionadas al tratamiento inmunosupresor. El fallo primario del injerto es la principal causa de mortalidad temprana en estos pacientes. El rechazo hiperagudo ocurre cuando existen anticuerpos preformados ABO o anti HLA. Otras complicaciones como regurgitación tricúspide y arritmias en el posquirúrgico son frecuentes5,6) . Las infecciones son una complicación mayor en estos pacientes y causan 20% de las muertes en el primer año tras el trasplante y generan importante de morbimortalidad durante el resto de su vida. Tras el implante deben recibir profilaxis contra Neumocystis carinii, herpes simple, candidiasis oral. En pacientes con citomegalovirus donante seropositivo y receptor seronegativo deben recibir además valganciclovir6,7. La falla renal es común, por condiciones previas o por el tiempo de isquemia secundario a la circulación extracorpórea. Se añade a esto la probabilidad de empeoramiento de la función renal tras el inicio de inhibidores de la calcineurina5.
La morbilidad a largo de plazo de los pacientes trasplantados es una preocupación para los grupos de trabajo. A los 5 años, aproximadamente 90% desarrollan hipertensión arterial y dislipidemia, 30% injuria renal con 7% con creatinina mayor a 200 mmol/L o terapia de reemplazo renal. La diabetes mellitus aparece en 38% y vasculopatía del injerto en 28%. A los 15 años, 30% desarrolla cáncer, siendo el de piel el más frecuente en 50% de los casos3. La mortalidad esperada a los 30 días del trasplante es de alrededor de 5-10%. La mayoría de las muertes tempranas están relacionadas con mala función del corazón donante.
El primer trasplante cardiaco en Paraguay se llevó a cabo en 1996. Según datos del INAT (Instituto Nacional de Ablación y Trasplante) se registraron 41 trasplantes cardiacos desde entonces, 27 de ellos en el periodo del 2012-2019. A la fecha no existen reportes sobre la experiencia clínico-patológica de los programas de TC en el Paraguay. El objetivo del presente trabajo es describir una serie de casos de pacientes con TC llevado a cabo en el Instituto Nacional de Cardiología “Prof. Dr. A. Cattoni” de Asunción- Paraguay en periodo de junio 2016 a junio del 2022.
RESULTADOS
En el citado intervalo de tiempo fueron trasplantados 14 pacientes mayores de 18 años.
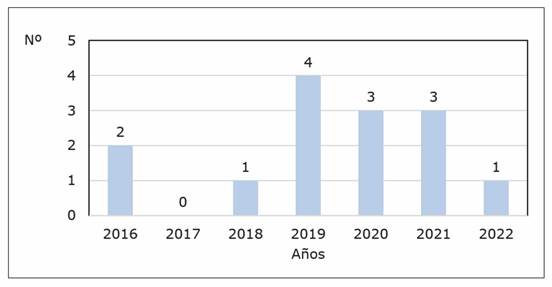
Figura 1 Frecuencia anual de trasplante en el Instituto Nacional de Cardiología. Años 2016 - 2022 (n 14)
De los trasplantados, 13 (92,9 %) fueron del sexo masculino, 6 (42,8%) eran adultos jóvenes, 6 casados (42,9 %). La mayoría procedía de la Gran Asunción (10; 71,4%). La principal etiología fue idiopática en 8 casos (57,1%), seguida de la valvular 3 (21,4 %) (Tabla 1).
Tabla 1 Características sociodemográficas, comorbilidad y etiología de la insuficiencia cardiaca de los pacientes receptores de trasplante cardiaco (n 14)
| Variables | Frecuencia | Porcentaje |
| Grupo etario | ||
| <40 años | 6 | 42,8 |
| ≥40 años | 8 | 57,1 |
| Sexo | ||
| Masculino | 13 | 92,86 |
| Femenino | 1 | 7,14 |
| Estado civil | ||
| Casado | 6 | 42,9 |
| Soltero/divorciado | 7 | 50,2 |
| Viudo | 1 | 7,1 |
| Nivel de escolaridad | ||
| Primario | 1 | 7,7 |
| Secundario | 6 | 42,9 |
| Terciario | 7 | 50,0 |
| Procedencia | ||
| Gran Asunción | 10 | 71,4 |
| Interior | 4 | 28,6 |
| Factores de riesgo | ||
| Hipertensión arterial | 3 | 21,4 |
| Diabetes mellitus | 1 | 7,1 |
| Dislipemia | 3 | 21,4 |
| Tabaquismo | 3 | 21,4 |
| Etiología de insuficiencia cardiaca | ||
| Idiopática | 8 | 57,1 |
| Valvular | 3 | 21,4 |
| Isquémica | 1 | 7,1 |
| Hipertrófica | 1 | 7,1 |
| Post viral | 1 | 7,1 |
En las ecocardiografías previas al trasplante resaltaban ventrículos dilatados, media de diámetro diastólico 73,3±12,4 mm, sistólico 68,8±9,6 mm, todos con patrón restrictivo de llenado transmitral y fracción de eyección reducida 23,8±6,6 % (Tabla 2).
Tabla 2 Perfil ecocardiográfico y tiempo de espera de trasplante cardiaco (n 14).
| Hallazgos ecocardiográficos | |||
| AI (mm) | 49,3 ± 7,1 | ||
| DTDVI (mm) | 73,3 ± 12,4 | ||
| DTSVI (mm) | 68,8 ± 9,6 | ||
| FE (%) | 23,8 ± 6,6 | ||
| Patrón transmitral (n=11) | |||
| Restrictivo reversible | 9 | 81,8% | |
| Restrictivo irreversible | 2 | 18,2% | |
| IM (n=12) | |||
| Leve | 8 | 66,7% | |
| Moderada | 1 | 8,3% | |
| Severa | 3 | 25,0% | |
| IAO (n=12) | |||
| Leve | 3 | 25,0% | |
| Severa | 2 | 16,7% | |
| Ausencia | 7 | 58,3% | |
| IT (n=12) | |||
| Leve | 9 | 75,0% | |
| Severa | 2 | 16,7% | |
| Ausencia | 1 | 8,3% | |
| Tiempo en lista de espera | |||
| 0 - 15 días | 5 | 38,5% | |
| 15 - 60 días | 2 | 15,4% | |
| 61 - 120 días | 3 | 23,1% | |
| 121 y más días | 3 | 23,1% | |
AI=aurícula izquierda, DTDVI= diámetro tele diastólico del ventrículo izquierdo, DTSVI=diámetro tele sistólico del ventrículo izquierdo, FE=fracción de eyección, IM=insuficiencia mitral, IAO=insuficiencia aórtica, IT=insuficiencia tricúspide.
Respecto a los grupos sanguíneos de los pacientes trasplantados, se detectaron el grupo sanguíneo 0 (8 casos: 57,1%), grupo B (4 casos: 28,6%) y grupo A (2 casos: 14,3%).
Dentro del estudio pre trasplante de las serologías virales presentaron serología IgG para toxoplasmosis 10 pacientes (71,4%) y para citomegalovirus 11 (78,6%). Dos pacientes presentaron anticuerpos anti HLA (14,3%).
En cuanto al nivel de gravedad, 3 (21,4%) pacientes ingresaron en carácter de emergencia (estatus i) versus 2 (14,3%) pacientes de urgencias (estatus ii) y 9 (64,3%) electiva (estatus III). Acorde a la escala INTERMACS (Interagency Registry for Mechanically Assisted Circulatory Support) 4 pacientes (28,6%) se hallaban en INTERMACS 2, 3 de ellos con soporte circulatorio tipo ECMO, 3 pacientes (21,4%) en INTERMACS 3 y 7 pacientes (50%) en INTERMACS 4.
Los donantes fueron en su mayoría varones (76%) con edad promedio 28 ± 8,5 años, 86% (12/14) fueron menores a 40 años. En 10 donantes (71,4%) la causa de deceso fue causas externas (accidente de tránsito/herida de bala) y 4 (28,6%) por accidente cerebro vascular.
La técnica quirúrgica utilizada fue la BICAVA, no registrándose mortalidad perioperatoria. El tiempo de isquemia tuvo una mediana de 146 minutos (mín=110, máx=168 minutos).
La estadía en terapia intensiva tuvo una mediana 8 días (mín=3, máx=46 días)
El tratamiento recibido fue: 14 (100%) recibieron inducción con corticoides, 3 (21,4%) recibió inducción con timoglobulina y 1 (7,1%) con basiliximab. De los pacientes sensibilizados con anticuerpos anti HLA en su estudio pretrasplante, 2/14 (14,3%) recibieron inducción con timoglobulina.
La inmunosupresión de mantenimiento se realizó con corticoides en todos los pacientes, tacrolimus en 13 (92,8%), ciclosporina en 1 (7,1%), micofenolato en 12 (85,7%). De los pacientes dados de alta, 9 (89%) recibió inmunosupresión de mantenimiento con corticoides, tacrolimus y micofenolato. Solo 1 paciente recibió ciclosporina, micofenolato y corticoides por haber presentado un síndrome pierde sal por inhibidores de la calcineurina.
Tras el trasplante cardiaco, 14,3% requirió asistencia circulatoria tipo ECMO, ambos fallecieron. Ocho pacientes (57,1%) presentaron complicaciones durante la hospitalización (pseudoaneurisma, infecciosas a nivel pulmonar, nefropatía). La frecuencia de mortalidad fue 35,77% (5 casos). La causa de muerte fue infecciosa en 2/5 pacientes, fallo primario del injerto en 2/5 pacientes y tromboembolia pulmonar probable en 1/5 pacientes.
Durante el seguimiento tras el alta hospitalaria de 9 pacientes, 1 paciente (7%) falleció en domicilio tiempo tras 5,5 años del TC, a causa de muerte súbita. No se dispone de autopsia.
DISCUSIÓN
El Instituto Nacional de Cardiología se inauguró en el año 2014 y a partir del 2016 inició su programa de TC. Se observa una tendencia en aumento hasta el 2019 con la mayor cantidad de trasplantes, en número de 4. Con el inicio de la pandemia por SARS-CoV-2, el programa continuó, con 3 casos cada año, aunque no se produjo un aumento respecto al 2019.
En la mayoría de series publicadas la predominancia del sexo masculino siempre está presente, si bien el femenino está más representado en otros países. Es conocido que la patología cardiovascular tiene una mayor prevalencia y aparece a edades más tempranas en los varones. Las mujeres suelen debutar más tardíamente saliendo muchas veces del rango de edad recomendado para ser candidatos a trasplante8,9.
Los factores de riesgo cardiovascular son poco frecuentes en esta serie, así como en otras publicadas. El antecedente más frecuente fue hipertensión arterial y dislipemia7,9. En países en donde los programas de TC están fortalecidos y poseen una gran experiencia, se ha visto que la etiología de la cardiopatía está migrando de ser la isquémica necrótica la principal a la idiopática. Un centro en Argentina publica que, en los últimos 16 años, la etiología isquémica ha disminuido de 87% en los primeros años a 31% de las causas actualmente. La etiología idiopática de ser 6% a 32% en el mismo periodo de tiempo10. En el registro de trasplante cardiaco de España la causa no isquémica prevalece en la actualidad con 39% versus 29% de la causa isquémica9. En nuestro registro predomina la causa idiopática, seguida de la valvular, queda en tercer lugar la causa isquémica como etiología. Estudios publicados acerca de la anatomía patológica de las piezas explantadas han demostrado que en 1 de cada 3 pacientes de las causas idiopáticas no coincide con el diagnóstico pretrasplante y el definitivo. En la mitad de los casos se encuentra un diagnóstico específico de los catalogados como idiopáticos. Hemos encontrado en nuestra casuística que la principal es la idiopática, queda por definir si se podría haber re catalogado tras el estudio del cual no disponemos en los registros11.
Con respecto al tipo de urgencia, como en otros centros el trasplante de urgencia / emergencia van en aumento. En países en donde la asistencia ventricular está poco expandida como en Argentina, el número de trasplantes con soporte es aún bajo. En el registro español 38% presenta algún tipo de asistencia circulatoria, 17% asistencia central, 10% tipo ECMO y 11% con balón de contrapulsación aórtico. En Paraguay disponemos de forma limitada la asistencia tipo ECMO y balón de contrapulsación, pues solo 21% de los pacientes llegaron asistidos con ECMO a la cirugía9,10.
El esquema de inmunosupresión varía según el protocolo de cada centro. La combinación de un inhibidor de la calcineurina como el tacrolimus + un anti proliferativo como el micofenolato + corticoides es también el esquema más utilizado por los españoles. La inducción con inmunosupresión basada en anticuerpos está en aumento en registros internacionales: en el español es en 85% de los pacientes (76% basiliximab). De nuestros pacientes, solo 21% recibió alguna de estos fármacos, principalmente por encontrar anticuerpos anti HLA o falla renal previa en el estudio pretrasplante y así retrasar el inicio de inhibidores de la calcineurina en el posoperatorio9,12.
La disponibilidad de donantes óptimos (muy jóvenes, edad media 28 años) es lo rescatable de una epidemia como son los accidentes de moto en Paraguay. Los accidentes de tránsito son la principal causa de muerte en nuestros donantes, el accidente cerebrovascular es marginal dentro de la lista. Países sin este problema y con alto requerimiento de donantes, están utilizando el donante marginal en casos seleccionados. En el registro español continúan aumentando la media de edad de los donantes y el porcentaje de donante mayores a 45 años ha llegado a 60% del total. En nuestra serie la mayoría de pacientes del sexo masculino, fallecidos por causa externa y menores de 40 años9. El tiempo de isquemia está dentro de lo recomendado. Las donaciones en Paraguay se dan en general en el área metropolitana lo que permite obtener tiempos de isquemia adecuados.
La complicación infecciosa constituyó, como en otros países, una de las causas principales de mortalidad tras el trasplante. La alta resistencia antibiótica de los gérmenes aislados sin duda juega un papel en la evolución posterior de los mismos y el TC en pacientes complejizados como los que poseen asistencias circulatorias como puente a trasplante es un factor predisponente7,9,10.
Un problema significativo en todas las series publicadas lo constituye la falla primaria del injerto siendo ésta la principal causa de mortalidad precoz en los trasplantados. En nuestra serie constituye una causa importante de mortalidad junto con la infecciosa. El rechazo clínico durante el seguimiento o por biopsia endomiocárdica no se presentó de forma relevante en esta serie de casos, si bien estas biopsias están disponibles de forma irregular en nuestro medio lo que constituye probablemente un subregistro en cuanto al diagnóstico de rechazos precoces7,9,13.
Coincidentemente con datos publicados, pacientes que se trasplantan INTERMACS 1-2, con asistencia circularia, tienen un peor pronóstico que aquellos que se trasplantan en INTERMACS 3-4 de forma electiva. Los pacientes fallecidos fueron intervenidos en peor situación clínica9,10,12.
Como conclusión, el TC en el Instituto Nacional de Cardiología ha ido en aumento en los últimos años. La experiencia adquirida con estos 14 pacientes trasplantados es el puntapié inicial para el fortalecimiento del programa de insuficiencia cardiaca avanzada de nuestra institución que nos permitirá mejores resultados y mayor captación de pacientes que requieran esta terapia.















