INTRODUCCIÓN
La prevalencia de hipertensión arterial sistémica (HTA) es alta en los Estados Unidos y en todo el mundo, inclusive en el Paraguay. El tratamiento de la HTA es la razón más común para las visitas al consultorio médico de adultos en los Estados Unidos y para el uso de medicamentos recetados 1-5. Además, aproximadamente la mitad de los individuos hipertensos no tienen un control adecuado de la presión arterial. La HTA tiene la característica de que siendo una entidad nosológica es también un factor de riesgo para las patologías cardiovasculares, enfermedades cerebrovasculares, renales, oculares y vasculares periféricas 4-7.
La prevención juega un papel primordial en el manejo terapéutico de la HTA. La educación y prevención de riesgos de la HTA conforman las medidas sanitarias más importantes, universales y menos costosas. El adecuado control y seguimiento de la presión arterial es un desafío para todos los países y debe ser prioridad de las instituciones de salud. La HTA es considerada una de las afecciones más frecuentes con importantes repercusiones en el orden personal, económico y sanitario 1-3. Por ello, las acciones educativas asociados a esta patología constituyen pilares de actuación en su enfrentamiento y anteceden al manejo terapéutico farmacológico.
Según estadísticas de la Organización Mundial de la Salud, se estima que 691 millones de personas padecen HTA. De los 15 millones de muertes causadas por enfermedades circulatorias, 7,2 millones son por enfermedades coronarias y 4,6 millones por enfermedad vascular encefálica, siendo la HTA factor de riesgo presente en la mayoría de ellas 8. En la mayor parte de las regiones existe una prevalencia del 15 al 30 % de la enfermedad. En el desarrollo de enfermedades cardiovasculares intervienen numerosos factores, modificables y no modificables, entre ellos el de mayor prevalencia y gran importancia clínica es la HTA. Las patologías del sistema circulatorio son la primera causa de muerte tanto a nivel mundial como en nuestro país, las dos principales causas englobadas en este conjunto de enfermedades son la cardiopatía isquémica coronaria y el accidente cerebrovascular 7-10.
La HTA continúa siendo un factor de riesgo de indudable importancia en el proceso del desarrollo de la enfermedad cardiovascular en todo el mundo. Constituye el principal factor de riesgo modificable asociado a las mayores causas de morbilidad y mortalidad cardiovascular a nivel mundial 8-10. Por este motivo, es primordial dar el énfasis necesario a la prevención y al diagnóstico precoz de esta enfermedad que ocasiona un gran impacto social, médico y económico a la salud pública. En este contexto, es nuestra intención realizar una revisión sobre el manejo terapéutico farmacológico actual de la HTA del adulto. Se enfatiza la importancia de detectar la enfermedad en estadio precoz para identificar con mucha antelación el tratamiento adecuado, la combinación exacta de fármacos antihipertensivos necesarios en su menor dosis factible que tenga la mejor efectividad terapéutica con la menor cantidad posible de efectos colaterales.
Manejo terapéutico de la hipertensión arterial sistémica
La modificación del estilo de vida es una parte fundamental del tratamiento de la HTA y debe prescribirse a todos los pacientes con presión arterial elevada o hipertensión. No todos los pacientes diagnosticados con hipertensión arterial requieren de terapia farmacológica 11-17 No todos los pacientes diagnosticados con hipertensión arterial requieren terapia farmacológica 17. No obstante, el tratamiento no-farmacológico de la HTA no será tratado en ente manuscrito por no ser el foco principal de atención de esta revisión. Por otro lado, existe evidencia científica sólida que respalda las decisiones de tratamiento farmacológico en algunas poblaciones de pacientes, como aquellos con presión arterial muy elevada, aquellos con alto riesgo cardiovascular, adultos mayores, y aquellos con comorbilidades pre-existentes 18-29. Sin embargo, los datos son débiles y en gran parte indirectos para muchas otras poblaciones de pacientes. Por lo tanto, el buen juicio clínico y la toma de decisiones compartida entre el paciente y el médico son de suma importancia. La evidencia existente sugiere que la prehipertensión, o lo que ahora se conoce como hipertensión en etapa 1, en adultos jóvenes ya está asociada con un aumento del riesgo cardiovascular y de mortalidad 4. En comparación con los adultos jóvenes con presión arterial normal, al ser elevada se asocia con un aumento de la mortalidad (Figura 1).

Figura 1 Gráfico de Kaplan-Meier que muestra las curvas de supervivencia de los pacientes con hipertensión arterial. Con diferentes niveles de PA al inicio del estudio. Los participantes se clasificaron como PA normal (PAS <120 mmHg y PAD <80 mmHg); PA elevada (PAS 120-129 mmHg y PAD <80 mmHg); estadio 1 HT (PAS 130-139 mmHg o PAD 80-89 mmHg); o etapa 2 HT (PAS ≥140 mmHg o PAD ≥90 mmHg). Las curvas de PA elevada y HT en estadio 1 son superponibles y, por lo tanto, se muestran como una sola curva. Reimpreso con permiso de Cheung BMY, Or B, Fei Y, Tsoi MF. A 2020 vision of hypertension. Korean Circ J. 2020;50(6):469-475.4 BP = presión arterial; PAD = presión arterial diastólica; HT = hipertensión arterial; PAS = presión arterial sistólica.
Terapia farmacológica en la hipertensión arterial
El tratamiento con agentes farmacológicos produce una disminución significativa de las complicaciones cardiovasculares. En los ensayos clínicos aleatorios, multicéntricos, placebo-controlados y a gran escala, la terapia antihipertensiva farmacológica produjo una reducción del riesgo relativo de casi 50% en la incidencia de insuficiencia cardíaca. Adicionalmente, una reducción del riesgo relativo de ictus de 30 a 40% y de 20 a 25% de reducción del riesgo relativo en el infarto de miocardio 30-33. La terapia antihipertensiva durante cuatro a cinco años en pacientes con presión arterial de 140 a 159 mmHg sistólica o de 90 a 99 mmHg diastólica previene un evento coronario en el 0,7% de los pacientes. Además, previene un evento cerebrovascular en 1,3% de pacientes para un beneficio absoluto total de aproximadamente el 2% 30. Por lo tanto, 100 pacientes deben recibir tratamiento durante cuatro a cinco años para prevenir un evento cardiovascular adverso en dos pacientes. Se presume que estas estadísticas subestiman el verdadero beneficio del tratamiento de la hipertensión, ya que estos datos se derivaron de ensayos de duración relativamente corta con períodos de seguimiento clínico a cinco o siete años. Esta duración puede ser insuficiente para determinar la eficacia de la terapia antihipertensiva en enfermedades que producen complicaciones a largo plazo como la aterosclerosis y la insuficiencia cardíaca. Se han demostrado reducciones de riesgo relativo iguales o incluso mayores con el tratamiento antihipertensivo de pacientes hipertensos mayores de 65 años, la mayoría de los cuales tienen HTA sistólica aislada 31. Debido a que la edad avanzada se asocia con un mayor riesgo cardiovascular general, incluso las reducciones moderadas y relativamente a corto plazo de la presión arterial pueden proporcionar beneficios absolutos que son mayores que los observados en pacientes más jóvenes 30.
Si bien hubo una tremenda mejoría en el manejo terapéutico desde la década de los 90 con el desarrollo de fármacos que fueron mejorando con el correr del tiempo, dicha mejoría se ha estancado en la última década. Por ejemplo, el nivel de manejo de la hipertensión en Corea mejoró rápidamente desde 1998 durante una década, pero se ha estancado durante otra década desde 2007 (Figura 2). Este es un hallazgo que probablemente se observe también en forma similar en muchos países del mundo.
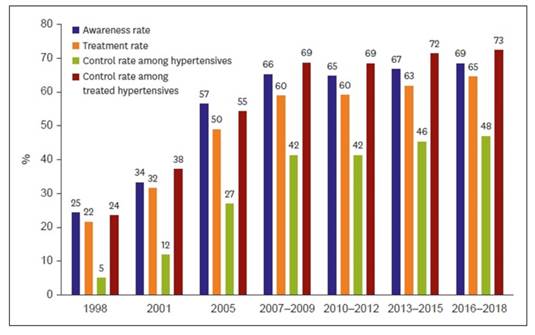
Figura 2 Tendencias del manejo de la hipertensión en Corea. El nivel de manejo de la hipertensión en Corea mejoró rápidamente desde 1998 durante una década, pero se ha estancado durante otra década desde el 2007. Los datos se presentan como proporción estandarizada por edad para los adultos de 30 años o más en la Encuesta Nacional Coreana de Examen de Salud y Nutrición. Reimpreso con permiso de Shin J, and Cho MC. Updated Reasons and Clinical Implications of New Korean Hypertension Guidelines for Cardiologists. Korean Circ J. 2020 Jun;50(6):476-484 51
Los beneficios de la terapia antihipertensiva son menos claros y más controvertidos en pacientes con hipertensión en etapa 1 y sin enfermedad cardiovascular preexistente, en aquellos con un riesgo cardiovascular estimado en 10 años <10% y en aquellos >75 años que no son ambulatorios o que viven en hogares de ancianos. Los ensayos aleatorios que demostraron el beneficio del tratamiento de la hipertensión con un tratamiento farmacológico antihipertensivo utilizaron una amplia variedad de criterios de inclusión y técnicas variables para medir la presión arterial. Como resultado, la decisión de iniciar una terapia antihipertensiva en pacientes individuales, particularmente aquellos que no están bien representados en los ensayos clínicos, es a veces incierta 32.
La decisión de iniciar la terapia con medicamentos debe ser individualizada e involucrar la toma de decisiones compartida entre el paciente y el médico. En general, siguiendo las indicaciones formuladas por las directrices de 2017 del ACC/AHA 1 se recomienda que se inicie la terapia con medicamentos antihipertensivos en los siguientes pacientes hipertensos: aquellos con presión arterial diurna fuera de la oficina ≥135 mmHg de sistólica o ≥85 mmHg de diastólica (o una presión arterial promedio en la oficina ≥140/90 mmHg si no hay lecturas disponibles fuera de la oficina); y aquellos pacientes con presión arterial fuera del consultorio ≥130 mmHg de sistólica o ≥80 mmHg de diastólica que tienen una o más de las siguientes características que se expresan en la Tabla 1.
Tabla 1 Características clínicas asociadas a una presión arterial ≥ 130/80 mmHg para inicio de medicación farmacológica. 1
| Enfermedad cardiovascular clínica establecida Cardiopatía isquémica estable Insuficiencia cardíaca congestiva Enfermedad carotídea Accidente cerebrovascular previo Enfermedad arterial periférica Diabetes mellitus tipo II Enfermedad renal crónica Edad 65 años o más 10.Un riesgo estimado de 10 años de enfermedad cardiovascular aterosclerótica de al menos el 10%. |
Sin embargo, los datos son limitados sobre los riesgos y beneficios de iniciar un tratamiento antihipertensivo en pacientes con hipertensión en etapa 1 (130 a 139/80 a 89 mmHg) y que tienen más de 75 años o que tienen un riesgo estimado de 10 años de enfermedad cardiovascular aterosclerótica de al menos el 10%. Para estas poblaciones específicas de pacientes, se sugiere un enfoque individualizado con toma de decisiones compartida y se podría suspender la terapia antihipertensiva entre las personas con caídas recurrentes, demencia, comorbilidades múltiples, hipotensión ortostática, residencia en un hogar de ancianos o con una esperanza de vida limitada.
Elección de los agentes antihipertensivos iniciales: Las guías y recomendaciones para el uso de clases específicas de medicamentos antihipertensivos se basan en pruebas de ensayos clínicos de riesgo cardiovascular disminuido, eficacia para bajar la presión arterial, seguridad y tolerabilidad. Múltiples guías y meta-análisis concluyen que el grado de reducción de la presión arterial, no la elección de la medicación antihipertensiva, es el principal determinante de la reducción del riesgo cardiovascular en pacientes con hipertensión 34-37. Muchos de los pacientes con HTA requerirán más de un medicamento para estabilizar la presión arterial en el valor deseado. Tener múltiples clases disponibles de medicamentos para la presión arterial permite a los médicos elegir la mejor terapia según las características y variaciones individuales de cada paciente.
Algunos pacientes tienen una indicación convincente para un medicamento específico o medicamentos que no están relacionados con la hipertensión primaria. Si no hay indicaciones específicas para un medicamento en particular basado en comorbilidades, la mayoría de las pautas y recomendaciones, incluidas las pautas de ACC/AHA del 2017, recomiendan que se elija la terapia inicial entre las cuatro clases de medicamentos que podemos observar en la Tabla 2 1.
Tabla 2 Clases de agentes farmacológicos ambulatorios utilizables en la hipertensión arterial sistémica
| 1. Diuréticos tiazídicos 2. Bloqueadores de los canales de calcio de acción prolongada (la mayoría de las veces es una dihidropiridina como la amlodipina) 3. Inhibidores de la enzima convertidora de angiotensina (ECA) 4. Bloqueadores de los receptores de angiotensina II (ARB) 5. Los bloqueadores beta solo se recomiendan como monoterapia inicial en la cardiopatía isquémica o la insuficiencia cardíaca con una fracción de eyección reducida. |
Una revisión sistemática de los datos disponibles publicados junto con las guías de ACC/AHA 2017 no demostró diferencias significativas en la mortalidad cardiovascular entre los pacientes tratados con las primeras cuatro clases de fármacos especificados en la tabla 2. 33. En la consideración de la elección de la terapia inicial se debe usar un diurético de tipo tiazida o un bloqueador de los canales de calcio de dihidropiridina de acción prolongada como monoterapia inicial en pacientes de raza negra 1. Se debe usar un inhibidor de la ECA o ARB para la monoterapia inicial en pacientes con nefropatía diabética o enfermedad renal crónica no diabética complicada por proteinuria. Por otro lado, los bloqueadores beta ya no se recomiendan como monoterapia inicial en ausencia de una indicación específica convincente para su uso, como la cardiopatía isquémica o la insuficiencia cardíaca con una fracción de eyección reducida 36,37.
La terapia de combinación farmacológica: La terapia de agente único no controla adecuadamente la presión arterial en la mayoría de los pacientes cuya presión arterial sistólica basal es de 15 mmHg o más por encima de su objetivo. La terapia de combinación con fármacos de diferentes clases tiene un efecto de reducción de la presión arterial sustancialmente mayor que la duplicación de la dosis de un solo agente 38. Cuando se necesita más de un agente para controlar la presión arterial, se recomienda el tratamiento con un inhibidor de la ECA de acción prolongada o ARB junto con un bloqueador del canal de calcio de dihidropiridina de acción prolongada. En la Figura 3 se puede observar claramente que la gran mayoría de los pacientes se pueden manejar de forma segura con uno o dos fármacos antihipertensivos. También se puede usar la combinación de un inhibidor de la ECA o ARB con un diurético tiazídico, pero puede ser menos beneficioso cuando se usa hidroclorotiazida. Los inhibidores de la ECA y los ARB no deben ser utilizados juntos 39-41.
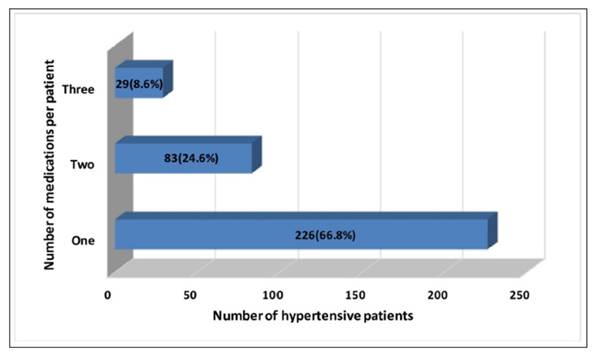
Figura 3 Número de medicamentos antihipertensivos utilizados en el manejo crónico de pacientes adultos hipertensos en forma ambulatoria. Reimpreso con permiso de Asgedom SW, Amanuel K, Gidey MT, Niriayo YL, Gidey K, Atey TM. Treatment resistant hypertension among ambulatory hypertensive patients: A cross sectional study. PLoS ONE 2020;15(4): e0232254. https://doi.org/10.1371/journal.pone.02322542
Se sugiere la terapia inicial de combinación de antihipertensivos con dos agentes de primera línea de diferentes clases en cualquier paciente cuya presión arterial sea más de 20 mmHg sistólica o 10 mmHg diastólica por encima de su presión arterial objetivo 1. Si la presión arterial permanece sin control a pesar del uso de dos medicamentos antihipertensivos, se recomienda el tratamiento con inhibidores de la ECA o ARB junto con un bloqueador del canal de calcio de dihidropiridina de acción prolongada y un diurético similar a la tiazida. Si no se tolera un bloqueador de canales de calcio de dihidropiridina de acción prolongada debido al edema iatrogénico de las piernas, se puede usar un bloqueador de canales de calcio que no sea dihidropiridina (verapamilo o diltiazem) 40,41. Si un diurético tiazídico no es tolerado o está contraindicado, se puede usar un antagonista del receptor de mineralocorticoides (espironolactona o eplerenona). Si las clases de medicamentos anteriores no se pueden usar debido a la intolerancia o contraindicación, un bloqueador beta, un bloqueador alfa o vasodilatadores arteriales directos presentan otras opciones. En general, debe evitarse el uso concomitante de bloqueadores beta y bloqueadores de canales de calcio que no sean dihidropiridinas 39-41. Se considera que los pacientes hipertensos tratados y no controlados con una combinación de tres medicamentos antihipertensivos que se toman a dosis razonables y que incluyen un diurético tienen hipertensión resistente a los medicamentos 42. Se deben usar medicamentos combinados de dosis única y de dosis fija siempre que sea posible para reducir la cantidad de píldoras utilizadas en los pacientes y mejorar la adherencia terapéutica.
Objetivos del tratamiento de la presión arterial: El objetivo final de la terapia antihipertensiva es una reducción de los eventos cardiovasculares. Cuanto mayor es el riesgo cardiovascular absoluto, más probable es que un paciente se beneficie de una disminución más agresiva de presión arterial. Sin embargo, aunque los eventos cardiovasculares generalmente disminuyen con un descenso más intenso de la presión arterial, el riesgo de efectos adversos, costos e inconvenientes para el paciente aumentan a medida que se agregan más medicamentos 39.
Se sugieren las siguientes metas para un adecuado control de la HTA y estas dependen del riesgo inicial del paciente de tener un evento cardiovascular; estas sugerencias concuerdan en general con las recomendaciones de las pautas de ACC/AHA de 2017, pero contrastan con otras pautas 1: Se recomienda un objetivo de presión arterial <130 mmHg de sistólica y <80 mmHg de diastólica utilizando mediciones fuera del consultorio en la mayoría de los pacientes que califican para terapia farmacológica antihipertensiva. Por otro lado, se sugiere una presión arterial objetivo menos agresiva de <135/<85 mmHg (con una medición fuera de la oficina) o <140/<90 mmHg (con un promedio de las lecturas de la oficina adecuadamente medidas) en los grupos de HTA que observamos en la Tabla 3.
Tabla 3 Presión arterial objetivo menos agresiva en ciertos pacientes hipertensos
| Pacientes con presión arterial lábil o hipotensión postural. Pacientes con efectos secundarios a múltiples medicamentos antihipertensivos. Pacientes que ya toman tres medicamentos antihipertensivos (incluido un diurético) en dosis máximas o cercanas a ellas. Pacientes de 75 años o más con una alta carga de comorbilidad o una presión arterial diastólica <55 mmHg. En adultos mayores con fragilidad severa. En pacientes con demencia y/o una esperanza de vida limitada. En pacientes no ambulatorios o institucionalizados (por ejemplo, residentes en un centro de enfermería especializada). |
En estos pacientes hipertensos con severa afectación psicomotriz se individualizan objetivos y compartimos la toma de decisiones con el paciente, familiares y cuidadores, en lugar de apuntar a uno de los objetivos de presión arterial mencionados anteriormente. Una vez que se determina la meta de la presión arterial en un paciente individual, se debe registrar en el registro médico del paciente, explicarse explícitamente al paciente y comunicarse a otros miembros del equipo de atención médica. En cada visita, debe determinarse si la presión arterial está o no en la meta deseada individualmente 43-47.
Después de iniciar la terapia antihipertensiva, los pacientes deben reevaluarse y la terapia debe aumentarse mensualmente hasta que se logre un control adecuado de la presión arterial. Una vez que se logra el control de la presión arterial, los pacientes deben ser reevaluados cada tres a seis meses para garantizar el mantenimiento del control 1.
La hipertensión resistente: La hipertensión resistente se define como: la presión arterial que no se controla a la meta deseada a pesar de la adhesión a un régimen apropiado de tres fármacos antihipertensivos de diferentes clases (incluyendo un diurético) en la que todos los fármacos se prescriben en dosis antihipertensivas adecuadas.
La presión arterial que requiere al menos cuatro medicamentos para lograr el control se considera hipertensión resistente controlada 48. Muchos pacientes que parecen tener hipertensión resistente en realidad tienen pseudo-resistencia en lugar de resistencia verdadera. La pseudo-resistencia se debe a algunos o todos los siguientes problemas que se expresan en la Tabla 4.
Tabla 4 Causas de la pseudo-resistencia de la hipertensión arterial
| 1. Medición inexacta de la presión arterial (por ejemplo, el uso de un brazalete de presión arterial inapropiadamente pequeño). 2. Adherencia deficiente a los medicamentos para la presión arterial. 3. Pobre adherencia al estilo de vida y enfoques dietéticos para disminuir la presión arterial. 4. Terapia antihipertensiva subóptima, ya sea debido a dosis inadecuadas, una combinación de medicamentos inapropiada o la exclusión de un diurético del régimen antihipertensivo. 5. Resistencia al ropaje blanco. |
Uno o más de los siguientes problemas pueden contribuir a una verdadera hipertensión resistente: expansión del volumen extracelular, mayor activación simpática, ingestión de sustancias que pueden elevar la presión arterial, como los antiinflamatorios no esteroideos (AINE) o estimulantes, y causas secundarias o contribuyentes de la hipertensión. La mayoría de los casos de elevaciones asintomáticas de la presión arterial pueden abordarse en el entorno del consultorio clínico sin necesidad de derivación a un nivel más alto de atención 49-51.
Tratamiento discontinuo: Algunos pacientes con hipertensión en etapa 1 están bien controlados, a menudo con un solo medicamento. Después de un período de años, surge la pregunta de si la terapia antihipertensiva puede disminuirse gradualmente o incluso suspenderse.
Después de la interrupción del tratamiento, una proporción sustancial de pacientes siguen siendo normotensos durante al menos uno o dos años; una fracción más grande de pacientes lo hace bien con una disminución en el número y/o la dosis de los medicamentos tomados 52-54. La reducción gradual de la dosis del fármaco está indicada en pacientes bien controlados que toman múltiples fármacos. El cese abrupto de algunos fármacos antihipertensivos, especialmente las dosis más altas de bloqueadores beta de acción corta o el agonista alfa-2 de acción corta puede conducir a un síndrome de abstinencia potencialmente mortal. La interrupción gradual de estos agentes durante semanas debe evitar este problema 54.
La falta de adherencia al tratamiento farmacológico se identifica como un contribuyente principal a la HTA mal controlada. Varios ensayos clínicos han demostrado que las mejoras en la atención habitual pueden mejorar el control de la presión arterial. Muchas de estas mejoras implican cambios en el enfoque general de la gestión de la HTA. Para mejorar las tasas de control de la presión arterial, se recomienda la adopción de una o más de las siguientes estrategias basadas en equipos que se observa en la Tabla 5.
Tabla 5 Estrategias basadas en equipos para mejorar las tasas de control de la presión arterial
| 1. Transferencia electrónica o telefónica de lecturas de presión arterial en el hogar. 2. Mayor disponibilidad de monitoreo ambulatorio de la presión sanguínea y/o monitoreo automatizado de la presión sanguínea en la oficina en la clínica. 3. Mayor comunicación (en persona, por teléfono o electrónicamente) con asistentes médicos y/o enfermeras que pueden evaluar el control de la presión arterial y trabajar con proveedores para ajustar los medicamentos si no están controlados. 4. Integración de farmacéuticos clínicos en el equipo de tratamiento. 5. Uso de algoritmos fijos de atención escalonada para la valoración de medicamentos. 6. Mayor disponibilidad de especialistas en hipertensión clínica para evaluar a pacientes con presión arterial difícil de controlar |
CONCLUSIÓN
El grado de reducción de la presión arterial, no la elección de la medicación antihipertensiva, es el principal determinante de la reducción del riesgo cardiovascular en pacientes con HTA. La terapia de combinación con fármacos de diferentes clases tiene un efecto de reducción de la presión arterial sustancialmente mayor que la duplicación de la dosis de un solo agente farmacológico. Además, los efectos colaterales de los fármacos aumentan con el aumento de la dosis. Cuanto mayor es el riesgo cardiovascular absoluto, más probable es que un paciente se beneficie de un objetivo terapéutico más agresivo. Sin embargo, el riesgo de efectos adversos, costos e inconvenientes para el paciente aumentan a medida que se agregan más medicamentos. El objetivo final del tratamiento de la HTA es una reducción de los eventos cardiovasculares con la utilización de la menor cantidad de fármacos a la menor dosis terapéuticamente efectiva que tenga la menor incidencia de efectos colaterales.















