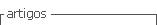Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares em
SciELO
Similares em
SciELO
Compartilhar
Revista Virtual de la Sociedad Paraguaya de Medicina Interna
versão On-line ISSN 2312-3893
Rev. virtual Soc. Parag. Med. Int. vol.1 no.2 Asunción set. 2014
https://doi.org/10.18004/rvspmi/2312-3893/2014.01(02)61-065
REPORTE DE CASO
Tuberculosis sistémica en paciente inmunocompetente
Systemic tuberculosis in an immunocompetent patient
Autores: Juan Gabriel Elizaur López1, Roberto Marcel Huerta1, Nancy Silvera Ruiz2, Margarita Mallorquín3
Resumen
Se presenta caso de mujer HIV negativa con tuberculosis diseminada con afectación cerebral, ósea y pulmonar. Durante su evolución desarrolló bacteriemia a Mycobacterium. Presentó buena evolución a tratamiento antituberculoso.
Palabras claves: tuberculosis diseminada, inmunocompetencia, mal de Pott, encefalitis tuberculosa
Abstract
This is the case of an HIV negative woman with disseminated tuberculosis affecting her brain, bones and lungs.During the evolution, she developed bacteremia due to Mycobacterium. The patient had good evolution with anti-tuberculosis treatment.
Keywords: disseminated tuberculosis, immunocompetence, Pott's disease, tuberculous encephalitis
Introducción
La tuberculosis es una enfermedad infectocontagiosa que azota predominantemente a pacientes con sistema inmune comprometido. En los últimos años, a nivel mundial, se registra ascenso estadístico en relación a casos de VIH/SIDA.1 Las infecciones en pacientes inmunocompetenes representan un porcentaje minoritario y, menor aún, de las formas diseminadas. Por definición, éstas consisten en una siembra hematógena de bacilos tuberculosos en tejidos extrapulmonares.2 La localización de tuberculosis diseminada, por orden de frecuencia es: ganglios linfáticos, pleura, aparato genitourinario, huesos y articulaciones, meninges, peritoneo y pericardio.3
Caso clínico: paciente de sexo femenino, 39 años, soltera, funcionaria administrativa de centro hospitalario. Consulta por cefalea de más de 20 días de evolución, de inicio insidioso, de predominio frontal, de intensidad creciente y curso progresivo, acompañada de fiebre de 38,5°C sin predominio de horario. Antes de la consulta se agrega alteración del sensorio, náuseas y vómitos en proyectil. Niega tos y expectoración. Como antecedente patológico de valor, tuvo una internación previa, 15 días antes de esta consulta, por neumonía que fue tratada con levofloxacina, a lo que tuvo respuesta terapéutica favorable, aunque sin remisión completa. Presentó además lumbalgia de más de 4 meses de evolución, de carácter progresivo, que dificultaba la deambulación.
Al examen físico estaba somnolienta, con ligera rigidez de nuca, parálisis facial periférica lado derecho, paresia braquiocrural derecha, sin papiledema. Examen pulmonar normal así como del resto del cuerpo.
Los exámenes de laboratorio de rutina: hemograma, perfil renal, perfil hepático y orina simple eran normales, excepto VSG 105 mm a 1º hora. Test de ELISA para HIV no reactivo. El líquido cefalorraquídeo tenía aspecto ligeramente turbio, con hipoglucorraquia (13 mg/dL), hiperproteinorraquia (154 mg/dL), leucocitos 56/mm3 con 68% de mononucleares y 32% de polimorfonucleares, tinción de Zhiel Nielsen negativo, VDRL negativo, tinta china negativa para Criptococus neoformans, no se observan células atípicas. No se realiza PCR para Mycobacterium tuberculosis. Se detectó herpes virus tipo I/II por PCR en líquido cefalorraquídeo. Recibe tratamiento con aciclovir sin respuesta favorable. El cultivo fue negativo para bacilo de Koch.
En tomografía de tórax se observaron imágenes micronodulillares difusas compatibles con tuberculosis miliar. Se biopsia pulmón por fibrobroncoscopio y anatomía patológica informa granulomas no caseificantes, con tinción de Zhiel Nielsen negativo en el tejido biopsiado.
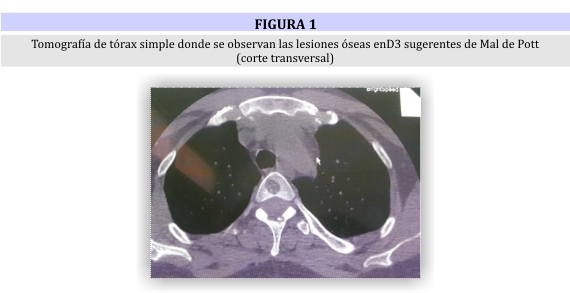
En tomografía de tórax y de columna toracolumbar se observaron lesiones nodulares en D3 y D12-L1 (fig 1 y 2), del mismo tamaño en relación a otra resonancia de 5 meses atrás. Se tomó biopsia vertebral sin resultados concluyentes a favor de mal de Pott.
En resonancia magnética encefálica se observaron imágenes micronodulares múltiples en cerebelo, corteza cerebral y sustancia blanca, sugerentes de implantes tuberculosos. No se tomaron biopsias.
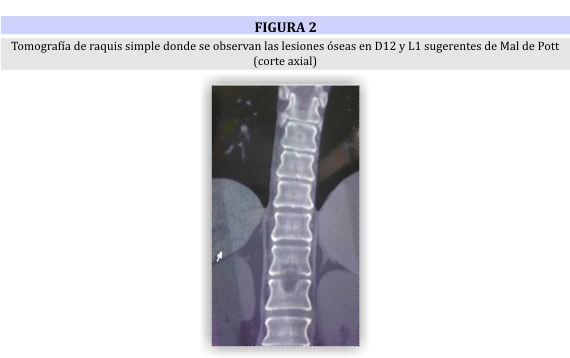
Se manejaron como diagnósticos diferenciales neoplasia de origen oculto, con metástasis a nivel de columna y brucelosis, que finalmente fueron descartados. Ante el mal estado general de la paciente se decide iniciar tratamiento empírico contra tuberculosis encefálica, por su alto índice de morbimortalidad. Posteriormente se recibe resultado de uno de varios hemocultivos donde se aíslan bacilos tuberculosos a los 21 días de incubación (fig 3)
La paciente evoluciona con excelente respuesta terapéutica y en 3 semanas es dada de alta. Actualmente se halla sin secuelas de focalidad neurológica. Persiste cefalea de intensidad leve a moderada.
Discusión
La tuberculosis sigue siendo una enfermedad que desafía al diagnóstico médico por las múltiples facetas que puede ofrecer, enmascarando el cuadro, sobre todo si se realizan tratamientos con antibacilares de segunda línea para infecciones pulmonares, como levofloxacina en este caso.4 Es importante destacar que la tuberculosis puede generar implantes en cualquier tejido del organismo y, aunque no es frecuente la infección en encéfalo, es capaz de producir focalizaciones y secuelas, tras la curación inclusive.5-7 Es más infrecuente aún observar una diseminación hematógena de bacilos de Koch en pacientes no HIV, que suele ser del orden de 0,024/1000 pacientes sin HIV vs. 6,2/1000 en sujetos con HIV.8 Otra serie encuentra una diferencia significativa en la bacteriemia tuberculosa entre pacientes sin y con HIV: 15% vs 79%.9 Sin embargo, en los inmunodeprimidos por HIV la especie más detectada es el Mycobacterium avium complex.10 Esto motivó también a la publicación de este raro caso clínico. Otro dato de valor es que los granulomas tuberculosos no siempre son caseificantes,4 como se vio en esta paciente. Lo que falta estudiar en esta paciente es la función macrofágica, de los neutrófilos, células dendríticas y linfocitos T, que son otras causas de inmunodepresión celular no debidas al HIV.11
Aunque no se hallaron datos histológicos compatibles en la biopsia de vértebra lumbar, se interpretó el caso como mal de Pott, pues tras controles imagenológicas después de dos años del diagnóstico y un año de tratamiento antibacilar, la imagen nodular desapareció.12
Referencias bibliográficas
1. Talip BA, Sleator RD, Lowery CJ, Dooley JS, Snelling WJ. An Update on Global Tuberculosis (TB). Infect Dis (Auckl). 2013 May 21; 6: 39-50. [ Links ]
2. Norbis L, Alagna R, Tortoli E, Codecasa LR, Migliori GB, Cirillo DM. Challenges and perspectives in the diagnosis of extrapulmonary tuberculosis. Expert Rev Anti Infect Ther. 2014 May; 12(5): 633-47 [ Links ]
3. Golden MP, Vikram HR. Extrapulmonary tuberculosis: an overview. Am Fam Physician. 2005 Nov 1; 72(9): 1761-8. [ Links ]
4. Tseng YT, Chuang YC, Shu CC, Hung CC, Hsu CF, Wang JY. Empirical use of fluoroquinolones improves the survival of critically ill patients with tuberculosis mimicking severe pneumonia. Crit Care. 2012 Oct 25; 16(5): R207. [ Links ]
5. Krivoy A, Lozada VE, Arrieche WJ. Tuberculosis del sistema nervioso central: Experiencia del Hospital de Niños JM De Los Ríos. Caracas 1990-2008. Gac Med Caracas. 2009; 117(2): 138-45. [ Links ]
6. Macdonald A, Pereira E, Kerr RS. Tuberculosis of the central nervous system. Br J Hosp Med (Lond). 2013 Dec; 74(12): 701. [ Links ]
7. Rock RB, Olin M, Baker CA, Molitor TW, Peterson PK. Central nervous system tuberculosis: pathogenesis and clinical aspects. Clin Microbiol Rev. 2008 Apr; 21(2): 243-61 [ Links ]
8. Chiu YS, Wang JT, Chang SC, Tang JL, Ku SC, Hung CC, et al. Mycobacterium tuberculosis bacteremia in HIV-negative patients. J Formos Med Assoc. 2007 May; 106(5): 355-64. [ Links ]
9. El Sahly HM, Teeter LD, Musser JM, Graviss EA. Mycobacterium tuberculosis bacteraemia: experience from a non-endemic urban centre. Clin Microbiol Infect. 2014 Mar; 20(3): 263-8. [ Links ]
10. Tan CK, Lai CC, Liao CH, Chou CH, Hsu HL, Huang YT, Hsueh PR. Mycobacterial bacteraemia in patients infected and not infected with human immunodeficiency virus, Taiwan. Clin Microbiol Infect. 2010 Jun; 16(6): 627-30. [ Links ]
11. Bozzano F, Marras F, De Maria A. Immunology of Tuberculosis. Mediterr J Hematol Infect Dis. 2014 Apr 7; 6(1): e2014027. [ Links ]
12. Castillo-Angeles M, De la Cruz Luque C, Zelada H, Vilela-Sangay AR, Samalvides F, Málaga G. Espondilitis tuberculosa en adultos: revisión de una serie de casos en un hospital de tercer nivel, Lima-Perú. Rev Peru Med Exp Salud Pública. 2011; 28(2): 282-7. [ Links ]
Artículo recibido: 24 mayo 2014 Artículo aprobado: 20 agosto 2014
Autor correspondiente:
Juan Gabriel Elizaur López
Dirección: Asunción - Paraguay
Teléfono: (595) 981 713683
Correo electrónico: gabrielelizaur13@hotmail.com
1Residente de Medicina Interna. Hospital Central de IPS.
2Residente de Cardiología Clínica. Hospital Central IPS
3Especialista en Medicina Interna y Geriatría. Hospital Central de IPS.