INTRODUCCIÓN
La prevalencia de la colelitiasis en la población general es del 10 % aproximadamente1. Los pacientes con litiasis vesicular sintomática, colecistitis aguda o aquellos que cursen con otra complicación aguda generalmente son sometidos a colecistectomía. Actualmente se preconiza el abordaje laparoscópico por sus beneficios en cuanto a morbimortalidad y estancia hospitalaria2.
De todas maneras, existe un subgrupo de pacientes en los que se requiere una conversión a técnica abierta. Los datos de la literatura muestran que del 2 al 15% de las colecistectomías laparoscópicas se convierten a cirugía abierta por diversas razones3-5, siendo las causas más frecuentes las adherencias peritoneales y el proceso inflamatorio importante relacionado a la vesícula biliar3,4,6.
Los casos convertidos se asocian con mayor número de complicaciones infecciosas y postoperatorias7,8, un mayor riesgo de procedimientos adicionales y una mayor tasa de readmisión dentro de los 30 días9. Además, se asocia a estancias hospitalarias más prolongadas y mayores tasas de morbimortalidad10.
Se han desarrollado un gran número de escalas de calificación de la colecistitis que apuntan a predecir los resultados tanto intra como postoperatorios; sin embargo, pocas de esas escalas toman en cuenta las diferencias anatómicas intraoperatorias. La escala de Parkland para la colecistitis fue desarrollada para estratificar la gravedad de la enfermedad vesicular en respuesta a estos problemas11. Se demostró que ese sistema de calificación de cinco niveles, es fácil de implementar y reproducible, basado en la anatomía y los cambios inflamatorios.
Así mismo, identificar los factores preoperatorios relacionados con el paciente, anticipando la necesidad de conversión puede ayudar a identificar pacientes de alto riesgo y redefinir la estrategia quirúrgica. Se describen factores como proceso inflamatorio importante, colecistitis aguda, edad, sexo y presencia de comorbilidades12,13. Se sugiere también que la hora puede desempeñar un papel en el desempeño psicomotor del médico que realiza la cirugía14.
En el presente estudio se pretendió identificar los factores de riesgo que se asocian a la conversión a técnica abierta en pacientes sometidos a colecistectomía laparoscópica en un Hospital de Cuarto Nivel de la Ciudad de San Lorenzo. De esta manera, se aporta información a la literatura médica, se brindan herramientas para identificar los pacientes con mayor riesgo de conversión y de esa manera poder advertir de manera anticipada al paciente sobre dicha situación y como cirujanos estar preparados para las posibles escenarios y complicaciones que se podrían desarrollar.
MATERIAL Y METODOS
Estudio observacional, descriptivo de corte transversal, temporalmente retrospectivo. Muestreo no probabilístico de casos consecutivos. Fueron incluídos pacientes sometidos a colecistectomía videolaparoscópica en la 1ra Cátedra de Clínica Quirúrgica del Hospital de Clínicas desde enero a octubre del año 2021. Las variables utilizadas descriptas fueron: edad, sexo, tipo de cirugía (programada o urgencias), comorbilidades, IMC, clasificación de Parkland, motivo de conversión, cirugía realizada, Tiempo de cirugía, diagnostico post operatorio, días de internación y complicaciones post operatorias.
RESULTADOS
Se estudiaron un total de 317 pacientes sometidos a colecistectomía videolaparoscópica en la Primera Cátedra de Clínica Quirúrgica del Hospital de Clínicas durante el año 2021. Se presentó una prevalencia de conversión a cirugía abierta del 2,20% (7 pacientes).
El 71,43% (5 pacientes) fue de sexo femenino y la edad promedio general fue de 49,71 +/- 12,34 años. El 42,86% (3 pacientes) presentó obesidad como comorbilidad y el 14,29% (1 paciente) hipertensión arterial. El IMC promedio fue de 31,77 +/- 8,19 Kg/m2. Poco más de la mitad de las cirugías (57,14%) fueron realizadas de urgencia.
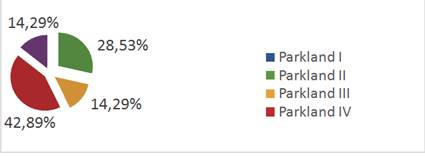
En cuanto a la clasificación de Parkland, vemos que el 28,57% (2 pacientes) tiene clasificación II, el 14,29% (1 paciente) clasificación III, el 42,86% (3 pacientes) clasificación IV y el 14,29% (1 paciente) clasificación V. (Ver Figura 1)
Los motivos de conversión, cirugía realizada y diagnóstico post operatorio se describen en la siguiente tabla (ver Tabla 1, y Figura 2).
Tabla 1. Motivos de conversión, Cirugía realizada y Diagnostico post operatorio de los pacientes con colecistectomías videolaparoscópicas convertidas en la 1ra Catedra de Clínica Quirúrgica durante el año 2021.

La duración media de la cirugía en los casos convertidos fue de 162,14 +/- 41,01 minutos, tiempo considerablemente mayor comparado con los que no se realizó conversión a cirugía abierta (310 pacientes) en los que la media fue de 80 minutos.
El tiempo de internación promedio de los casos convertidos fue de 3,5 +/- 1,91 días, tiempo más prolongado comparado con los pacientes en los que no se realizó conversión a cirugía abierta que permanecieron internados en nuestro servicio por una media de 2 días.
Sobre los casos convertidos, el informe anatomopatológico de los pacientes reveló colecistitis crónica calculosa en 2 casos, vesícula escleroatrófica en 1 caso y en los 4 pacientes restantes colecistitis aguda calculosa gangrenosa.
Durante el seguimiento por consultorio no se evidenciaron complicaciones en el post operatorio a los 30 días de la cirugía.
DISCUSIÓN
La colecistectomía laparoscópica se considera actualmente como el Gold Standard para el tratamiento quirúrgico de la litiasis vesicular. Sin embargo, debido a ciertos factores, ocasionalmente existe la necesidad de abandonar el procedimiento laparoscópico previamente planificado y una realizar colecistectomía abierta.
La tasa de conversión a cirugía abierta está disminuyendo debido al entrenamiento y la experiencia ganada en cirugía mínimamente invasiva15; sin embargo, la tasa reportada en la literatura varía entre el 3 al 24%2,9,16, las razones detrás de esta variabilidad incluyen selección de pacientes, experiencia del cirujano y factores operativos.
Nuestra tasa de conversión es del 2,2%, este hallazgo coincide con la literatura internacional reflejada en el trabajo de Abelson et al. en el que reportaron una tasa de conversión del 1,7% en cirujanos con entrenamiento en cirugía mínimamente invasiva que es significativamente menor que en cirujanos sin experiencia en dicho campo17. Creemos que estos resultados se reflejan en la aplicación de protocolos de colecistectomías dificultosas y colecistectomías seguras en nuestro servicio.
Numerosos estudios han identificado varios factores que están asociados con el riesgo de conversión. Entre estos se incluyen edad, sexo masculino, cirugía de emergencia, litiasis enclavada y comorbilidades. Se ha descubierto que las comorbilidades son factor de riesgo de conversión de cirugía laparoscópica a abierta18, presente en nuestros pacientes en el 57% de los casos, siendo la más frecuente la obesidad.
El 57,14% de las cirugías fueron de urgencias y el diagnóstico más frecuente fue de colecistitis aguda calculosa, piocolecisto. Teniendo en cuenta la clasificación de Parkland el 71,5% de las conversiones se agrupan entre el grado 3, 4 y 5, sabemos que puntuaciones más altas pueden predecir colecistectomías laparoscópicas más largas y difíciles, junto con tasas más altas de complicaciones, lo que coincide con nuestro estudio11.
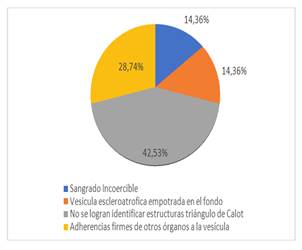
En el presente estudio se encontró que la principal causa de conversión con el 42,86% (3 pacientes) fue la falta de identificación de las estructuras del triángulo de Calot por adherencias firmes a este nivel, en el 28,57% (2 pacientes) por adherencias firmes a otros órganos y las menos frecuentes fueron por sangrado incoercible y vesícula escleroatrófica empotrada en el fondo, que son consistentes con otros estudios19-21).
La duración media de la cirugía fue de 162,14 +/- 41,01 minutos, considerablemente mayor teniendo en cuenta la media de 80 minutos en el resto de los pacientes.
La tasa de complicaciones postoperatorias entre colecistectomías videolaparoscópicas y cirugías convertidas varía en la literatura, Kaafaraniet al.8 encontraron una mayor tasa de complicaciones como infección de heridas, dehiscencia de la herida, trombosis venosa profunda, mientras que Ashfaq et al.22 no encontraron ninguna diferencia en términos de infección de herida, hemorragia posoperatoria, colección subhepática o fuga de bilis. En nuestra serie no encontramos complicaciones postoperatorias como infección de herida operatoria, lesión quirúrgica de la vía biliar ni presentamos reingresos a los 30 días de seguimiento de los pacientes por consultorio; sin embargo, si constatamos una estancia hospitalaria más prolongada, que en nuestra serie fue de fue de 3,5 +/- 1,91 días considerablemente mayor en el resto de los pacientes no sometidos a conversión a cirugía abierta que estuvieron internados en media 2 días en nuestro servicio.
Creemos que la conversión a cirugía abierta no debe interpretarse nunca como un fracaso, sino como una decisión en beneficio para el paciente, a pesar de los riesgos que conlleva.
Debido a que la mayoría de los factores de riesgo se relacionan con un proceso inflamatorio avanzado, es importante evitar la prolongación del tiempo de espera entre el inicio de los síntomas y la realización de la colecistectomía con el fin de evitar la aparición de cambios inflamatorios más severos. El uso de scores predictivos pueden ser herramientas útiles para la estratificación del riesgo. Con tales herramientas, los cirujanos pueden optimizar la atención basado en factores de riesgo conocidos para la conversión, y los pacientes pueden estar mejor informados sobre los riesgos de su cirugía.