INTRODUCCIÓN
Las neoplasias intraductales papilares mucinosas del páncreas, fueron descritas por Ohashi en 1982 y se caracterizan por presentar proliferación de células neoplásicas que forman papilas y dilatan el conducto principal del páncreas o sus ramas, son potencialmente malignas y representan el 1% de las neoplasias del páncreas.
Clínicamente se presentan con cuadros de pancreatitis aguda recurrente o pancreatitis crónica, pudiéndose observar incidentalmente en exámenes por imágenes.
Presentamos el caso de un tumor NIPM de tipo 2.
ENFERMEDAD ACTUAL
Paciente femenino de 72 años de edad, que presenta dolor en hipocondrio derecho y epigastrio, de 30 días de evolución, se agrega náuseas y vómitos de contenido alimentario 15 días antes de la internación, Colecistectomizada hace 6 años.
EXAMEN FÍSICO
Al ingreso presión arterial de 160/90, frecuencia cardiaca 85 por minuto, frecuencia respiratoria 18 por minuto, temperatura 36,7.Abdomen con ruidos hidroaéreos presentes, abdomen globuloso, blando, depresible, doloroso a la palpación en hipocondrio derecho y epigastrio, no rebote, Murphy (-). El resto del examen físico sin datos de valor.
Con estos resultados se realiza el diagnóstico presuntivo de IPMN de rama lateral y por la sintomatología del paciente se decidió manejo quirúrgico.
ANÁLISIS DE LABORATORIO Y ESTUDIOS AUXILIARES
Amilasa; 61, U/L, glucosa 138 mg/dl, urea 26 mg/ dl, creatinina sérica 1,29 mg/dl, leucocitos 9100, 54% neutrófilos segmentados, hematocrito 38.6%, GOT 25, GPT 20, Proteína C reactiva 0,4 mg/dl, BT 0,80 mg/ dl, BD: 0,20 mg/ dl.
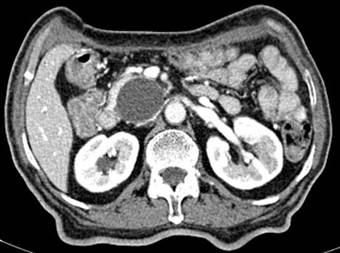
Ecografía abdominal informa vías biliares intrahepáticas no dilatadas, colédoco dilatado de 14 mm, en páncreas en proyección de cabeza se observa imagen redondeada bien delimitada, anecoica, sin grumos ni tabiques de 42 mm de diámetro mayor (Figura 1).
La TC abdomen y pelvis con doble contraste que informa imagen quística de 38,6 x 40, 4 mm a nivel del proceso uncinado del páncreas (Figura 2).
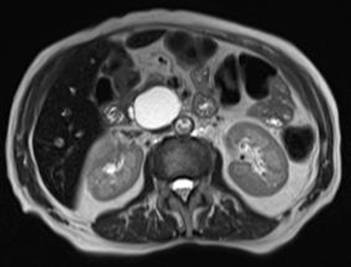
La resonancia magnética de abdomen superior informa a nivel de la cabeza del páncreas se observa una imagen redondeada bien delimitada de pared fina, contenido líquido, homogéneo, de señal hipointensa en secuencia T1, hiperintensa en la secuencia T2, hiperintensa en la secuencia de difusión con un coeficiente aparente de difusión aumentado (ADC.), que presenta una talla aproximada de 4 cm de diámetro y comprime el colédoco adyacente y genera una dilatación retrograda de las vías biliares intra y extra hepáticas. Colédoco presenta un diámetro aproximado de 15 mm. No se aprecia dilatación del conducto pancreático principal (Figura 3).
Los resultados de marcadores tumorales en sangre del paciente mostraron CEA 2,9 ng/ml, CA 19,9 es 33,9 ng/ml.
PROCEDIMIENTO QUIRÚRGICO
Pancreatoduodenectomía cefálica (OPERACIÓN DE WHIPPLE) + anastomosis pancreato-yeyunal termino lateral + hepatoyeyuno anastomosis término lateral + gastroyeyunoanastomosis.
Hallazgos operatorios: Masa sólido-quística de 5 X4,5 cm que compromete la cabeza del páncreas. No se observan implantes tumorales ni metástasis hepática. Buena evolución y salió de alta el día 7° día del post operatorio.
ANATOMIA PATOLOGÍCA
MACROSCOPIA:
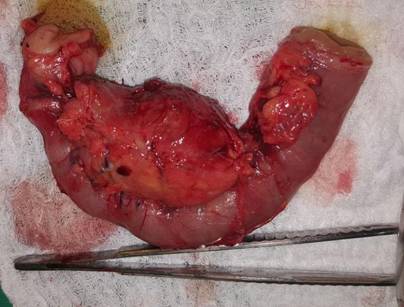
Se recibe pieza de duodeno + cabeza de páncreas + estomago porción distal (Figura 4). Al corte a nivel de la cabeza se observa una formación quística de 4 x 4 cm de contenido líquido parduzco, unilocular, con superficie interna lisa. El conducto de wirsung pasa por delante de la pared del quiste.
MICROSCOPIA:
La alteración fundamental en este caso es la presencia de dilatación de los ductos pancreáticos secundarios revestidos por epitelio columnar de tipo gástrico - foveolar con displasia moderada (Figura 5 y 6).

Figura 5. Ductos pancreáticos secundarios dilatados Revestidos por epitelio columnar (Coloración H-E, 40 x.).
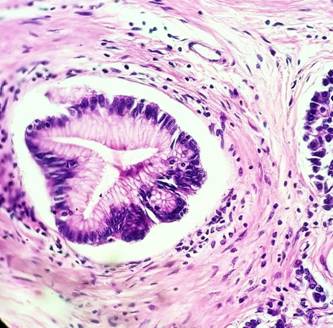
Figura 6. Ductos pancreáticos secundarios dilatados Revestidos por epitelio columnar (NMPI-DS) (Coloración H-E, 100 x.)
Diagnóstico Final. Neoplasia Intraductal papilar quística mucinosa.
DISCUSION
Descrita por primera vez en 19821, es un tumor originado a partir del ducto pancreático principal o sus ramas ductales. Son potencialmente malignos y progresan desde una lesión benigna (hiperplasia), a adenoma (displasia leve), luego borderline (displasia moderada) y finalmente carcinoma (displasia de alto grado) pudiendo ser invasiva o no2,esta secuencia está reconocida y ocurre a lo largo de varios años, siendo considerado de 5 a 7 años3,4 y en algunos otros describen la progresión de 15-20 años5-6. Se presentan más en hombres en mayores de 60 años y la localización más frecuente es en la cabeza de páncreas y proceso uncinado; en nuestro caso fue mujer, pero la localización coincide con las publicaciones. Clínicamente pueden ser asintomáticos, así como producir episodios de dolor abdominal epigástrico con irradiación a espalda y es usual su asociación a episodios recurrentes de pancreatitis7, nuestra paciente presentaba sintomatología como dolor, pero sin llegar a la pancreatitis. Pueden ser clasificados por su localización en variante ducto principal, variante rama lateral o mixto cuando existe ambas presentaciones simultáneamente; la importancia en esta diferenciación es que los presentes en ductos laterales aparecen en pacientes más jóvenes, usualmente en la cabeza de páncreas y tiene menor grado de displasia y menor frecuencia de cáncer invasivo8, pero por otro lado la enfermedad de ductos laterales se han reportado como multifocales en regiones distantes del páncreas hasta en el 30% de pacientes9, en nuestro caso fue de ramas laterales. Con respecto a las imágenes, la TAC multidetector y la RMN, son los estudios ideales que nos ayudan a diferenciar si la lesión es de ramas laterales o del ducto principal de páncreas10. Si no llegamos al diagnóstico podemos recurrir a la eco endoscopia con punción y estudio del líquido obtenido. En el líquido obtenido hay que solicitar citología, amilasa, CEA y estudio molecular como el Kras. De todos ellos, el CEA es el que tiene mayor rendimiento para decir que es un quiste mucinoso, pero no para confirmar una neoplasia intraductal papilomucinosa11-12.
Con respecto al tratamiento puede ser desde observación y controles, resección local, pasando por una pancreatectomíacorporo caudal, duodenopancreatectomia cefálica y excepcionalmente una duodeno pancreatectomia total13. Nuestra paciente fue sometida a una operación de whipple debido al tamaño del quiste y por la localización. El informe de anatomía patológica fue una neoplasia intraductalpapilomucinosa de ramas laterales con displasia moderada. Nuestra paciente entrara en ciclo de controles periódicos porque esta es una enfermedad multicentrica y puede haber recidivas.