INTRODUCCION
Las enfermedades cardiovasculares (ECV) constituyen problemas sanitarios, prioritarios, en salud pública. Un estudio sin precedentes analizó los diferentes grados de interacción que existen entre los factores metabólicos (diabetes, hipertensión arterial, dislipidemia y obesidad), los factores conductuales (consumo de tabaco, consumo de alcohol, dieta, actividad física e ingesta de sodio), los factores sicosociales (educación, síntomas de depresión), y los factores ambientales (polución doméstica y externa) como determinantes de mortalidad global y de condiciones cardiovasculares severas (infarto de miocardio, accidentes cerebrovasculares e insuficiencia cardiaca). Los resultados indican la mayor carga de riesgo atribuible a la población, para las enfermedades cardiovasculares (1. Este efecto podría proyectarse en el tiempo ya que existe un aumento sostenido de la prevalencia de la enfermedad, llegando a afectar a la mitad de la población de adultos mayores en algunos países2.
La obesidad acomete al 65-75% de los casos de hipertensión primaria y la relación causal entre ambas se percibe además como una suma vectorial de impacto en los desenlaces cardiovasculares3. Los mecanismos putativos que subyacen a este dúo apuntan a posibles sucesos neuroendocrinos que brotan desde distintas vías, siendo la apnea del sueño (AOS) uno de los eventuales puentes debido a que la hipoxia nocturna intermitentepuedesuscitar hiperactividad del sistema nervioso autónomo y alteraciones en el eje renina-angiotensina4.
La AOS se caracteriza por pasajes recurrentes de colapso parcial o total de la faringe que generan episodios de disminución (hipopnea) o ausencia (apnea) de flujo aéreo de más de 10 segundos de duración, asociadas a despertares o a disminución de la saturación de oxígeno5. Se estima que 17,7% de la población mundial padece esta enfermedad, cifra que podría ir en aumento acorde a las variaciones epidemiológicas de la obesidad y del número de adultos mayores 6. Pese a esto, existe una baja sospecha en la consulta médica ya que hasta 95% de los individuos con AOS clínicamente significante no son diagnosticadas, pues la disponibilidad de polisomnógrafos o dispositivos de diagnóstico domiciliares es escasa 7.
Este trastorno de sueñodebe ser siempre considerado en grupos especiales de HTA como aquellos que requieren varios medicamentos para controlar los niveles tensionales o en quienes se sospecha causas secundarias. Ante la insuficiente evidencia referente al cribado de AOS en individuos sin síntomas 8, resulta interesante aplicar instrumentos clínicos accesibles en la práctica diaria con el objetivo de analizar la relación epidemiológica entre estas entidades.
Otro de los aspectos críticos que puede incidir en la historia natural de la HTA es la adherencia al tratamiento debido a que el uso de los fármacos a largo plazo es complicado en modelos de enfermedades crónicas ya que mayoritariamente sirven como medidas preventivas y no para suprimir síntomas. Chequear el cumplimiento de la terapéutica sugerida constituye un gesto clínico primordial en la práctica clínica, aunque la adherencia es un fenómeno multidimensional que puede ser evaluado por medios objetivos y subjetivos9.
Con la finalidad de evaluar la frecuencia relativa de riesgo de apnea de sueño en pacientes con hipertensión arterial y la tasa de adherencia al tratamiento farmacológico se llevó a cabo este trabajo en el seno de un hospital de referencia en el Ministerio de Salud Pública y Bienestar Social de la República del Paraguay.
METODOLOGÍA
Durante los meses de junio a agosto del año 2018, en el Hospital General de Luque (Ministerio de Salud Pública y Bienestar Social, Paraguay) se realizó un estudio observacional de casos y controles acorde las guías del StrengtheningtheReporting of ObservationalStudies in Epidemiology (STROBE) 10.
En base al diseño y asumiendo la frecuencia de exposición entre los casos de 30 % y en los controles de 20 %11, fijando un odds ratio de 2 con nivel de seguridad de 0,95y un poder de test de 80 % se encontró que el tamaño mínimo de la muestra debía ser de 293 en los casos e igual número en los controles.
Se reclutaron como casos a individuos> 18años, fichados en el consultorio del Programa de HTA del Hospital General de Luque y como controles no pareados a voluntarios que no referían HTA en las cuales efectivamente se descartó la afección mediante medición con esfigmomanómetros aneroides MARC©.Se excluyeron a aquellos que referían embarazo, enfermedad médica inestable o dolencia psiquiátrica que impedía participación
Para las definiciones operacionales se utilizaron las categorías de HTA acorde a las últimas guías del Colegio Americano de Cardiólogos12.
Se elaboró una hoja de recolección de datos en la que se consignaron datos demográficos (sexo, edad en años), datos antropométricos (peso en kg, talla en cm mediante bascula con estadiómetro marca SECA©, circunferencia de cuello en cm y cintura en cm) estado nutricional (considerando obesidad si IMC ≥30 kg/m2) historia de HTA y si usaba uno o más fármacos para la afección. Para el cribado de riesgo de AOS se utilizó el cuestionario STOP-BANG cuyos componentes son: presencia o no de ronquido intenso, referencia o no de cansancio, fatiga o somnolencia durante el día, al dormir apnea presenciada o no, hipertensión arterial o no, índice de masa corporal > 35 o no, si > 50 años, si circunferencia de cuello > 40 cm, si sexo masculino o no 13. Para consignar adherencia se empleó el formato abreviado del cuestionario de Morisky, que consiste en una serie de 4 preguntas de contraste con respuesta dicotómica (si/no), que refleja la conducta de los pacientes con HTA respecto al cumplimiento de la medicación14. Los datos del examen físico como el diámetro del cuello (medido a la altura de la protuberancia del cartílago tiroides o nuez de Adán) y del diámetro de cintura y cadera fueron recolectados acorde a las normativas de la OMS15que reza como sigue, para la cintura se mide el punto medio entre el punto más alto de la cresta iliaca y el borde inferior de la última costilla palpable a nivel de la línea axilar media, después de varias respiraciones naturales y con el paciente parado. Para la medición de la cadera (también con individuo parado) se considera la circunferencia más grande de la nalga. El índice cintura-cadera se consideró de alto riesgo cuando en hombres era ≥ 0,95 y ≥ 0,86 en mujeres.
Aspectos estadísticos
Al inicio se realizó el análisis exploratorio de los datos y seguidamente se utilizó estadística descriptiva. Los datos se describieron mediante medias y desviación estándar para las variables continuas y porcentajes para las variables categóricas. Las diferencias entre casos (con HTA) y controles (sanos) se analizaron con la prueba t Student (variables cuantitativas) y la prueba Chi cuadrado (variables cualitativas). Se informaron los Odds ratio (razones de probabilidad) para AOS con sus respectivos intervalos de confianza del 95 %. Se realizó un análisis multivariado de los factores asociados con el riesgo de AOS mediante regresión logística, se presentan modelos que incluyen la variable predictora ajustada primero por edad y sexo, y luego ajustada por edad, sexo, estado nutricional e índice cintura cadera . Se consideró significancia estadística ante un valor p <0,05. Los datos se analizaron utilizaron los paquetes estadísticos Stata® versión 14.0 (Copyright 1985-2015 StataCorp LP, CollegeStation,Texas 77845 EE. UU).
Aspectos éticos
Se tuvieron en cuenta los principios éticos para las investigaciones médicas en seres humanos establecidos en la Declaración de Helsinki de la Asociación Médica Mundial, a fin de promover y asegurar el respeto a todos los seres humanos, además de proteger su salud y sus derechos individuales. El estudio fue aprobado por el Comité de Docencia e Investigación del Hospital General de Luque.
RESULTADOS
Durante un periodo de tres meses (antes de pandemia COVID-19), fueron entrevistados 590 individuos agrupados como casos y controles según padecimiento de HTA y cuyas características demográficas se expresan en la Tabla 1.
Tabla 1: Comparación de las características demográficas entre pacientes con y sin hipertensión arterial, atendidos en el Hospital General de Luque
| Variables | Casos (n=295) | Controles (n=295) | valor p |
|---|---|---|---|
| Sexo | |||
| Mujeres, n (%) | 229 (77,62) | 201 (68,13) | 0,010 |
| Hombres, n (%) | 66 (22,38) | 94 (31,86) | |
| Edad (años) | |||
| Promedio ± SD | 61,86 ± 10,60 | 53,39 ± 9,87 | < 0,001 |
La selección consecutiva de la muestra no fue pareada y las diferencias entre las proporciones de género y la edad promedio fueron significativas entre los grupos comparados.
Al analizar las características antropométricas de la muestra hemos notado que en el grupo de pacientes con HTA solo el 8,81% tuvo IMC en rango normal, comparado con 18,98% en el grupo control. La frecuencias de sobrepeso (IMC>25 y < 30) en ambos grupos fue relativamente similar (33,89% vs 34,57, respectivamente), a diferencia de la proporción de individuos con obesidad como se observa en la Tabla 2.
Tabla 2: Comparación del estado nutricional de los pacientes con y sin hipertensión arterial, atendidos en el Hospital General de Luque
| Variables | Casos (n=295) | Controles (n=295) | valor p |
|---|---|---|---|
| Estado nutricional | |||
| Sin obesidad, n (%)* | 126 (42,71) | 158 (53,56) | 0,008 |
| Con obesidad, n (%)** | 169 (57,29) | 137 (46,44) |
*Sin obesidad: índice de masa corporal ≥18,5 kg/m2 y <30,0 kg/m2
** Con obesidad: índice de masa corporal ≥30,0 kg/m2
La proporción general de pacientes hipertensos con índice cintura cadera considerado de alto riesgo fue diferente al encontrado en el grupo control (82,71 % vs 65,42 %, p < 0.05).
En base al cuestionario STOP-BANG las poblaciones fueron divididas en tres grupos e riesgo (alto, intermedio o bajo). Se consignó diferencia con significancia estadística entre los grupos de alto riesgo en las poblaciones comparadas (casos 36,6 % vs controles 14,2 %), asi como también entre las frecuencias de personas con riesgo intermedio ( 50,5 % vs 41 %) y bajo (12,8 % vs 44,8 %), como se observa en la Figura 1. .
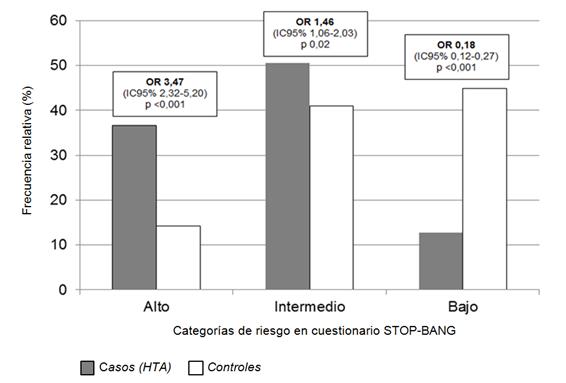
Figura1: Frecuencia relativa (%) de riesgos estimados para apnea de sueño mediante cuestionario STOP-BANG en grupo de individuos con hipertensión arterial (n = 295) y controles (n = 295).
Mediante un análisis de regresión se consideraron dos modelos de interacción entre las variables consignadas y el riesgo de AOS. En el primero se estudió la relación estadística entre hipertensión, edad y sexo como variables predictoras y en un segundo modelo se examinó el efecto modulador de la obesidad y el índice cintura cadera alto. Los coeficientes de regresión representan el cambio medio en la variable de respuesta para una unidad de cambio en la variable predictora mientras se mantienen constantes los otros predictores presentes en el modelo. Nótese que aun habiendo diferencia etaria basal entre casos y controles, solo el sexo masculino y la presencia de hipertensión muestran asociación significativa al riesgo de AOS. El vínculo estadístico entre éste y el sexo masculino, ponderado por la presencia de obesidad, se magnifica en el segundo modelo de ajuste, como se observa en la Tabla 3.
Tabla 3: Estimación del riesgo de apnea obstructiva del sueño en pacientes con y sin HTA, atendidos en el Hospital General de Luque.
| Modelo ajustado por edad y sexo OR (IC del 95 %) | Valor p | Modelo ajustado por edad, sexo y otras variables OR (IC del 95 %) | Valor p | |
|---|---|---|---|---|
| Hipertensión arterial (sí) | 4,83 (3,03; 7,69) | <0,0001 | 4,31 (2,64; 7,03) | <0,001 |
| Edad (˃60 años) | 0,93 (0,60; 1,41) | 0,723 | 1,09 (0,69; 1,71) | 0,704 |
| Sexo (masculino) | 4,65 (2,96; 7,29) | <0,001 | 7,77 (4,33; 13,84) | <0,001 |
| Obesidad | - | 5,03 (3,11; 8,13) | <0,001 | |
| Índice cintura/cadera alto | - | 1,45 (0,81; 2,60) | 0,212 |
Un aspecto interesante de este trabajo también fue la descripción de ciertas características del tratamiento de la HTA en la población estudiada. El 77,62% refirió > 5 años de historia de la afección y 51,86% del total de la muestra tenía prescripción de dos o más antihipertensivos. La proporción de pacientes con monoterapia y riesgo alto de AOS (16,61%) no fue estadísticamente diferente al 20% de los pacientes hipertensos con politerapia (indicación de dos o más antihipertensivos).
La tasa de adherencia global a los medicamentos encontrada fue de 61,69% siendo de 54,95% entre aquellos con monoterapia y de 67,97% en los que tenían prescripción de politerapia (p 0.02).
DISCUSIÓN
La Academia Americana de Medicina del Sueño recomienda que los cuestionarios no sean utilizados para el diagnóstico de AOS, en ausencia de polisomnografia o poligrafía domiciliar 16. No obstante debemos considerar algunos aspectos que atañen a América del Sur: conocimiento variable del personal de salud sobre la patología, demora en la realización de la polisomnografia debido a su escasez en servicios de salud pública y a sus costos en la medicina privada 17,18. Estos factores determinan una problemática diagnóstica y terapéutica en una entidad que debería ser considerada de alto interés en salud pública. Es por ello que damos importancia a nuestro trabajo, pues mediante él proponemos una herramienta fácilmente aplicable en la práctica clínica con fines de tamizaje como el cuestionario STOP-BANG.
Es relevante mencionar que existen varios otros instrumentos de cribado como el cuestionario de Berlín, la escala de somnolencia de Epworth, el cuestionario STOP, modelo morfométrico y el NoSAS con sensibilidades de 76 %, 49 %, 88 %, 98 %, 72 %, y especificidades de 44 %, 63 %, 33 %, 31 %, 69 %, respectivamente. El cuestionario STOP-BANG muestra sensibilidad de 93%, especificidad de 36 % y una confiabilidad del 52 % cuando se toma como patrón oro de diagnóstico al índice de apnea-hipopnea(IAH) de ≥517,19.El desempeño de una instrumento clínico de tamizaje debe justipreciarse mediante su validez (que mida realmente lo que pretende), fiabilidad (que sea reproducible produciendo desenlaces semejantes) y seguridad (que pueda predecir la presencia o ausencia de enfermedad). En este sentido la perspectiva de los datos de sensibilidad y especificidad debe mirarse en torno al patrón oro utilizado como referencia y éste, que ha sido el IAH desde un principio, actualmente se encuentra zozobrando en una constructiva controversia planteada mediante el consenso de Baveno20. Lo importante es que, más allá de las valoraciones diferentes que tendrán las herramientas de tamizaje de AOS ajustadas a nuevos criterios de diagnóstico, es perentoria su implementación en el escenario clínico de la atención primaria en nuestro país.
Es probable que exista una relación de carácter bidireccional entre la AOS y la HTA, pues se ha reportado que 50 % de los pacientes con AOS padecen de HTA y que 30 % de estos padecen de AOS 21,22. En este trabajo hemos encontrado que el 36,6 % de los pacientes hipertensos tienen alto riesgo de asociación a AOS, en relación al 14,2 % de los controles.Sin embargo, Kareem y cols,en un estudio transversal, observaron cifras de 23,8 % utilizando el cuestionario de Berlin aunque con 62,8% de somnolencia diurna consignada mediante Escala de Epworth, 23.En laboratorio de estudios de sueño de América del Sur la prevalencia de AOS puede llegar hasta el 67,4 % entre los pacientes con HTA 24. Resulta interesante que Hu y cols encontraron en un estudio longitudinal que aquellos roncadores ocasionales aumentan el riesgo de HTA a 29 % y que esto sube a 55 % en roncadores regulares 25. Peppard y cols observaron en un plazo de 4 años de seguimiento, que las personas tenían dos o tres veces más chances de desarrollar HTA si padecían de AOS y que esta probabilidad era proporcional al IAH 26. Otro de los factores que potenciarían esta relación es la duración del sueño, ya que aquellos individuos con AOS que presentan duración de sueño < 5 horas (medidas objetivamente) incrementan las chances de riesgo de hipertensión27.
Ciertas categorías de HTA destacan en esta asociación: HTA resistente, HTA nocturna y HTA enmascarada28. Se denomina HTA resistente a elevaciones persistentes de la presión arterial pese al uso concurrente de tres clases de drogas antihipertensivas, aunque se incluyen también en este concepto aquellos que estabilizan los niveles con ≥ 4 medicaciones 29. El 90 % de los pacientes masculinos y el 77 % de las mujeres con hipertensión resistente son portadores de AOS 30. Un grupo de investigadores del Brasil ha buscado activamente casos de coartación de aorta, síndrome de Cushing, medicamentos, feocromocitoma, aldosteronismo primario, nefropatía parenquimatosa, hipertensión renovascular y enfermedades de la tiroides en una serie consecutiva de pacientes con HTA refractaria y encontraron que la AOS es la causa más común 31. En nuestra serie no hemos encontrado diferencias entre las frecuencias de riesgo de AOS entre pacientes bajo monoterapia y politerapia, pero claramente esto se debe a que en este último grupo incluimos a individuos que ingieren dos o más medicamentos, hecho que no define la HTA resistente. Otra categoría de HTA es la denominada HTA de inmersión (más conocida por el anglicismo “HTA dipping”) que hace referencia al patrón circadiano de la presión alta y que normalmente determina una reducción del 10 % de los niveles tensionales nocturnos. Algunos estudios han encontrado que en los individuos con HTA nocturna (“non-dipping HTA”) se reporta AOS en 84 % y que este patrón particular de HTA conlleva desenlaces más severos que la HTA diurna 32,33. Finalmente, otra de las categorías de HTA asociada epidemiológicamente a AOS es la HTA enmascarada definida por niveles tensionales normales en los consultorios, pero con cifras por encima de rango al monitoreo ambulatorio de 24 hs. En individuos con AOS recientemente diagnosticados existe una incidencia de 30 % de esta categoría de HTA 34. La American HeartAssociationrecomienda el tamizaje para AOS en pacientes con HTA resistente y en aquellos individuos con HTA con niveles tensionales pobremente controlados 35.
Una revisión sistemática demuestra que la AOS se asocia con algunos riesgos mayores para enfermedades cardiovasculares como HTA, sobrepeso, obesidad, diabetes mellitus, hiperlipidemia e inactividad física 36. En nuestro modelo de regresión se verificó una prelación significativa de asociación entre sexo masculino, obesidad e hipertensión con el riesgo de AOS. A menudo la obesidad coexiste con la AOS y la relación bidireccional entre ambas es altamente probable. En ambas se comprueba un incremento de la actividad simpática, la cual podría ser uno de los factores que estructura una triple alianza con la HTA. Atendiendo a condiciones epidemiológicas actuales de los pacientes en la práctica clínica de nuestro país, éste no es un escenario infrecuente. Es interesante destacar también que ni la edad ni el índice cintura cadera han mostrado peso significativo en el modelo de ajuste aquí estudiado. No obstante, Bock y cols encontraron que el predictor independiente más poderoso de caída nocturna de saturación de oxígeno en varones fue el índice cintura cadera (OR 5,59) mientras que el índice de masa corporal y la edad mostraron OR de 2,75 y 2,06 respectivamente 37.
Dos estudios nacionales evaluaron la adherencia al tratamiento de pacientes con HTAmostrando cifras entre 39,7 % (n 80) y 56,25 % (n 204)38,39. En este trabajo (n 295) hemos encontrado que 61,69 % se apega al tratamiento farmacológico, constatando que hasta el 67,69 % guarda adherencia en casos de politerapia. Estos niveles generalmente son <50 % al año de diagnóstico de HTA, aunque algunos países han alcanzado tasas extraordinarias como en Alemania (70 %) o Canadá (85 %) 40-42. Factores demográficos, socioeconómicos, estructurales del sistema de salud, comorbilidades médico-conductuales y otras variables se asocian a la falta de cumplimiento 43. Se necesitan estudios nacionales que contemplen los condimentos socio-culturales y educativos de nuestra población para direccionar mejores perspectivas en el desempeño terapéutico. Tal vez se tenga que realizar un protocolo particular acorde a las patologías pues hasta qué punto los eventuales trastornos cognitivos secundarios a la AOS o a medicación concomitante podrían incurrir como determinantes de peso de la falta de adherencia al tratamiento? 44.
CONCLUSIÓN
Hemos encontrado que los pacientes con HTA se asocian a mayor riesgo de padecer AOS en relación a individuos sin HTA. El sexo masculino, la obesidad y la HTA son variables significativamente ponderables en la asociación con la AOS. Una de las fortalezas de este trabajo es el diseño comparativo y el número de individuos que se ha incluido aunque la limitación relevante sea el grupo control no pareado. También hemos consignado las tasas de adherencia a los fármacos antihipertensivos, que a nuestro criterio proyectan una problemática que necesita un abordaje universal para poder comprenderla y así mejorarla















