INTRODUCCIÓN
El dengue representa la principal arbovirosis actualmente a nivel mundial1. Se estima que aproximadamente la mitad de la población mundial vive en áreas donde el vector Aedes agypti existe2. Anualmente más de 100 millones de casos de enfermedad suceden en el mundo y de ellas 20000 a 40000 personas experimentan la muerte3.
El dengue es una enfermedad que en su presentación clínica varía desde las formas asintomáticas hasta formas graves con choque, pasando por la forma clásica de fiebre y algias. En sus formas más graves, el dengue afecta multisistémicamente, y se acompaña de datos laboratoriales que expresan afectación del hígado, del miocardio y de otros órganos1.
En una epidemia de dengue solo los casos que suceden en personas con comorbilidad o casos con signos de alarma (como vómitos incoercibles, dolor abdominal, signos de escape de fluidos entre otros) requieren hospitalización. En estos casos la evaluación laboratorial puede ser el reflejo de la severidad del dengue. Aunque ninguna terapia antiviral o inmunomoduladora eficaz se dispone en el dengue4, la observación cuidadosa y el uso juicioso de la terapia intravenosa para contrarrestar la fuga plasmática, en particular la reanimación urgente para pacientes con choque por dengue, han reducido las tasas de mortalidad a menos del 1% en centros especializados5,6. Sin embargo, las tasas de mortalidad de hasta el 10% se siguen registrando ocasionalmente7,8. Un factor que contribuye es que la identificación temprana de pacientes que habrán de complicarse es dificultosa. En consecuencia, un gran número de pacientes con posible dengue son ingresados en hospitales en zonas endémicas de dengue principalmente para observación, con lo cual se sobrecargan a los sistemas de salud de modo que los recursos locales limitados no se utilizan para obtener la máxima ventaja para la pequeña proporción de pacientes que necesitan atención experta.
La trombocitopenia es frecuente en el control hematológico del paciente con dengue. Su desarrollo está influenciado por la severidad del cuadro, pero si el grado de trombocitopenia se correlaciona con la gravedad del dengue es un tema de discusión. De ahí el objetivo del presente estudio de analizar aquellos casos de dengue que se hospitalizan con trombocitopenia y determinar si hubo correlación con la gravedad de los mismos.
MATERIALES Y MÉTODOS
Población de estudio. El estudio se llevó a cabo en el Instituto de Medicina Tropical, de Asunción, Paraguay. Se incluyeron todos los niños menores de 15 años hospitalizados con el diagnóstico de dengue entre los años 2007-2018. Los pacientes fueron examinados cada 4 a 6 hs para determinar si un caso fuera no complicado o según las guías de la institución de paciente con dengue cualquier caso que despertara preocupación (pacientes con signos de alarma) o que desarrollara choque por dengue fue trasferido a la unidad de cuidados intensivos pediátricos (PICU).
Las características demográficas, la historia clínica y los resultados del examen, se documentaron utilizando un formulario estructurado de informe de casos. Se tomaron muestras de sangre venosa para el diagnóstico del dengue el día del ingreso y luego al día 3 y 5. Además, se obtuvieron muestras de sangre diarias de pequeño volumen como parte de la atención estándar para los pacientes con dengue, para medir los niveles de hematocrito y el recuento de plaquetas. El mismo grupo de médicos de alto nivel fue responsable de la supervisión del manejo del paciente con dengue durante todo el período de estudio.
Diagnóstico de dengue. RT-PCR se realizó en la muestra tomada al ingreso según la metodología establecida (9, 10). Se determinó además la presencia del antígeno no estructural NS1 del dengue, y de los niveles de IgM e IgG anti-dengue (Dengue Duo IgM e IgG Capture ELISA, PanBio, Australia). El diagnóstico de confirmó por la detección de DENV-RNA en plasma por RT-PCR, por la presencia de NS1 Ag positivo y/o la presencia de IgM anti-dengue positivo o un aumento al cuadruple de los niveles de IgG en muestras tomadas en la convalescencia.
Clasificación del dengue. Los casos fueron estadificados según las guías de la OMS 2009 (1). En este sentido, aquellos casos con síntomas leves (grupo A) no fueron hospitalizados y no forman parte del estudio. Los pacientes con comorbilidad (grupo B1) o pacientes con síntomas de alarma (grupo B2) así como los pacientes graves (grupo C) si fueron hospitalizados y forman parte del estudio. Se consideró como graves los casos de dengue a aquellos que presentaron extravasación severa de plasma conducente a choque (SCD) o acumulación de líquidos con distres respiratorio, hemorragia severa o alteración grave de órganos (incremento de las GPT o GOT >1000 UI/ml, miocarditis o disminución de la conciencia sugerente de encefalitis).
Análisis estadístico. Los resultados se expresaron como promedios ± desviación estándar. Se utilizó la T de Student para el contraste de valores ordinales y la X2 para el contraste de proporciones. Se calculó la razón de momios con un índice de confianza (IC) del 95%. Se consideró una p<0.05 como estadísticamente significante.
RESULTADOS
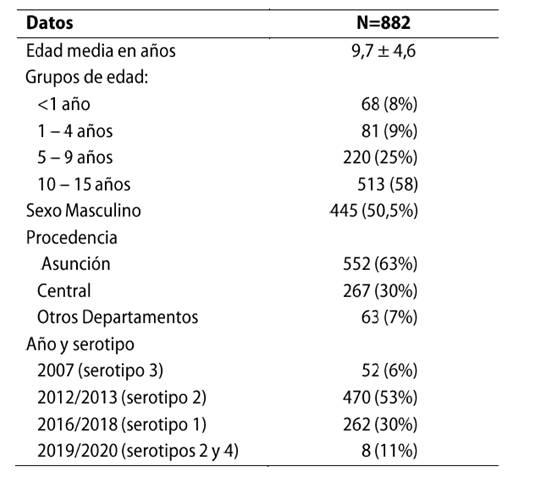
En el periodo de estudio fueron incluidos 882 pacientes con diagnóstico de dengue. La edad media de los casos fue 9,7 ± 4,6 años, e igual distribución de sexo: 437 (49,5%) del sexo femenino y 445 (50,5%) del sexo masculino.
La mayoría de los pacientes fueron mayores de 10 años (58%), seguido por los de 5-9 años (Tabla 1). Las diferentes epidemias en el país fueron causadas por diferentes serotipos. Así, la epidemia del 2007 por el serotipo 3, la del 2012-2013 por el serotipo 2, la del 2016 por el serotipo 1 y la del 2018-2019 por los serotipos 1 y 2 (Tabla 1).
Síntomas como fiebre (98%), cefalea (52%), exantema (33.4%), mialgias (40%), artralgias (30,2%), vómitos (56,5%), y dolor abdominal (56,7%) fueron frecuentes en pacientes hospitalizados por dengue (tabla 2). En cuanto a los signos, datos de extravasación (31,6%) y choque (43,5%) fueron frecuentes. Fenómenos como hipotensión o llenado capilar fueron observados en algunos pacientes (Tabla 2).
En cuanto al laboratorio, la mayoría tuvo un recuento sanguíneo de leucocitos y plaquetas inferiores del normal, con función renal conservada y alteración en algunos pacientes de la función hepática (Tabla 3). Complicaciones como la hepatitis (6,9%), la miocarditis (1%) y la encefalitis (0,8%) fueron predominantes en pocos pacientes. Sesenta y dos pacientes (7%) fueron admitidos en unidad de cuidados intensivos (UCI) y fallecieron 5 pacientes (0,6%).
Tabla 2: Síntomas y signos de pacientes con dengue
| Síntomas | N= 882 (%) |
|---|---|
| Fiebre | 792 (98%) |
| Exantema | 295 (33,4%) |
| Mialgias | 352 (40%) |
| Artralgias | 267 (30,2%) |
| Cefaleas | 458 (52%) |
| Epistaxis | 120 (13,6%) |
| Gingivorragias | 48 (5,4%) |
| Metrorragia | 46 (5,2%) |
| Hematemesis | 21 (2,4%) |
| Sangrado | 220 (25%) |
| Irritabilidad | 16 (1,8%) |
| Vómitos | 498 (56.5%) |
| Dolor Abdominal | 500 (56,7%) |
| Signos | |
| Llenado capilar >2 segundos | 102 (11,5%) |
| Hipotensión | 54 (6,1%) |
| Choque | 394 (43,5%) |
| Extravasación | 279 (31,6%) |
| Hepatitis | 61 (6,9%) |
| Hepatitis Severa | 10 (1,1%) |
| Miocarditis | 9 (1%) |
| Encefalitis | 7 (0,8%) |
| UCI | 62 (7%) |
| ARM | 3 (0,3%) |
| Óbitos | 5 (0,6%) |
Tabla 3: Variables laboratoriales en pacientes con dengue
| Laboratorio | N=882 | Límites |
|---|---|---|
| Recuento de leucocitos/mm3 ± DE | 5.329 ± 3.665 | 1.720 - 35.000 |
| Recuento de plaquetas/ mm3 ± DE | 96.990 ± 88.806 | 3.000 - 977.000 |
| Hemoglobina mg/dl | 13,7 ± 3,1 | 4,8 - 16,8 |
| Hematocrito (%) | 40,2 ± 6,3 | 12,8 - 46,7 |
| Urea mg/dl | 23,5 ± 21,4 | 5 - 148 |
| Creatinina mg/dl | 0,6 ± 0,5 | 0,1 - 9,41 |
| GOT UI/ml | 147 ± 444 | 10 - 9.090 |
| GPT UI/ml | 91 ± 313 | 4 - 7.384 |
En este contexto, de acuerdo a las guías de clasificación de la OMS 2009, 95 pacientes (10,7%) pertenecieron a la Clasificación B 1 (pacientes sin signos de alarma con comobilidad), 589 (66,7%) a la clasificación B2 (pacientes con síntomas de alarma) y 198 (22,4%) fueron pacientes graves.
Quinientos cincuenta pacientes (62,4%) presentaron plaquetas ≤100.000/mm3. Al comparar la presencia de trombocitopenia ≤100.000/mm3 con los síntomas, se pudo constatar que la presencia de exantema y artralgias, así como síntomas de alarma gastrointestinal (vómitos y dolor abdominal) fueron más frecuentes en los pacientes con trombocitopenia y hubo una tendencia que las algias (cefalea y mialgias) tuvieran similar comportamiento (Tabla 4). La presencia de hemorragias fue más frecuente en pacientes con trombocitopenia, aunque las manifestaciones menores de hemorragia como la epistaxis (15% vs 16%) fueron similares en pacientes con trombocitopenia y con trombocitos >100.000/mm3.
Al determinar el estadio clínico de los pacientes de acuerdo al grado de trombocitopenia, se pudo observar que las formas no complicadas se asociaron preferentemente a un recuento de plaquetas >100.000/mm3 (72% vs 28%), en tanto que las formas con signos de alarma y las formas graves se asociaron a recuento de plaquetas ≤100.000/mm3 (p<0,0001).
La presencia de choque (p<0.001; OR 2,39; 95% IC 1,79-3,18) y extravasación (p<0,0001; OR 27,7; 95%IC 14,86-51,75) fueron más frecuentes en pacientes con trombocitopenia ≤100.000/mm3, así como la hepatitis (p<0,001; OR 7,41, 95%IC 2,93-18,70) la cual se observó en el 10% de los pacientes. Sesenta y dos pacientes requirieron admisión en UCI, de los cuales 61 (98,3%) (p<0,0001; OR 41,29; 95%IC 5,69-299,33) tuvieron un recuento de plaquetas ≤100.000/mm3, en tanto que aquellos no hospitalizados en UCI todos excepto uno exhibieron un recuento de plaquetas >100.000/mm3 (Tabla 4).
Tabla 4: Síntomas y signos de dengue en pacientes con trombocitopenia ≤100000/mm3
| ≤100.000 | >100.000 | ||||
|---|---|---|---|---|---|
| Síntomas | N=550 | N=332 | p | OR | IC 95% |
| Fiebre | 542 (99%) | 250 (98%) | 0,5 | 1,45 | 0,52 - 4,06 |
| Exantema | 208 (38%) | 87 (34%) | <0,001 | 1,71 | 1,26 - 2,31 |
| Mialgias | 233 (42%) | 119 (47%) | 0,06 | 1,31 | 0,99 - 1,74 |
| Artralgias | 197 (36%) | 70 (28%) | <0,001 | 2,08 | 1,52 - 2,86 |
| Cefaleas | 299 (54%) | 159 (62%) | 0,07 | 1,29 | 0,98 - 1,70 |
| Epistaxis | 80 (15%) | 40 (16%) | 0,31 | 1,24 | 0,82 - 1,86 |
| Gingivorragias | 36 (7%) | 12 (5%) | 0,06 | 1,86 | 0,95 - 3,64 |
| Metrorragia | 35 (6%) | 11 (4%) | 0,05 | 1,98 | 0,99 - 3,96 |
| Hematemesis | 17 (3%) | 4 (2%) | 0,10 | 2,61 | 0,87 - 7,84 |
| Sangrado | 155 (28%) | 65 (26%) | <0,01 | 1,61 | 1,16 - 2,23 |
| Irritabilidad | 12 (2%) | 4 (2%) | 0,31 | 1,82 | 0,58 - 5,71 |
| Vómitos | 354 (64%) | 144 (57%) | <0,001 | 2,35 | 1,78 - 3,11 |
| Dolor Abdominal | 351 (64%) | 149 (58%) | <0,001 | 2,16 | 1,64 - 2,85 |
| Signos | |||||
| Llenado capilar<2seg | 65 (12%) | 37 (15%) | 0,82 | 1,06 | 0,69 - 1,64 |
| Hipotensión | 36 (7%) | 18 (7%) | 0,56 | 1,22 | 0,68 - 2,18 |
| Choque | 289 (53%) | 105 (41%) | <0,001 | 2,39 | 1,79 - 3,18 |
| Extravasación | 268 (49%) | 11 (4%) | <0,0001 | 27,7 | 14,86 - 51,7 |
| Hepatitis | 56 (10%) | 5 (2%) | <0,0001 | 7,41 | 2,93 - 18,70 |
| Hepatitis Severa | 9 (2%) | 1 (0,4%) | 0,09 | 5,50 | 0,69 - 43,66 |
| Miocarditis | 8 (2%) | 1 (0,4%) | 0,16 | 4,88 | 0,60 - 39,23 |
| Encefalitis | 5 (1%) | 2 (1%) | 0,71 | 1,51 | 0,29 - 7,84 |
| UCI | 61 (11%) | 1 (0,4%) | <0,0001 | 41,3 | 5,69 - 299,33 |
| ARM | 3 (1%) | 0 (0%) | 0,29 | Infinito | |
| Óbito | 4 (1%) | 1 (0,4%) | 0,65 | 2,42 | 0,26 - 21,78 |
DISCUSIÓN
La identificación temprana de pacientes hospitalizados con mayor riesgo de desarrollar una forma grave de la infección por dengue representa un desafío para el personal de salud. De ahí que una de las principales preocupaciones de los médicos es identificar a factores que se asocian a la gravedad de la infección por dengue.
El presente estudio muestra la frecuencia del dengue en nuestra institución. No se observó diferencias en la incidencia de dengue entre varones y mujeres, comparado con otros estudios que muestran predominio de la enfermedad en el sexo masculino11. La mayoría de los pacientes fueron mayores de 10 años (58%), seguido por los de 5-9 años. Esta diferencia etaria de los casos de dengue es los habitual en América12.
El diagnóstico de dengue fue principalmente clínico con evidencia corroborativa de orden hematológico, serológico y parámetros de NS1 o RT-PCR. La fiebre, la cefalea, la mialgia, artralgia, los vómitos y dolor abdominal fueron frecuentes síntomas, lo cual se observa en otros reportes13,14. Choque y extravasación fueron signos cardinales de dengue grave. Choque se observó en el 47% de los pacientes, cifra similar a los estudios de Bhave et al15 y Pothapregada et al16.
La trombocitopenia fue un hallazgo frecuente en los pacientes hospitalizados. La presencia de hemorragias fue más frecuente en pacientes con trombocitopenia. Este hecho fue reportado igualmente por Pothapregada S et al17. Igualmente más pacientes con trombocitopenia severa tuvieron hepatitis, lo cual se ha observado por Mourao MMP et al18. Por otra parte, el choque y extravasación se observaron más frecuentemente en pacientes con plaquetas ≤ 100000/mm3. Esto fue observado, pero no enfatizado, por Thanachartwet V et al19 quienes reportan en pacientes graves plaquetas descendidas en mayor medida que en los pacientes con dengue no severo.
Un aspecto llamativo del presente estudio fue la necesidad de hospitalización en UCI la cual se correlacionó estrechamente con la presencia de trombocitopenia severa (≤100.000/mm3). Aunque solo el 11% de los pacientes con trombocitopenia ≤ 100.000/mm3 requirieron hospitalización en UCI, de los que no requirieron la cifra de plaquetas fue menor a 100.000/mm3 en solo 1 paciente. La correlación entre hospitalización en UCI vs no hospitalización ha sido revisado por varios reportes. Así, Amancio FF et al20 reportan que en su serie el 22.7% de los casos de admisión en UCI se debieron a trombocitopenia severa. Igualmente, la trombocitopenia fue un importante cofactor de casos graves en la serie de Md-Sani SS et al21, en la de Yacoub S22, en la de Lam PK et al23.
Nuestro estudio tiene limitaciones. El estudio ha sido de carácter retrospectivo. Deben confirmase los resultados en forma prospectiva. Por otra parte, los casos fueron de una institución que representa un centro de derivación de casos graves. Por tanto los casos observados pueden ser no representativos de lo que sucede en la comunidad. Además, la atención de los casos reúne los criterios de atención de un centro de complejidad. Esto puede ser causa de diferencia con la atención de casos en otros niveles de atención.