INTRODUCCIÓN
El pioderma gangrenoso (PG) es una rara enfermedad inflamatoria crónica de etiología desconocida caracterizada por infiltración neutrofílica de la dermis y destrucción del tejido1. Descrito por primera vez por Brocq en 1916 y renombrado posteriormente por Brunsting quien consideraba que la PG era la diseminación de un foco de infección distante3. Actualmente, la PG se considera una dermatosis inflamatoria reactiva y como parte del espectro de la dermatosis neutrofílica. Frecuentemente asociada a enfermedades inflamatorias intestinales (EII), malignidades, artritis y alteraciones hematológicas. Semeja en ciertos casos a infecciones de heridas.
Se estima la incidencia de 3-10 casos/millón habitantes/año. En la literatura revisada se encuentran reportes de casos o series de pocos pacientes1.
PG afecta a individuos de cualquier edad, más frecuente en adultos jóvenes, y más en mujeres. Afectación pediátrica menos de 4% de los casos descritos2. La presentación clínica es variable, esencialmente caracterizada por lesiones ulcerativas dolorosas únicas o múltiples que progresan rápidamente, de apariencia eritematosa y moteada, siendo las extremidades inferiores los sitios afectados más comunes3.
CASO CLÍNICO
Paciente adolescente, femenino, oriunda de Gran Asunción, no conocida portadora de patología de base, acude al servicio por historia de lesión en piel de pierna derecha de aproximadamente 6 meses de evolución tras mordedura de perro, al inicio eritematosa, pruriginosa, aumenta de tamaño progresivamente volviéndose una placa con lesiones polimorfas, secreción sero-hemática, 4 días antes del ingreso dolor e impotencia funcional. Previamente múltiples consultas con facultativo, recibió cursos de antibióticos orales sin mejoría.
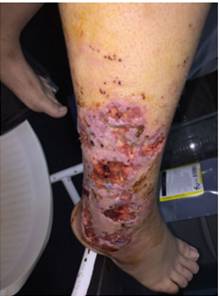
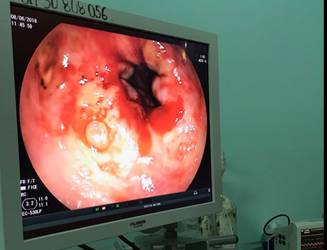
Al examen físico, se trataba de una paciente normosómica, con sobrepeso, en queien llamaba la atención la presencia de una extensa lesión ulcero-necrótica en cara externa de la pierna derecha, de aproximadamente 20 cm x 10 cm, con algunas áreas costrosas con secreción amarillenta. (Figura 1). Ingresó con signos vitales estables. Los datos de gabinete mostraron una Hemoglobina de 12.8 gr/dl, hematócrito de 40%, con GB 13050/mm3, neutrófilos de 77% y linfocitos 21%; su recuento de plaquetas fue de 511000/mm3, el VSG de 24mm, PCR positivo, Glicemia 84 mg/dl, 20 Creat 0.46 mg/dl, GOT 29 UI, GPT 36 UI, tiempo de protrombina 91%, y fibrinógeno 805 mg/dl. Las serologías de infección por VIH, Hepatitis A, B y C, y VDRL resultaron negativos. El cultivo de secreción de la lesión cutánea no arrojó desarrollo bacteriano. La biospia de lesión mostró datos de proceso inflamatorio pandérmico, superficial y profunda, crónico granulomatoso, con células gigantes multinucleadas de tipo cuerpo extraño. No se observaron parásitos, hifas ni esporos micóticos, displasia ni neoplasia maligna infiltrante en las tomas. La ecocardiografía, la radiografía de pierna derecha así como TAC simple de pierna derecha no revelaron anormalidades. En cuanto a la evolución, se inició cobertura antibiótica con ceftazidima-clindamicina cubriendo gérmenes piógenos; luego de 48 hs ante escasa mejoría clínica y aparición de cuadro febril se amplió cobertura con piperacilina/tazobactam-vancomicina, a la espera de cultivos. En el día 11 de hospitalización, la paciente presenta rectorragia significante, motivo por el cual se realizó una colonoscopia. La videolonoscoscopía mostró a nivel del ciego y colon ascendente lesiones ulcerosas de aspecto aftoides, recubiertas por fibrina, que miden entre 3 y 5 mm de diámetro, de bordes regulares con importante edema, de consistencia friable, con ligera disminución del patrón vascular. Se tomaron muestras biópsicas las cuales fueron compatibles con enfermedad de Crohn. Estudios de colagenosis como ANA, ANCA-c, ANCA-p, Anti-DNA, y Factor Reumatoideo resultaron negativos.
Con el diagnóstico de Enfermedad de Chron que debuta con un PG, la paciente recibió bolos de metilprednisolona continuando con prednisona y azatioprina orales con mejoría substancial de la lesión de piel y partes blandas. Además recibió consolidación de tratamiento antibiótico de ciprofloxacina + trimetropim-sulfametoxazol por sobreinfección bacteriana de la lesión. Ante la evolución clínica favorable, es dado de alta luego de 26 días de hospitalización, en planes de seguimiento ambulatorio por Reumatología y Gastroenterología
DISCUSIÓN
El PG es una dermatosis ulcerada infrecuente, que a menudo deja cicatrices cribiformes. PG se caracteriza por úlceras cutáneas dolorosas típicamente en la región pre-tibial, pero pueden encontrarse en cualquier parte del cuerpo, como en el tronco, cabeza y cuello, extremidades superiores y genitales. Las úlceras pueden aparecer en diferentes sitios anatómicos simultáneamente, también en zonas periostomales, constituyendo hasta el 50% de las úlceras paraestomáticas crónicas1. Clínicamente el PG puede presentarse en diferentes variantes clínicas (Tabla 1).
El diagnóstico es predominantemente clínico, desde que no se disponen serologías o marcadores histológicos específicos. La etiopatogenia de PG es poco conocida, y varias terapias tópicas y sistémicas son utilizadas empíricamente1. En el caso de nuestra paciente, la niña ingresó para manejo de infección crónica de piel y partes blandas, que se desencadenó después de una mordedura de perro. Es característico que las lesiones sucedan a una injuria no significante de la piel y partes blandas.
Esta entidad afecta según las series revisadas preferentemente a adultos en la franja etaria de 20 a 50 años2. Según Langan y col3 la incidencia ajustada fue de 0.63 por 100.000 personas-año, predomina en mujeres3. El PG es poco frecuente en la edad pediátrica, y se estima que representan el 4% del total de casos, aunque en realidad se desconoce la incidencia real debido a que la mayoría de las publicaciones mencionan casos aislados o series de pocos casos, generalmente asociados con enfermedad sistémica o inmunosupresión4,5. Graham et al6 reportaron patología de base en 74% de 46 niños con PG6. El paciente más pequeño reportado tenía 4 meses de edad7. En la Tabla 2 se señalan enfermedades sistémicas que se han asociado a pioderma grangenoso.
La piel es uno de los órganos extraintestinales más comúnmente afectado en las enfermedades inflamatorias intestinales (colitis ulcerosa; Enfermedad de Chron). Hasta el 40% de los pacientes con enfermedad inflamatoria intestinal desarrollan manifestaciones extraintestinales de la enfermedad8. Sheldom et al3,9 encontraron PG en el 4-5% de los casos de colitis ulcerosa y hasta el 1.2-2% de casos en la enfermedad de Chron. El PG puede verse tanto en periodos de actividad de la enfermedad como en periodos sin actividad. La inmunohistoquímica revela infiltrado neutrofílico en la lesión y formación de ulceras mediadas por Células T y macrófagos.
En nuestro caso la niña aún no presentaba diagnóstico de base al momento de la consulta por la lesión cribiforme en piel, demostrando así que el PG puede ser el primer hallazgo de una enfermedad inflamatoria intestinal, sugiriendo descartar condición de base ante dicha presentación, al igual que el trabajo realizado por Shahid et al8.
En cuanto a la histopatología, los hallazgos no son específicos, pero la biopsia es necesaria para excluir otras causas de ulceración como causas infecciosas, cancer o condiciones vasculíticas (Tabla 3)1,5. Las lesiones tempranas muestran foliculitis profunda con infiltrado neutrofílico y pus. El borde eritematoso exhibe edema dérmico e infiltrado inflamatorio crónico, predominantemente linfocitario, también macrófagos, células plasmáticas y mastocitos. Más tarde, predominan los linfocitos, con infiltración epidérmica y dérmica, hemorragia, infarto, necrosis y fibrosis. El borde de la úlcera muestra hiperplasia de células epidérmicas, y cambios vasculares de la piel circundante, incluyendo edema endotelial y angioplasia. Como son lesiones regresivas, los macrófagos y células plasmáticas invaden la dermis, lo que conlleva a la fibrosis1,11.
El diagnóstico del PG es un diagnóstico de exclusión, y debe considerarse en cualquier paciente con ulceración que no se cura, particularmente en el contexto de enfermedades sistémicas asociadas. No hay marcadores serológicos específicos, por lo que el diagnóstico se basa en la historia clínica y el examen clínico. En Pediatría, el diagnóstico de PG no es tarea fácil, debido a que son más frecuentes las úlceras piógenas, fúngicas, granulomas. Para el diagnóstico, se proponen dos criterios mayores y cuatro criterios menores, siendo necesarios para el diagnóstico la presencia de los 2 criterios mayores y al menos dos menores (Tabla 4).
Referente al aspecto terapéutico, no hay tratamiento específico para el PG, el cual en gran medida es empírico, dependiendo de la gravedad y grado de ulceración, enfermedad asociada y factores del paciente. Los objetivos del tratamiento son reducir inflamación de la lesión, el dolor y promover la curación.
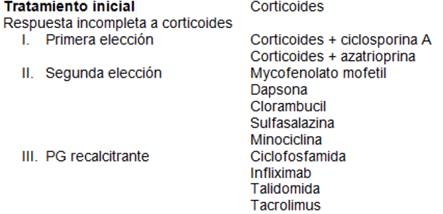
El tratamiento tópico es habitualmente inefectivo sin el tratamiento sistémico. Localmente las lesiones deberán tratarse con lavados con solución fisiológica y curas oclusivas. El fármaco tópico más efectivo es el diacetato de triamcinolona (5 mg/mL), inyectado dos veces por semana en los bordes de la úlcera. Las inyecciones intralesionales de ciclosporina han sido benéficas en casos severos. El tratamiento sistémico es en base a inmunosupresores: Los mejores estudiados son los corticoesteroides sistémicos y la ciclosporina (Tabla 5). La prednisona se administra en dosis de 1-2 mg/kp/día, pudiendo utilizarse en los casos severos pulsos de metilprednisolona. La ciclosporina permite reducir la dosis de corticoides. Se administra en dosis de 3-5 mg/kp, debiédose mantener el tratamiento por varios meses hasta obtener la curación plena. También se han utilizado con éxito tacrolimus y azotoprina. Cuando el PG se asocia a una enfermedad de base, el tiempo de tratamientio dependerá de esta4,12. A pesar del uso de esteroides y de agentes citotóxicos las lesiones pueden no responder al tratamiento y tener impacto en la calidad de vida de los pacientes (Tabla 5). La paciente internada en nuestro hospital respondió al tratamiento con corticoides y ciclosporina, resolviéndose en un 80%, fue de alta en planes de seguimiento de la lesión dérmica y orientación acerca de su patología de base.
CONCLUSIÓN
El pioderma gangrenoso es un trastorno cutáneo poco entendido y de difícil diagnóstico; muchos de los pacientes que lo padecen requieren tratamientos prolongados. Existen varias opciones terapéuticas y su elección depende de las características del paciente, del curso de la enfermedad y de las afecciones asociadas. Se presentó el caso de una adolescente que se internó por ulcera en pierna, de meses de evolución tras haber sido mordida por un canino, manejada en principio como de etiología piógena, quien durante el curso de la internación presenta 2 episodios de rectorragia, situación en que la endoscopía baja permitió el diagnóstico de enfermedad inflamatoria intestinal, lo que permitió llegar al diagnóstico.