INTRODUCCION
La elefantiasis verrugosa nostra (EVN) es una forma rara de linfedema crónico que causa hipertrofia cutánea progresiva. Puede conducir a una desfiguración severa de partes del cuerpo, afectando con mayor frecuencia a las extremidades inferiores. Varios factores pueden causar obstrucción del sistema linfático y provocar EVN, entre ellos neoplasias compresivas, radioterapia, insuficiencia cardiaca congestiva, obesidad, hipotiroidismo y estasis venosa crónica. Clínicamente, la EVN se caracteriza por un edema sin signo de Godet, pápulas, nódulos y queratosis con aspecto verrugoso o en empedrado. Deben considerarse, para el diagnóstico diferencial: el mixedema pretibial, la filariasis, la cromoblastomicosis, la lipodermatosclerosis y la dermatitis por estasis venosa 1.
La acroangiodermatitis de Mali (AAD), también conocida como sarcoma de Pseudo-Kaposi, es una angiodisplasia reactiva de vasos sanguíneos cutáneos que a menudo se observa en asociación con insuficiencia venosa, con ciertas anomalías vasculares (fístulas arteriovenosas), extremidades paralizadas y afecciones asociadas con trombosis. Es una afección benigna que clínicamente se presenta como máculas violáceas, placas induradas o nódulos generalmente en las superficies extensoras de las extremidades inferiores. Aunque es benigna, debe diferenciarse de afecciones malignas como el sarcoma de Kaposi, especialmente en la era actual del VIH y, por lo tanto, el examen histopatológico es imprescindible para su diagnóstico y diferenciación 2.
Tanto para la EVN como para la AAD, la determinación de las causas subyacentes y el inicio del tratamiento durante la etapa temprana pueden disminuir la progresión de las complicaciones. La historia clínica y el examen físico muchas veces son suficientes para diagnosticarlas, sin embargo, se preconiza la evaluación histopatológica. Las pruebas de laboratorio y los estudios de imagen proporcionan más información acerca de la causa y ayudan a diferenciarlas de otras entidades 1. Presentamos un caso clínico donde observamos ambas entidades en un mismo paciente con el objetivo de exponer la relación observada entre ambas patologías.
CASO CLÍNICO
Varón, 79 años, procedente de Guarambaré, jubilado, portador de artritis reumatoidea sin tratamiento, consumidor crónico de AINEs y en silla de ruedas desde hace 5 años por artritis de ambas rodillas. Consulta por cuadro de aproximadamente 10 años de evolución que inicia con edema en ambos miembros inferiores que no cede con el reposo, con posterior cambio de coloración y aparición de tumoraciones redondeadas que aumentan de manera progresiva y ascendente. Se encontraba en tratamiento con láser indicado por cirujano vascular debido a la presencia de várices en miembros inferiores. Ante el empeoramiento progresivo deciden consultar en dermatología.
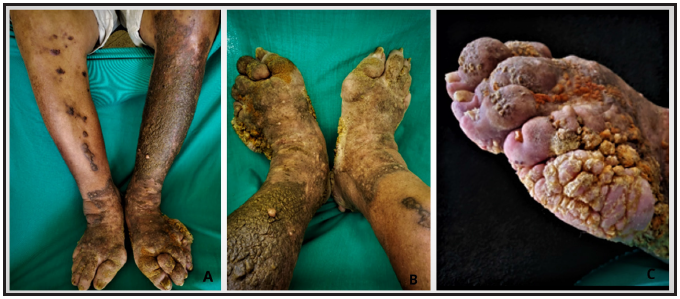
Examen físico: placa hiperpigmentada de límites netos, bordes irregulares, con tumoraciones papilomatosas de superficie verrugosa, que se extienden en toda la cara anterior y posterior la pierna izquierda, en pierna derecha abarca todo el dorso del pie hasta el tobillo, aspecto en empedrado, en caras laterales de ambos pies presenta tumoraciones exofíticas, hiperqueratósicas, amarillentas, que afectan plantas y deforman los pies, con pérdida de los espacios interdigitales, algunas áreas exudativas. Ambos miembros inferiores se encuentran tumefactos con imposibilidad de plegar la piel. Los dedos de manos y pies presentan desviación cubital. En los pies se constata además onicodistrofia e hiperqueratosis ungueal, cianosis distal de los dedos. En la pierna derecha se observan placas redondeadas violáceas bien delimitadas que impresionan seguir un trayecto lineal ascendente. No se palpan adenomegalias inguinales. (Figura 1. A, B y C)
Se planteó el diagnóstico presuntivo de síndrome verrugoso con sus diferentes etiologías: infecciosa, tumoral, vascular 3.
Se realizó biopsia de piel para histopatología de tres lesiones distintas y además se toma muestra de piel para cultivo.
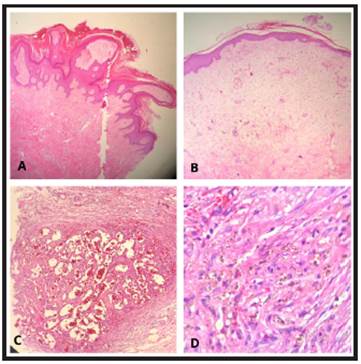
Histopatología: con tinción de hematoxilina y eosina, en una vista panorámica, epidermis con acantosis, elongación irregular de las redes de crestas, capa granulosa presente, queratinización ortoqueratósica normal con paraqueratosis focal y no confluente. Ausencia de rasgos epidérmicos liquenoides. Se observa papilomatosis. Edema dérmico superficial, muy marcado sobre todo en una de las tomas, y presencia de angioproliferación vascular, con siderófagos numerosos en todas las tomas (Figura 2. A, B, C y D).
Diagnóstico histopatológico: hiperplasia epidérmica verruciforme (hiperplasia verrugosa nostra). Linfedema. Acroangiodermatitis de Mali (Pseudo sarcoma de Kaposi)
Evolución: se decide tratamiento conservador, con indicaciones de cuidados de la piel con lavados y emolientes, evitar en lo posible traumatismos para prevenir infecciones y seguimiento por cirugía vascular.
DISCUSION
El linfedema es el aumento de volumen de una región anatómica. Se nombró elefantiasis a la infestación por Wuchereria bancrofti y en 1934 Castellani añadió la palabra nostra para agregar otras causas.4 Es una alteración edematosa crónica, causada por alteraciones en el drenaje linfático que conlleva a la acumulación de linfa en el intersticio dérmico y compromete principalmente las extremidades de manera ascendente 5,6. Se ha descrito también el linfedema elefantiásico “localizado” (sobre todo en región anogenital/ párpados/muslos/mamas) donde la combinación de factores promotores de estasis linfática (trauma, obesidad, infección y/o trastornos inflamatorios) dieron lugar al desarrollo de esta dermatosis 7.
Puede ser primario, debido a aplasia o hipoplasia del sistema linfático o incompetencia del sistema valvular, o secundario, cuando se produce una obstrucción o infiltración de los vasos linfáticos por tumores, infecciones (linfangitis recurrente), obesidad, cirugía, radioterapia o sobrecarga del sistema venoso en miembros inferiores. La causa más frecuente en países no desarrollados es la filariasis y en países desarrollados es la iatrogenia por radioterapia y cirugía de neoplasias malignas. La incidencia luego de una disección ganglionar axilar por cáncer de mama es 29-49% y en una biopsia de linfonodo centinela 5-7%. Puede ocurrir como consecuencia del tratamiento de otros tipos de cáncer como melanoma (16%), ginecológico (20%), genitourinario (10%), cabeza y cuello (4%), sarcomas (30%) 8. También los episodios recurrentes de erisipela pueden causar desarrollo de linfedema crónico 9. El grado más severo de linfedema crónico no filariásico se denomina elefantiasis verrugosa nostra (EVN), que cursa con hipertrofia cutánea desfigurante. En el caso presentado previamente la EVN se manifestó secundaria a trastornos en la circulación venolinfática y probablemente a iatrogenia relacionada con los procedimientos con láser a los que fue sometido el paciente, aunque no hemos encontrado literatura sobre lo último expuesto.
El linfedema verrugoso afecta mayoritariamente a las extremidades inferiores, principalmente de manera distal, se manifiesta con pápulas, pliegues cutáneos exagerados, queratosis, nódulos con apariencia verrugosa de consistencia firme y aumento de volumen del miembro. Al inicio el edema es blando con signo de Godet, con el tiempo la fibrosis aumenta y este edema se torna duro, no se alivia al elevar la extremidad 4,6,10, no hay signo de Godet y hay signo de Stemmer (imposibilidad de pinzar la piel del dorso del segundo dedo del pie, lo que sugiere fibrosis); en etapas finales y aunadas al traumatismo, se generan úlceras y deformidades 4,10.
Las lesiones verrugosas son de diversos tamaños y formas y pueden involucrar una gran área difusamente. Los papilomas solitarios algunas veces lucen gruesos, aplanados, lisos, de 0,5 a 2 cm de diámetro y se distribuyen entre las lesiones verrugosas como lo describe la Dra. Lozano en su publicación 10. Dichas lesiones también fueron descritas en nuestro paciente con distribución asimétrica, sobre todo en el miembro con mayor compromiso verrugoso.
El diagnóstico es clínico e histológico, al descartar principalmente procesos malignos 4,10. Los estudios de imagen, como la tomografía, la resonancia magnética y el ultrasonido permiten evaluar la obstrucción y condición de los tejidos blandos, pero la linfogammagrafía tiene 92% de sensibilidad y 100% de especificidad diagnóstica; si se sospecha causa infecciosa (filiarias o cromoblastomicosis) deben descartarse viajes a zonas endémicas, realizar frotis sanguíneo y cultivos 4. No se realizaron estos estudios a fin de optimizar recursos ya que esta zona geográfica no es endémica de filariasis y el paciente no reporta viajes a zonas endémicas. Es preciso mencionar que varios estudios relacionan a la elefantiasis verrugosa con el desarrollo de neoplasias malignas como angiosarcomas, linfomas, melanomas y carcinomas escamocelulares, relación probablemente debida a que la disminución del flujo linfático estimularía la angiogénesis y ocasionaría la alteración del tránsito celular a ganglios dando lugar así al desarrollo de estas neoplasias 11-13.
El término acroangiodermatitis o pseudosarcoma de Kaposi (PSK) se refiere a una entidad angioproliferativa autolimitada que incluye un grupo de enfermedades, congénitas o adquiridas, con lesiones cutáneas similares al sarcoma de Kaposi (SK). Se han descrito en relación con la insuficiencia venosa crónica (tipo Mali), ocasionada por malformaciones arteriovenosas de origen congénito o iatrogénico (tipo Stewart-Bluefarb) y con otros problemas vasculares como el daño de los vasos por amputación, prótesis mal colocadas, déficits vasomotores de miembros paralizados o la mutación del alelo 20210 A del gen de la protrombina 14.
Hemos encontrado referencias de aparición conjunta de estas dos entidades descritas en nuestro paciente, de por sí infrecuentes, como el caso reportado por la Dra. Heller, del Departamento de Dermatología de la Universidad de Nueva York 15 o el caso reportado por el Dr. Mehta et. al en Mumbay, India 16. Además, se han registrado casos de acroangiodermatitis de Mali en pacientes parapléjicos 17, condición presente en nuestro paciente y que probablemente contribuiría al desarrollo de dicha patología.
El mejor tratamiento descrito para ambas entidades una vez desarrolladas es la terapia compresiva 4. Los objetivos principales en el manejo son limitar la morbilidad del paciente, mejorar la funcionalidad y la calidad de vida. Si bien no hay tratamiento curativo para el linfedema, el manejo debe estar a cargo de un equipo multidisciplinario. Uno de los tratamientos más comunes es la terapia descongestiva compleja (TDC) que incluye el uso de prendas de compresión. Se ha descrito alivio clínico de las lesiones verrugosas con aplicación tópica de tazaroteno al 0.1% 18. El tratamiento quirúrgico es una alternativa cuando las medidas conservadoras ya no son suficientes 9.
CONCLUSION
La elefantiasis verrugosa nostra es una condición poco frecuente. En países tropicales, ante el diagnóstico de un síndrome verruciforme, es importante descartar causas infecciosas como son las micosis profundas, la infección crónica por estreptococos y la filariasis, en áreas endémicas, por medio de estudios bacteriológicos y micológicos. Se debe dar particular énfasis en descartar, con estudios histopatológicos, procesos malignos ante la frecuente asociación con la EVN. La AAD se considera una dermatosis reactiva al linfedema crónico, sin embargo, la presentación clínica de la misma obliga a descartar angiosarcomas mediante la histopatología. El tratamiento propuesto por dermatología se encuentra enfocado principalmente a mejorar la calidad de vida intentando disminuir los síntomas, mejorar el aspecto y la función.