INTRODUCCION
Este artículo describe una forma de gasto excesivo por motivos de salud en el sistema nacional de salud del Paraguay: el Gasto Empobrecedor de Salud (GES). Su determinación señala el grado de protección financiera del sistema de salud, lo cual es relevante para las consideraciones de políticas públicas sobre la cobertura universal de salud (CUS) y para aquellas cuyo objetivo es reducir la pobreza.
A diferencia de otros trabajos sobre el mismo tema, este utiliza las definiciones de pobreza oficiales que son aplicadas para la implementación de políticas y programas en el Paraguay, señalando la incidencia de GES en los hogares no pobres, la profundización de la pobreza ante enfermedades o accidentes y el riesgo de enfrentar este tipo de gasto excesivo ante una enfermedad o accidente.
Las preguntas que se busca responder son las siguientes: Ante una enfermedad o accidente ¿Cuántos hogares enfrentan gastos de bolsillo que los empuja hacia la pobreza? ¿Cuántos hogares profundizan su situación de pobreza? y ¿Cuál es el riesgo de gastos empobrecedores?
A continuación, se desarrollan tres aspectos sobre GES: su ubicuidad en la CUS y los ODS; aspectos conceptuales relevantes para su análisis; y algunos antecedentes orientadores para interpretar los resultados de este trabajo.
Gastos empobrecedores, Cobertura Universal y Objetivos de Desarrollo
Para alcanzar los Objetivos de Desarrollo del Milenio (ODM) 1, la Organización Mundial de la Salud (OMS) propuso la adopción de un enfoque de salud en todas las políticas 2,3 considerando los Determinantes Sociales de la Salud (DSS) 4 y una renovación de la estrategia de Atención Primaria de la Salud (APS) sustentada en los valores de solidaridad, equidad, el derecho a la salud y el desafío de lograr la CUS 5 con un financiamiento suficiente y sostenible 6.
En el 2015, con varias metas de los ODM sólo parcialmente cumplidas, las Naciones Unidas adoptó una nueva agenda de desarrollo para el 2030: lograr 17 Objetivos de Desarrollo Sostenible (ODS). El objetivo 3 de esta agenda es lograr “salud y bienestar para todas las personas” siendo el gran desafío alcanzar la CUS, sobre todo para resolver los problemas de salud no resueltos en los ODM y atender las necesidades ante las enfermedades no trasmisibles (ENT) 7.
La CUS se refiere a la cobertura poblacional, la cobertura de servicios y la cobertura de financiamiento para el acceso y utilización de servicios de salud de calidad. El propósito es que toda la población pueda acceder a servicios esenciales de salud para satisfacer las necesidades de salud (incluidas aquellas priorizadas en las metas del objetivo 3 los ODS) con protección financiera, es decir, evitando que tengan que incurrir en gastos excesivos para utilizarlos 2,6, existiendo evidencia empírica que es posible hacerlo mediante ciertos arreglos en los sistemas de salud 8.
Las barreras financieras originan exclusión social 9 y el financiamiento sanitario a través del gasto de bolsillo es inequitativo 2,6. En algunos casos, el gasto que realizan las familias cuando uno de sus miembros enferma es tan excesivo que produce catástrofes financieras, quiebras económicas o los empuja hacia la pobreza 6. Es por ello que los sistemas de salud tienen como un objetivo intrínseco financiar sus operaciones mediante un modelo equitativo y justo, capaz de otorgar protección financiera efectiva a la población 10.
Por tanto, la protección financiera es parte de la CUS y es esencial para el logro de los ODS.
Conceptos claves sobre gastos excesivos y empobrecedores por motivos de salud
El grado de protección financiera puede estimarse desde una perspectiva macroeconómica o microeconómica:
Desde una perspectiva macroeconómica se evalúa analizando el gasto total de salud, su composición, sus fuentes de financiamiento y su relación con el producto interno bruto (PIB) 6,8 indicadores que se sistematizan en cuentas nacionales de salud 11. La protección financiera será mayor cuanto menor sea la participación del gasto de bolsillo como fuente de financiamiento del sistema de salud. La OMS ha señalado que con una inversión en salud entre el 5 y 6% del PIB y con una reducción del gasto de bolsillo como fuente de financiamiento cerca del 20% del gasto total de salud, la población podría acceder a un conjunto de servicios esenciales y podría reducir el riesgo de enfrentar gastos excesivos para utilizarlos 6.
Desde una perspectiva microeconómica se puede evaluar estudiando la magnitud, la composición y distribución del gasto de bolsillo. Hay dos indicadores frecuentemente utilizados para caracterizar este tipo de gasto como excesivo: el gasto Catastrófico de Salud (GCS) y el Gasto Empobrecedor de Salud (GES):
El GCS se define cuando el gasto de bolsillo supera un límite de capacidad de pago de los hogares. Se ha definido el GCS cuando el gasto de bolsillo es igual o superior al 40% de la capacidad de pago 12-15, pero también se ha utilizado otros umbrales, como 50% 16, 30% 17-19, 20% 20,21 y también como una proporción del gasto de bolsillo sobre el ingreso total 22,23 o sobre los gastos totales 24.
El GES ocurre cuando un hogar no pobre se empobrece por gasto de bolsillo por motivos de salud. Los hogares que ya son pobres y tienen que realizar gastos de bolsillo para utilizar servicios de salud ante una enfermedad o accidente profundizan su situación de pobreza 25-27.
Antecedentes sobre la magnitud del gasto empobrecedor en los sistemas de salud
Según el Observatorio Global de la OMS sobre protección financiera, el GES afectó al 1,8% de la población mundial, aproximadamente 122,3 millones de personas, durante el 2010 y en la Región de las Américas la incidencia fue 0,7%, es decir, afectó a 6,2 millones de personas 28.
Hay varios antecedentes de determinación de GES en América Latina: En Argentina la prevalencia de GES en 2005 fue de 0,5% para la población urbana y de 0,7% para la población rural. En Brasil fue de 1% en 2003, con un rango de 0,7% a 1,6% dependiendo de la región del país. En Chile fue de 1,2% en 2005 con variaciones dependiendo del tipo de aseguramiento 29.
Las publicaciones más recientes con revisión de pares corresponden a los realizados en México para evaluar la protección financiera en el marco de la reforma estructural del sistema de salud con el Seguro Popular de Salud. Estos estudios coinciden en señalar un incremento de la protección financiera del sistema de salud a partir de la reforma: La prevalencia de GES descendió de 1,29% en 2004 a 0,69% en 2012, siendo la media del periodo 1,03% 30.
En Paraguay, el GBS representa el 49,3% del financiamiento total del sistema nacional de salud 31. El mayor componente del GBS es la compra de medicamentos 32.
Analizando la EPH del 2014, se ha señalado que el 63,2% de los paraguayos tienen riesgo de enfrentar GCS ante un procedimiento quirúrgico 33. A partir de la misma encuesta se ha estimado que la incidencia de GCS fue de 2% utilizando el umbral de 40% sobre la capacidad de pago; 2,8% utilizando el 30% de la capacidad de pago; 4,4% utilizando el 20% de la capacidad de pago 34; y 9,9% cuando se lo definió como el GBS igual o mayor al 25% de los ingresos 35.
El Banco Mundial ha señalado que el riesgo de GES para los hogares en el sistema paraguayo fue de 3,1% durante el 2014. Para este reporte se definió la línea de pobreza en 3,2 USD diarios 35. Ese año el gobierno paraguayo reportó que el 22,6% de la población estaba en situación de pobreza y el 10,5% en extrema pobreza utilizando una definición oficial de pobreza monetaria para zonas urbanas y rurales 36.
METODOLOGIA
Se analizó la base de datos de la Encuesta Permanente de Hogares (EPH) de la Dirección General de Estadística, Encuestas y Censos (DGEEC) del Paraguay, Específicamente se procesaron los datos del módulo de ingresos y del módulo de salud donde se registran variables de condición de enfermedad, cobertura de seguro y gastos por motivos de salud discriminado por medicamentos, consultas, estudios de diagnóstico, hospitalizaciones, transporte, comidas y otros gastos.
La encuesta del año 2014 fue la última en recabar datos sobre gastos en salud, razón por la cual el estudio se refiere a ese año.
La EPH encuestó a 6.024 hogares. El diseño de la muestra fue probabilístico, por conglomerados con probabilidad proporcional al tamaño, bietápico y estratificado. El alcance fue nacional ya que el universo abarcó a todos los hogares del Paraguay.
Se registró los ingresos económicos de todos los miembros del hogar. También los gastos ante una enfermedad o accidente durante los 90 días previos a la encuesta. En los casos donde hubo más de un evento de enfermedad o accidente por persona se registró el último, excluyendo los previos durante ese periodo de tiempo.
Con los datos se calcularon las siguientes variables:
Número y % de hogares con al menos un integrante enfermo o accidentado: Se calculó como una variable dicotómica donde 1 correspondía a todos los hogares donde se refirió que al menos uno de sus integrantes había tenido una enfermedad o accidente durante los 90 días previos a la encuesta, y 0 a aquellos hogares sin esta condición.
Número y % de hogares que realizaron gastos de bolsillo ante una enfermedad o accidente: Se calculó como una variable dicotómica donde 1 correspondía a todos los hogares donde hubo al menos un enfermo o accidentado por los cuales se tuvo gastos de bolsillo y 0 a aquellos hogares sin esta condición.
Gasto de bolsillo en salud (GBS): se calculó como la suma de todos los gastos de bolsillo del hogar ante una enfermedad o accidente, incluyendo los gastos por consultas, medicamentos, estudios de diagnóstico y hospitalizaciones 25.
Ingreso del hogar (IH): se calculó como la suma de los ingresos de todos los miembros del hogar. Dado que los gastos de bolsillo correspondían a 90 días, se calculó el IH trimestral.
Número y % de Hogares con Gasto Empobrecedor de Salud (GES): Se consideró como GES cuando el GBS de los hogares disminuía el IH hasta la línea de pobreza o por debajo de ella. La incidencia de GES se calculó considerando los hogares no pobres que fueron empujados hasta la pobreza. También se estimó los hogares que son empujados a la situación de pobreza extrema. Se expresó como % de todos los hogares (con y sin enfermos o accidentados). En el caso de los hogares ya empobrecidos se consideró que estos profundizaban su situación de pobreza en caso de tener GBS.
Para el estudio se adoptó la definición de la DEEC para ese año, según la cual se define como población pobre a “aquel conjunto de personas residentes en hogares cuyo nivel de bienestar (medido a través del ingreso) es inferior al costo de una canasta básica de consumo constituida por el conjunto de bienes y servicios que satisfacen ciertos requerimientos mínimos, tanto alimentarios como no alimentarios. El costo de esta canasta se denomina Línea de pobreza (LP). La LP se construye estimando primero el costo de una canasta básica de alimentos cuyo contenido calórico y proteico satisfaga los requerimientos nutricionales de la población y luego se le añade el costo de la canasta básica no alimentaria, compuesta por otros bienes y servicios esenciales, relacionados con la vivienda, vestido, educación, entre otros. El costo mensual por persona de la canasta de alimentos se denomina Línea de Pobreza Extrema (LPE) y al de la canasta total se la designa como Línea de Pobreza Total (LPT)”. En el 2014, es valores corrientes, la LPT había sido definida en 626.159 guaraníes para el área metropolitana, en 447.758 guaraníes para el resto urbano y en 386.388 guaraníes para el área rural. La LPE se definió en 372.029, 385.501 y 264.185 guaraníes para cada área respectivamente.
Riesgo de GES: se calculó considerando los hogares con GES en relación a los hogares con enfermos o accidentados. Se expresó como %.
La cantidad total de hogares se estimó con factores de expansión poblacional ajustados a las proyecciones del Censo 2002 que fueron utilizados por la DGEEC para la EPH del 2014.
RESULTADOS
Primero se calculó la distribución de los hogares, según la condición de pobreza: no pobres, pobres no extremos y pobres extremos. Estos valores se utilizaron como referencia para los cálculos de los indicadores analizados en este estudio.
Sobre un total de 1.621.525 hogares estimados 21,7% estaban en situación de pobreza: 17,7 % en pobreza no extrema y 4% en pobreza extrema. Mientras que el 78,3% eran hogares no pobres. Es importante remarcar que estos valores se refieren a hogares y no a los individuos que conforman la población en situación de pobreza. Por hogar hay aproximadamente 3,9 personas.
Seguidamente se calculó la distribución de hogares que reportaron que al menos uno de sus integrantes estuvo enfermo o accidentado durante los 90 días previos a la encuesta, en relación al total de hogares en cada estrato estudiado: Durante el periodo de estudio, la proporción de hogares con enfermos o accidentados fue de 55,8%. Esta proporción fue superior para los hogares pobres. En efecto, 71% de los hogares en pobreza extrema y el 69% de los hogares en pobreza no extrema reportaron al menos 1 miembro del hogar con alguna enfermedad o accidente. En cambio, en los hogares no pobres esta proporción fue de 52,1%.
Seguidamente se calculó la proporción de hogares con enfermos o accidentados que tuvieron gastos de bolsillo para recibir servicios o comprar medicamentos: el 90,6% de los hogares con enfermos o accidentados tuvo GBS (91,1% de los hogares no pobres; 89,7% de los hogares en pobreza no extrema y 87,2% de los hogares en pobreza extrema).
El siguiente paso fue calcular los gastos empobrecedores (GES) según las definiciones adoptadas. El GBS se calculó para cada hogar sumando los gastos por medicamentos, consultas, estudios de diagnóstico y hospitalizaciones. Se excluyeron otros gastos (alimentación, transporte y otros indirectos). También se calculó para cada hogar ingreso trimestral multiplicando el ingreso mensual promedio por tres. Tomando como referencia la línea de pobreza monetaria definida por la DGEEC se pudo determinar que 241.050 hogares, es decir el 14,9% de todos los hogares del país, fueron empobrecidos por motivos, ya sea empujando a hogares no pobres por debajo de la línea de pobreza o empeorando la situación de pobreza de los hogares que ya se encontraban en situación de pobreza (Tabla 1).
Tabla 1. Paraguay 2014: Gastos empobrecedores por motivos de salud (GES): Incidencia en los hogares no pobres y profundización de la situación en hogares pobres.
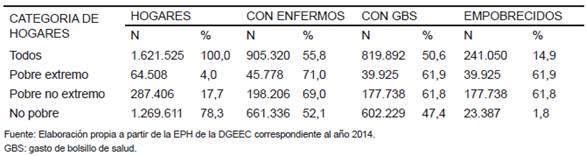
Entre los hogares no pobres el 1,8% (23.387/1.269.611) tuvieron GES, es decir que el GBS los situó por debajo de la línea de pobreza y el 0,2% (2.925/1.269.611) tuvieron GBS que lo situaron por debajo de la línea de pobreza extrema. La incidencia de GES considerando todos los hogares fue 1,4% (23.387/1.621.525).
El 61,9% de los hogares pobres profundizaron su situación de pobreza ante una enfermedad o accidente ya que tuvieron que realizar GBS para recibir atención ante esa situación.
El riesgo de empobrecimiento ante una enfermedad o accidente para los hogares no pobres fue de 3,5% (23.387/661.336).
Entre los hogares en pobreza no extrema del 4,6% (13.104/64.508) tuvieron GBS que lo situaron por debajo de la línea de pobreza extrema.
El riesgo de empobrecimiento extremo para hogares no pobres y pobres no extremos fue de 1,8% (16.029 hogares de los 859.542 hogares con enfermos o accidentados cayeron en pobreza extrema por GBS).
Del total de hogares empobrecidos (241.050 hogares) 9,7% correspondió a hogares no pobres; 73,7% a hogares en situación de pobreza no extrema y 16,6% a hogares en pobreza extrema (Gráfico 1).
DISCUSION
Uno de los principales retos para el Sistema Nacional de Salud del Paraguay es alcanzar la cobertura universal de la salud (CUS) en el 2030, como parte de los Objetivos de Desarrollo Sostenible (ODS) y como parte de sus políticas sectoriales. Para ello, además de la ampliación de la oferta y de la gestión eficiente de los servicios, este estudio señala que se deberán adoptan políticas y mecanismos para ampliar la protección financiera del sistema, evitando que la población tenga que realizar gastos excesivos de bolsillo ante una enfermedad o accidente 6-8.
El modelo de financiamiento actual tiene como principal fuente de financiamiento el gasto de bolsillo de los enfermos y sus familias. Esta situación se debe principalmente a la baja inversión pública en salud, pero también a la falta de instrumentos de política pública para mancomunar recursos financieros suficientes en uno o más fondos de salud que pueda dar cobertura a la población para prevenir enfermedades y para utilizar servicios salud.
Esta situación deteriora el derecho a la salud de la población y contradice los principios de equidad y solidaridad que fundamenta a los sistemas de salud basados en la estrategia de APS 2 y que inspira a las políticas de salud en Paraguay desde la creación del Sistema Nacional de Salud en 1.996 37.
El ejercicio del derecho a la salud es incierto porque depende de la disponibilidad de servicios públicos o, principalmente, de la capacidad de pago de los hogares. Puesto que los indicadores de recursos y cobertura del sistema nacional de salud paraguayo señalan brechas importantes de oferta 38, aquellos que no pueden pagar quedan excluidos del sistema o en el mejor de los casos son incluidos de forma desigual.
Esta ambigüedad sobre el alcance del derecho a la salud es el origen de la inequidad del sistema ya que el acceso no está determinado por la necesidad sino por la capacidad pago y puesto que ésta es desigual, ante una misma necesidad la población accederá también de forma desigual o quedará excluida.
Pero la inequidad se manifiesta ya antes de la utilización de servicios de salud. En efecto, tal como se documenta en este trabajo existe un gradiente de necesidad determinado por factores sociales: 7 de cada 10 hogares en pobreza extrema tuvieron al menos un integrante enfermo o accidentado, situación que se dio en 5 de 10 hogares no pobres. Esta situación se explica desde la perspectiva de los determinantes sociales de la salud y señala la necesidad de impulsar acciones para medir estas desigualdades, establecer mejores políticas distributivas 4 y la inclusión de metas de salud en todas las políticas de desarrollo 2.
Otra cuestión a considerar es la proporción de hogares con gastos de bolsillos. La mayor proporción se concentra en hogares pobres. Esto es esperable puesto que la mayor necesidad se concentra en estos hogares y, como ya se mencionó, el sistema se financia por medio de gastos de bolsillo lo que deriva que a mayor necesidad más gastos de bolsillo o como postuló Hart: a mayor necesidad menos asignación de recursos para atender esas necesidades 41.
Los resultados también señalan diferencias entre la proporción de hogares con enfermos y hogares con gastos de bolsillo. En efecto, hay un gradiente de mayor proporción de hogares con gastos de bolsillo dependiente de los ingresos: la proporción fue mayor para los hogares no pobres en comparación con aquellos en situación de pobreza. Hay al menos dos maneras de interpretar este hecho:
Primero, siguiendo la línea argumentativa sobre la inequidad del sistema de salud paraguayo, una interpretación es el que corrobora que el acceso está determinado por la capacidad de pago y lo que aparenta una mayor protección financiera para hogares pobres es en realidad el reflejo de la exclusión o la inclusión desigual, argumento que se refuerza con las brechas de oferta del sistema de salud 9,38.
La segunda interpretación, no exenta de optimismo, es que existe un incipiente efecto (pero muy insuficiente) de reducción del impacto del gasto de bolsillo en hogares pobres, lo cual puede reforzarse con argumentos tales como incremento del presupuesto público, eliminación de aranceles para su utilización de servicios públicos, instalación de unidades de salud de la familia e incremento de oferta de servicios especializados (pero con brechas de cobertura, disponibilidad y acceso importantes) 39.
La frágil solidaridad del sistema de salud se puede explicar de varias maneras, pero hay tres aspectos determinantes:
Primero, el sistema de salud es segmentado siendo las capacidades, recursos, reglas de acceso y beneficios distintas en cada subsistema. Solo los beneficiarios de la seguridad social (2 de cada 10) tienen un sistema solidario de reparto para financiar servicios de salud básicos y complejos, así como medicamentos explicitados para los asegurados (cotizantes y beneficiarios), siendo el gasto de salud per cápita muy superior a los del subsistema público. Los asegurados del sector privado (1 de cada 10) no cotizan según su capacidad de pago o riesgo sino mediante cuotas fijas de acuerdo a los planes de beneficios, tienen limitada cobertura ante enfermedades preexistentes, para proveer medicamentos costosos y para proveer ciertos servicios complejos. Los que no tienen seguro (7 de cada 10) y para aquellos con seguro sin cobertura para una necesidad dada, recurren a servicios públicos, sobre todo a aquellos dependientes del Ministerio de Salud Pública y Bienestar Social y de la Facultad de Ciencias Médicas de la Universidad Nacional de Asunción, donde se utilizan criterios de priorización implícita y la disponibilidad es limitada. La articulación entre estos subsistemas es incipiente y se basa en mecanismos administrativos de alcance limitado, lo cual deriva en capacidades y recursos duplicados, o subutilizados o de acceso restringido para la población 39.
Segundo, los mecanismos de exigibilidad son débiles o inexistentes. A diferencia de solución de casos por medio de la caridad o filantropía voluntaria, los arreglos solidarios suponen compromisos, obligaciones y derechos. El Estado Paraguayo se define como un Estado Social de derecho y reconoce el derecho a la salud en la Constitución Nacional. Por lo tanto, es esperable que el Estado, a través de las instituciones, implemente mecanismos de garantías y exigibilidad. Sin embargo, este derecho no siempre se expresa de forma positiva, la ciudadanía tiene apenas una participación incipiente y no conoce con exactitud cuáles son sus derechos. Sólo en ocasiones se interponen acciones judiciales, pero son pocas las personas que tienen esta oportunidad, además las instancias no están especializadas y sus resoluciones pueden ser contradictorias, parciales o inoportunas 39,40.
Tercero, el modelo de financiamiento centrado en gastos de bolsillo de los enfermos y sus familias refleja la ausencia de mecanismos para compartir riesgos entre sanos y enfermos, entre jóvenes y adultos mayores, así como entre quienes tienen mayores ingresos y quienes tienen menos. Mancomunar recursos financieros como un fondo de salud (o fondos específicos) que cubra a la mayor cantidad posible de personas o a toda la población, es esencial para compartir los riesgos, para hacer viable y sostenible el sistema desde un punto de vista financiero 6,39,40. Tal como lo demuestra este trabajo, ante ciertas necesidades, incluso aquellas familias con gran capacidad de pago corren riesgo de quedar excluidas del sistema o de enfrentar problemas financieros para pagar por los servicios de salud que necesitan. En un enfoque basado en derechos de salud, es fundamental que ante una necesidad la población reciba servicios de calidad de acuerdo a esas necesidades y que la provisión se financie mediante arreglos justos, equitativos y solidarios 2,5.
En conjunto, las debilidades del derecho a la salud, la equidad y la solidaridad en el sistema de salud paraguayo se expresa, entre otras formas, a través de la exclusión, la inclusión desigual y los gastos excesivos del bolsillo para recibir la atención necesaria ante una enfermedad o accidente.
Las evidencias señalan, desde diferentes perspectivas, que la población está expuesta a sufrir gastos que pueden significar la quiebra financiera de sus hogares y que el riesgo se distribuye de forma asimétrica en la población según los determinantes sociales de la salud.
Los resultados de este estudio exponen una forma de esos gastos excesivos y la débil protección financiera del sistema de salud: los gastos empobrecedores por motivos de salud.
El hecho que 9,7% de los hogares empobrecidos correspondió a hogares no pobres (1,8% del total de hogares no pobres) y que el riesgo de empobrecimiento para estos hogares fue de 3,5% exponen de forma clara que la aparente capacidad de pago puede verse desbordada ante los costos de atención ante ciertas enfermedades.
La EPH no recaba datos sobre las necesidades ni sobre la complejidad de los servicios utilizados, pero es razonable proponer como hipótesis que las enfermedades crónicas como el cáncer, las enfermedades cardiovasculares, cerebrovasculares, diabetes y otros, así como las lesiones derivadas de accidentes de tránsito sean aquellas que originan en mayor medida el empobrecimiento de estos hogares 7. Consecuentemente es razonable también proponer que las políticas de salud orientadas a la CUS (con protección financiera efectiva) deben contar con mecanismos específicos para cubrir estos y otros eventos basados en evidencias epidemiológicas y estudios económicos que permitan definir prioridades 39,40.
Es notable la proporción de hogares que ya son pobres y que profundizan su situación de pobreza debido a los gastos de bolsillo ante una enfermedad o accidente. En estos casos es razonable plantear que además de las causas planteadas en el párrafo anterior también la utilización de servicios no complejos o considerados básicos pueden ocasionar más empobrecimiento y/o catástrofes financieras y que la falta de capacidad de pago ocasiona exclusión del sistema, entendida como la no utilización de servicios y medicamentos o la utilización incompleta o discontinua de los mismos o tener que recurrir a la automedicación o a servicios de baja calidad.
Los resultados de este trabajo señalan la necesidad de ajustes en políticas de salud y de combate a la pobreza.
En efecto, los datos indican la imperiosa necesidad de expandir los servicios de atención integral mediante la estrategia de APS hasta alcanzar la CUS, no sólo para pobres, sino para toda la población 2,7.
Por otra parte, se hace obvio que las políticas de combate a la pobreza deben considerar los gastos por motivos de salud ya que la enfermedad se constituye en una trampa de pobreza y generador de extrema pobreza. Ante estos datos es fácil suponer que muchos hogares que reciben transferencias condicionadas tienen que escoger entre comer y comprar medicamentos o recibir atención médica.
Existe suficiente evidencia acumulada que señalan que la compra de medicamentos es el principal componente del gasto de bolsillo 32,33. Es razonable que la incidencia del gasto por medicamentos sobre el ingreso de los hogares sea mayor entre los pobres. Este asunto requiere un abordaje específico en las políticas públicas.
Algunas consideraciones finales sobre la fuente de datos, la metodología y la agenda de investigación.
Ya se ha señalado en otros trabajos las limitaciones y oportunidades que ofrece la EPH para realizar estudios sobre gastos por motivos de salud y que es posible que los gastos por motivos de salud sean mayores a los registrados 32. Es importante reiterar que este es un instrumento valioso para dar seguimiento a la magnitud y distribución del gasto de bolsillo por motivos de salud. Es importante retomar las mediciones en las próximas encuestas ya que la última fue en 2014.
En cuanto a la metodología se reitera que en este estudio se ha utilizado la definición oficial de pobreza al momento de realizarse la EPH del 2014. Posteriormente la DGEEC ha realizado ajustes a la definición de pobreza monetaria al ajustar la canasta básica. Por otra parte, existen otras definiciones de pobreza utilizadas por organismos de cooperación multilateral y en los sistemas de información financiera de algunos países. Es interesante considerar estas distintas definiciones para poder hacer comparaciones entre países como por ejemplo los que utiliza la OMS 29 y el Banco Mundial 35. Pero, para compatibilizar las evidencias con la implementación de políticas públicas nacionales es conveniente utilizar las definiciones nacionales 36.
Este y varios otros trabajos señalan la falta de protección financiera del sistema de salud paraguayo y la necesidad de ajustes paramétricos y estructurales. Sin embargo, se requiere de estudios más específicos para generar las evidencias que permitan una priorización efectiva entre necesidades y poblaciones. Además, se requiere de estudios que vinculen políticas, planes, programas y proyectos con el grado de protección financiera y permita identificar aquellas que son más efectivas.
AGRADECIMIENTOS
A la DGEEC por su valiosa contribución para el procesamiento de los datos de este trabajo.