Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO
Related links
-
 Similars in
SciELO
Similars in
SciELO
Share
Anales de la Facultad de Ciencias Médicas (Asunción)
Print version ISSN 1816-8949
An. Fac. Cienc. Méd. (Asunción) vol.48 no.1 Asunción June 2015
https://doi.org/10.18004/anales/2015.048(01)49-058
ARTÍCULO ORIGINAL
Utilización de Prótesis Testicular Alternativa (artesanal) en la Cátedra de Urología del Hospital de Clínicas, Asunción – Paraguay Facultad de Ciencias Médicas – Universidad Nacional de Asunción
Using of an Alternative Testicular Prosthesis (handmade) at the Department of Urology, Hospital de Clínicas, Asunción – Paraguay School of Medical Sciences – National University of Asunción
Cano Ricciardi LF, Ledesma E, Rodríguez Andersen JG, Codas Jacquet H.
Cátedra de Urología del Hospital de Clínicas. Facultad de Ciencias Médicas – Universidad Nacional de Asunción.
RESUMEN
INTRODUDCCIÓN: Las orquiectomías se realizan por razones muy variadas y justificadas. La falta de los testículos no solo puede ocasionar un problema psicológico, sino también físico o estético, por lo que se impone la búsqueda de soluciones alternativas a dicho problema. El objetivo de la presente investigación fue reportar resultados obtenidos con la confección de una prótesis testicular artesanal. SUJETOS Y MÉTODOS: Estudio observacional, analítico, transversal, con muestreo no probabilístico de casos consecutivos, de pacientes sometidos a orquiectomía, entre enero de 2010 y agosto de 2014. Se utilizó como prótesis una sonda de Foley 18 de silicona. Los datos se expresan en proporciones. Para la comparación de los grupos se consideró una p < 0,05 como significativa. RESULTADOS: Incluimos 61 pacientes entre 14 y 89 años (45,5 ± 26,2), 34 (55,7%) procedentes del interior. La indicación fue por cáncer de próstata en 23 (37,7%) casos, cáncer de testículo en 30 (49,2%), torsión de cordón en 7 (11,5%) y por criptorquidia en 1 (1,6%). 22 (36,1%) fueron del lado derecho, 16 (26,2%) izquierdo y 23 (37,7%) bilaterales. 8 (13,1%) fueron ambulatorios y con anestesia local. En 33 (54,1%) se realizó acceso por vía inguinal. Se instiló solución fisiológica al 0,9% en 52 (85,2%) pacientes y en 9 (14,8%) xilocaína gel al 2%. El balón fue insuflado entre 10 cc y 25 cc (15±4,3). 8 (13%) presentaron complicaciones. En cuanto a las asociaciones: diagnóstico y lado (p = 0,000), edad y diagnóstico (p = 0,000), acceso quirúrgico y complicaciones (p = 0,018), diagnóstico y complicaciones (p = 0,085), tipo de complicaciones y acceso quirúrgico (p = 0,001). El costo de la prótesis fue de alrededor de 10 dólares americanos. DISCUSIÓN: La prótesis artesanal testicular constituye una alternativa eficaz, de bajo costo y poca morbilidad.
Palabras clave: Testículo. Prótesis artesanal. Orquiectomía. Morbilidad.
ABSTRACT
INTRODUCTION: Orchiectomy are performed by varied and justified reasons. Failure of the testicles can cause not only a psychological problem, but also physical or aesthetic, so the search for alternative solutions to the problem is necessary. The objective of this study was to report results obtained with the making of a handmade testicular prosthesis. SUBJECTS AND METHODS: observational, analytical, cross-sectional, non-probability sampling of consecutive cases of patients undergoing orchiectomy, between January 2010 and August 2014. A Foley 18 was used as a silicone prosthesis. Data are expressed as proportions. For comparison of the groups was considered p < 0.05 as significant. RESULTS: We included 61 patients aged 14 to 89 years (45.5 ± 26.2), 34 (55.7%) from the interior. The indication was prostate cancer in 23 (37.7%) cases of testicular cancer in 30 (49.2%), twist cord in 7 (11.5%) and cryptorchidism 1 (1.6% ). 22 (36.1%) were on the right side, 16 (26.2%) left and 23 (37.7%) bilateral. 8 (13.1%) were outpatients under local anesthesia. In 33 (54.1%) accessed via the inguinal approach. Saline solution 0.9% in 52 (85.2%) patients and in 9 (14.8%) 2% lidocaine gel was instilled. The ball was blowing between 10 cc and 25 cc (15 ± 4.3). 8 (13%) had complications. In terms of partnerships: diagnosis and side (p = 0.000), age and diagnosis (p = 0.000), surgical approach and complications (p = 0.018), diagnosis and complications (p = 0.085), type of complications and surgical access (p = 0.001). The cost of the prosthesis was around $ 10. DISCUSSION: Testicular prosthesis craft an effective alternative, low-cost and low morbidity.
Key Words: Testis. Handmade Prosthetics. Orchiectomy. Morbidity.
INTRODUCCIÓN
La orquiectomía puede ser indicada por patologías benignas (criptorquidia, anorquia, atrofia, torsión, traumatismos) y menos frecuentemente por tumores testiculares y en el contexto del tratamiento hormonal del carcinoma prostático avanzado (1-4). La ausencia testicular puede ocasionar una experiencia psicológica y ser una causa de preocupación en el paciente de cualquier edad, desde la infancia a la vejez, lo que pue¬de llevar a la solicitud de implante de un testículo artifi¬cial por razones psicológicas o estéticas (1,2). La colocación de una prótesis testicular permite solventar este defecto que conlleva la bolsa escrotal vacía (3). Diversas técnicas se han ido implementando a través de años: la colocación de prótesis en una bolsa subcuticular descrita por Abbassian en 1972 (5), la técnica abordaje transescrotal de Salomón (2), el abordaje inguinal o inguinoescrotal descrito por Lattimer en 1973 (2,6). Sin embargo, no existen estudios a largo plazo que pongan de manifiesto la verdadera necesidad de la misma, ni la edad más óptima de implantación (7-10). El objetivo de este trabajo es describir los resultados de las prótesis testiculares artesanales colocadas en nuestro Servicio
SUJETOS Y MÉTODOS
Estudio observacional, analítico transversal, con muestreo no probabilístico de casos consecutivos, de pacientes sometidos a orquiectomía uni o bilateral en el Servicio de Urología del Hospital de Clínicas de la Universidad Nacional de Asunción. Se analizaron la edad, procedencia, patología de base, lado, cantidad y tipo de solución instilada en el balón, tipo de anestesia, vía de acceso quirúrgico y complicaciones. Las variables analizadas en la presente investigación fueron recopiladas en un cuestionario y almacenadas en planilla electrónica Excel 6,04. Posteriormente fueron analizadas con el paquete informático SPSS versión 11,5. Los datos de las variables continuas y nominales se expresan en medias y proporciones, agrupadas en tablas para facilitar la interpretación de los mismos. Para la comparación de grupos entre variables nominales se procedió a la elaboración de tablas de contingencia utilizando la prueba de chi cuadrado (x2) y el coeficiente de correlación R2, considerando una p < 0,05 como significativa en todos los casos11.
Se excluyeron los casos de negación del paciente, infecciones generalizadas o localizadas en escroto y vías urinarias, diabetes no controlada, tejidos dañados por radiación o vasculopatía, antecedente de enfermedad autoinmune (lupus sistémico, lupus discoide, esclerodermia, artritis reumatoidea u otros desórdenes del tejido conectivo) e inestabilidad psicológica severa con riesgo de difícil seguimiento.
Técnica quirúrgica: El manejo preoperatorio consistió en ducha iodopovidona, rasurado púbico en el quirófano y antibiótico profiláctico sistémico.
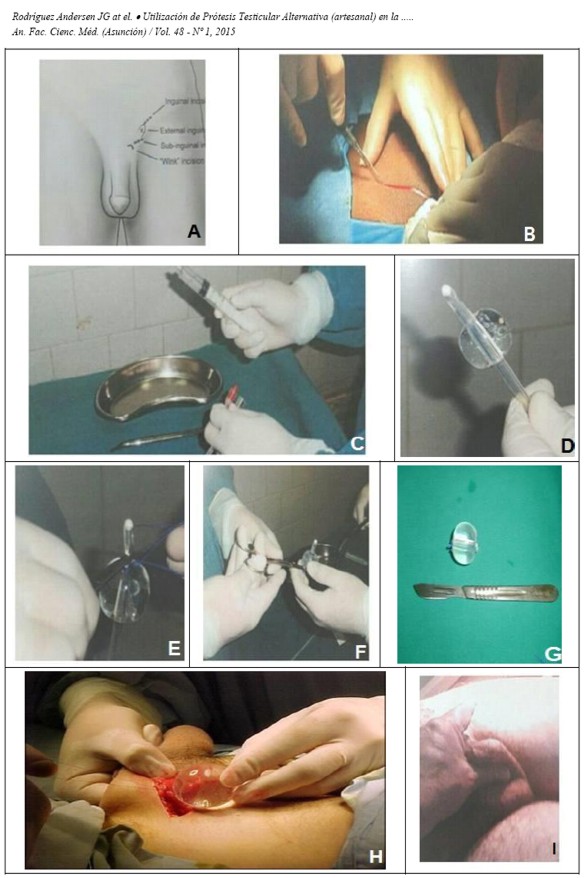
Para el acceso inguinal y sub inguinal, previa antisepsia del campo operatorio, se realizó el abordaje por una incisión inguinal, paralela a la arcada inguinal (Figura A y Figura B). Una vez efectuada la hemostasia de los tejidos superficiales, se procedió a la tunelización digital hasta llegar al fondo de la bolsa escrotal. Con aguja atraumática de prolene 000 se fijó el extremo de la prótesis al fondo del escroto, tomando únicamente el dartos, procurando evitar un punto perforante que pudiese causar una infección o fístula con el eventual fracaso del implante. La sonda, se extrajo de su envoltorio original inmediatamente antes del implante (Figura C). La prótesis se preparó artesanalmente con una sonda de Foley 18 French de silicona, a la cual se le instiló solución fisiológica al 0,9% o lidocaína gel al 2% (Figura D), con el volumen adecuado y se procedió a la ligadura con material irreabsorvible a ras del balón (Figura E). Para la medición del volumen del balón se consideró el tamaño testicular tridimensional medido por ecografía. Se extremaron los cuidados del preparado artesanal de la prótesis. Posteriormente se seccionó con la especial atención de no dejar extremos cortantes (Figura F y Figura G), respetando todas las normas de implante de productos protésicos. Luego la prótesis se llevó manualmente a ocupar la cavidad labrada previamente en la bolsa (Figura H). A continuación se procedió al cierre del anillo con ácido poliglicólico 000. Se realizó control exhaustivo de la hemostasia y se cerró la pared con material reabsorbible, sin dejar drenaje (Figura I). En los pacientes sometidos a implante por vía escrotal, se realizo un abordaje por rafe medio. Tras la Orquiectomía y ligadura del cordón, se procedió a la colocación de la prótesis, con idéntica técnica de fijación. El cierre se realizó por planos con catgut crómico 000 sin dejar drenaje. En el post operatorio se agregó analgésicos-antiinflamatorios durante siete días y se les indicó elevación escrotal para minimizar el edema. El control se realizó a la semana y luego al mes, para observar la eventual contracción de la cápsula o migración del implante. Los pacientes fueron instruidos que, ante un dolor o molestia súbitos, concurriesen inmediatamente a consulta.
RESULTADOS
Entre enero de 2010 y agosto de 2014 incluimos a 61 pacientes. La edad estuvo comprendida entre 14 y 89 años (45,5 ± 26,2). Fueron agrupados por procedencia en Asunción, Gran Asunción e interior del país. El diagnóstico de base que indicó la Orquiectomía fue adenocarcinoma de próstata, cáncer de testículo, torsión de cordón espermático y criptorquidia.
Se realizó la instalación de la prótesis de lado derecho, izquierdo y bilateral con anestesia local o raquídea, de manera ambulatoria o requiriendo internación del paciente. El acceso realizado fue inguinal, trans escrotal y sub inguinal. Se registraron ocho complicaciones: dos roturas de balón, cuatro rechazos de la prótesis y en dos se produjo desinflo del balón, que fue instilado con solución fisiológica al 0,9% o con lidocaína gel al 2%, en cantidades que varió entre 10 cc y 25 cc (15 ± 4,3).
Los datos descriptivos se muestran en la tabla 1 El costo de cada prótesis artesanal osciló entre 8 y 12 dólares americanos (10 ± 2). Encontramos asociación significativa entre diagnóstico y lado (Tabla 2), diagnóstico y edad (Tabla 3), tipo de complicación y acceso quirúrgico (Tabla 4). El diagnóstico y la presencia de complicaciones no alcanzó nivel de significancia (Tabla 5).
DISCUSIÓN
La prótesis testicular ideal requiere ser químicamente inerte, no provocar reacción inflamatoria o de hipersensibilidad, resistir las presiones mecánicas, presentar tamaño, consistencia y peso similar al órgano natural que no cambien en el transcurso del tiempo, permitir su esterilización y ser un probado no-carci¬nogénico (1). En el siglo XIX se utilizó la inyección intraescrotal de parafina líquida que se solidificaba conformando un bultoma intraescrotal (5). En el siglo XX, la prime¬ra prótesis fue usada en 1941 y estaba compuesta por cobalto, cromo y molibdeno (6). En la década del 50, diversos materiales fueron utilizados sin mucho éxito: Lucite, vidrio Plexiglass, Dacron, polietileno (7) con diferente morbilidad (7-10). En los años 60 se empleó la primera prótesis testicular de silicona que, al no fijarse, permitía su des¬plazamiento y rotación que provocaban dolor (12-15). Alrededor de los 70 se implantaron prótesis testiculares de silicona grado médico con cres¬ta en el polo inferior para permitir su fijación mediante un punto. La prótesis con revestimiento de silicona conteniendo gel de silicona se transformó en la próte¬sis modelo en 1988 (16). En 1992, FDA interrumpió el uso de implantes de mama de gel de silicona debido a los riesgos teóricos de desórdenes autoinmunes y del tejido conectivo, la incertidumbre de la inestabi¬lidad mecánica y la remota posibilidad del desarrollo tumoral (17). Entonces la Asociación Americana de Urología recomendó no implantar las prótesis testiculares de silicona (18).
Hoy en día se emplean dos tipos de prótesis: las de silicona y las rellenas de gel de silicona o elastómero de suero salino fisiológico. Debido a las complicaciones de los implantes mamarios de silicona, actualmente en Estados Unidos solamente está aprobada la prótesis de suero salino (3) y en Europa se siguen usando las de silicona (8).
Uno de los estudios con mayor cantidad de pacientes sometidos a implante de prótesis testicular fue realizado en 1986 por Marshall, quien documentó una tasa de alrededor de 8% de complicaciones, consistentes en la dehiscencia de la herida quirúrgica con extrusión de la prótesis, sobre todo las realizadas con acceso escrotal19. En el mismo estudio, se encontró mayor numero de complicaciones pacientes con cirugía escrotal previa. Otra complicación tardía reportada es la falta de distensibilidad del escroto con el desplazamiento de la prótesis a una posición más alta (3 a 5%) (9,20). La colocación de prótesis testiculares ha disminuido el impacto psicológico en aquellos pacientes con ausencia o pérdida de un testículo (10,15). La implantación es más simple cuando es llevada a cabo en el momento de la orquiectomía (12). En aquellos pacientes en los que se restaura en otro acto quirúrgico existe una mayor tasa de complicaciones, siendo la más común de ellas la extrusión de la prótesis testicular. Hasta el momento no se ha encontrado asociación entre la aplicación de prótesis de silicona y efectos carcinogénicos o inmunogénicos (13-15). Es fundamental una cuidadosa técnica quirúrgica para minimizar el riesgo de extrusión. Existe cierta controversia en cuanto al momento más idóneo para el implante de una prótesis, sobre todo en los niños (16). Se debe plantear colocársela lo más joven posible para evitarle traumas durante el crecimiento. Una vez pasada la pubertad se considerará plantear el cambio de esta por una que vaya en relación con el tamaño testicular del momento (17). Si el paciente se encuentra satisfecho con el tamaño de su primera prótesis, debe evitarse una nueva intervención quirúrgica (18,21).
En cuanto a las indicaciones, en nuestra serie predominó el cáncer de testículo al igual que en otros reportes (22). Cabe destacar, que a inicios de los 90 la principal indicación era por carcinoma prostático, que tras el empleo de los análogos de la LHRH, la tasa de Orquiectomía cayó drásticamente (23).
En el año 2009, los cirujanos británicos revisaron sistemáticamente la inserción de prótesis testiculares pediátricas en los últimos 14 años. El acceso escrotal fue usado en el 53% y el inguinal en el 47%. Las com¬plicaciones más frecuentes fueron: infección: 7%; extru¬sión: 5,6%; molestias: 5,6% y mala posición: 2,8%. El índice de complicaciones fue más alto en el grupo escrotal comparado con el acceso inguinal: 21% vs. 5,8% aunque solamente en la infección profunda las diferen¬cias fueron significativas (p = 0,007) (24). En nuestro servicio, realizamos en tres pacientes el acceso trans escrotal con rechazo en dos de ellos, motivo por el cual esta vía la dejamos de utilizar al igual que otros reportes (25), utilizando en la actualidad la vía inguinal y la sub inguinal. Ambas pueden ser realizadas de manera ambulatoria con anestesia local, siguiendo la técnica de disección divulgada por Lichtenstein en el manejo de las hernioplastias sin tensión (26). Además, la intervención por vía inguinal es segura, y el dolor postoperatorio es de muy corta duración, requiriendo analgesia durante un breve periodo de tiempo. Para la insuflación del balón, utilizamos solución fisiológica al 0,9% o lidocaína jalea al 2%. El volumen a ser insuflado el balón varió de acuerdo al tamaño del testículo contralateral, medido por ecografía trans escrotal previa al procedimiento.
Las complicaciones postquirúrgicas de nuestra serie son escasas, alrededor del 13% (ocho pacientes), cifra similar a la de otros autores (1).
La decisión de implantación de la PT debe ser consesuada y razonada con el paciente y los familiares en la consulta, explicándoles las posibles complicaciones, así como la necesidad de un recambio posterior al llegar la pubertad (en caso de pacientes pediátricos) o por complicaciones del procedimiento (4).
La fabricación artesanal de la prótesis testicular es barata y su implante es técnicamente simple y al alcance de todo urólogo. Su utilización reduce el impacto psicológico que resulta de la pérdida o la ausencia de un testículo
REFERENCIAS BIBLIOGRÁFICAS
1. Marshal S. Potential problems with testicular prostheses. Urology 1986;28:388-90 [ Links ]
2. Beer M., Kay R. Testicular prostheses. Urol Clin North Am. 1989; 16:133-7 [ Links ]
3. Turek P.J., Master V.A., Testicular Prosthesis Study Group. Safety and effectiveness of a new saline filled testicular prosthesis. J Urol. 2004; 172:1427-30 [ Links ]
4. Bodiwala D., Summerton D.J., Terry T.R. Testicular prostheses: Development and modern usage. Ann R Coll Surg Engl. 2007; 89:349-53 [ Links ]
5. Abbassian A. A new surgical technique for testicular implantation. J Urol. 1972;107:618 [ Links ]
6. Lattimer J.K., Vakili B.F., Smith A.M., Morishima A. A natural feeling testicular prosthesis. J Urol. 1973; 110:81-3 [ Links ]
7. Elkabir J.J., Smith G.L., Dinneen M.D. Testicular prosthesis placement: A new technique. BJU Int. 1999; 84:867-8 [ Links ]
8. Twidwell J. Ruptured testicular prosthesis. J Urol. 1994; 152:167-8 [ Links ]
9. Winkler H., Kleinmann N., Raviv G., Chertin B., Ramon J., Mor Y. Testicular prosthesis insertion following testicular loss or atrophy during early childhood-technical aspects and evaluation of patient satisfaction. J Pediatr Urol. 2007; 3:461-5. [ Links ]
10. Adshead J., Khoubehi B., Wood J., Rustin J. Testicular implants and patient satisfaction: A quiestionnaire-based study of men after orchidectomy for testicular cancer. BJU Int. 2001; 88:559-62. [ Links ]
11. Hulley SH, Cumming SR. Diseño de la investigación científica. Harcourt Brace de España, S.A. 1997. p.235-236. [ Links ]
12. Simms MS, Huq S, Mellon JK: Testicular pros¬theses: a new technique for insertion. BJU Int. 2004; 93:179. [ Links ]
13. Libman JL, Pippi-Salle JL, Chan PT: The use of a suprascrotal or wink incision for placing a testi-cular prosthesis. BJU Int. 2006; 98 (5):1051-3. [ Links ]
14. Sharma S, KGupta D: Male genitoplasty for in¬tersex disorders. Adv Urol. 2008; 85897. [ Links ]
15. Kelleher S, Conway AJ, Handelsman DJ: Influen¬ce of implantation site and track geometry on the extrusion rate and pharmacology of testosterone implants. Clinical Endocrinology 2001; 55:531-536. [ Links ]
16. Raya-Rivera A, Baez C, Atala A, y cols.: Tissue Engineered Testicular Prostheses With Prolon¬ged Testosterone Release World. J Urol. 2008; 26(4):351-8.23. [ Links ]
17. Robinson OG Jr, Bradley EL, Wilson DS: Analysis of explanted silicone implants: a report of 300 Pa¬tients. Ann Plast Surg.1995; 34:1-6. Discussion 6-7. [ Links ]
18. Center for Devices and Radiological Health. Food and Drug Administration (FDA). Draft Guidance for Preparation of PMA Application for Testicular Prostheses. March 1993. [ Links ]
19. Serefoglu, EC: Slow Zoledronic Acid Releasing Testis Prostheses in the Treatment of Prosta¬te Cancer Patients with Bone Metastases. Med Hypotheses. 2009. [ Links ]
20. Jara D, Baeza R, Mac Millan G, y cols.: Uso de malla de polipropileno subalbugínea en orquiec-tomía bilateral por cáncer de p [ Links ]
21. Pajkos A, Deva AK, Vickery K, y cols.: Detec¬tion of subclinical infection in significant breast implant capsules. Plast Reconstr Surg. 2003; 111:1605-1611. [ Links ]
22. Lawrentschuk N, Webb DR: Inserting testicular prostheses: a new surgical technique for difficult cases. BJU Int. 2005; 95:1111-4. [ Links ]
23. Chadha A, Saraiya H: Scrotal reconstruction using Foley catheters as tissue expanders. Ann Plast Surg. 1991; 26:291-2.s [ Links ]
24. Zaidi T, Henderson L: Testicular prosthesis, first systematic review in paediatric population. Oral Abstract Presentation, 20th Annual Meeting of the European Society for Paediatric Urology, Amsterdam, The Netherlands 2009.22. [ Links ]
25. Xylinas E, Martinache G, Azabcot V, y cols.: Testicular implants, patients and partners satis¬faction: a questionnaire-based study of men after orchidectomy. Prog Urol. Dec 2008; 18(13):1082-6. [ Links ]
26. Lichtenstein IL. Ambulatory outpatient hernia surgery. Including a new concept, introducing tension-free repair. Int Surg 2002; 71:1-4. [ Links ]