INTRODUCCIÓN
Uno de los objetivos intrínsecos de los sistemas de salud es la protección financiera de la población mediante un modelo de financiamiento equitativo1. El sistema es equitativo en la medida que la población contribuye según su capacidad y recibe servicios según su necesidad2. El financiamiento para la salud proviene de distintas fuentes, una de ellas es el pago directo de los enfermos al momento de utilizar servicios de salud, ya sea por consultas, medicamentos, estudios de diagnóstico, hospitalizaciones y otros. Esta forma de financiamiento, es decir, el gasto de bolsillo de salud (GBS) al momento de usar los servicios que se necesitan es injusto e inequitativo ya que recae solamente sobre los enfermos y sus familias3.
Conocer la composición del GBS y como se distribuye en distintos estratos de la población aporta elementos orientadores para diseñar o ajustar políticas sectoriales tendientes a mejorar el acceso a servicios de salud esenciales, la protección financiera de la población y la equidad del sistema. En este sentido, el modelo de financiamiento y el resultado de protección contra gastos excesivos es una de las tres dimensiones de la cobertura universal de la salud, junto con la cobertura poblacional y de servicios4.
Desde una perspectiva microeconómica, un mismo servicio o medicamento que se paga puede tener diferentes efectos sobre los hogares o sobre los individuos, dependiendo de sus ingresos o de su capacidad de pago. Esta relación entre GBS y la capacidad de pago puede ser tan elevada y ocasionar catástrofes financieras o empobrecimiento ante una situación de enfermedad o accidente5, o bien puede constituirse en una barrera de acceso para los servicios de salud6.
Desde una perspectiva macroeconómica, la magnitud del GBS se analiza en relación al gasto total de salud o bien en relación al producto interno bruto. En América Latina el GBS representa el 31,7% del gasto total en salud. En esta región, algunos países como Chile, Colombia y México han introducido reformas al sistema de salud para incrementar la protección financiera de la población en los cuales la proporción del GBS es 31,5%, 15,3% y 44% del gasto total de salud respectivamente7.
En el caso del Paraguay, sucesivos estudios señalan que el financiamiento del sistema de salud es predominantemente privado y que el GBS es elevado, habiendo variado de 53,0% del gasto total en salud en el 2000 al 49,3% en el 20147,8. Otros estudios señalan la segmentación del sistema de salud y la desigualdad en el modelo de financiamiento9,10 y que los principales motivos para pagos directos han sido compra de medicamentos, estudios diagnósticos y hospitalizaciones11. Además, que la incidencia del GBS sobre la economía familiar es asimétrica en función de los ingresos12.
Estas características del financiamiento ocurren en el marco de un sistema de salud segmentado, fragmentado, con apenas 3 de cada 10 personas cubiertas con algún seguro de salud13, con notables asimetrías de recursos y cobertura en distintos territorios14 y con una gran cantidad de población vulnerable y excluida bajo la línea de pobreza, que en el 2014 era el 27,18% de la población paraguaya15.
El Ministerio de Salud de Paraguay ha implementado una política de ampliación de cobertura y acceso y de reducción de pagos directos en el sector público en la que se destacan dos componentes complementarios: la instalación de unidades de salud de la familia16 y la eliminación de los aranceles de uso de servicios17.
El objetivo de este artículo es analizar la composición del GBS, su magnitud y distribución en la población, así como sus variaciones en la población en situación de pobreza y pobreza extrema.
MATERIAL Y MÉTODO
Se utilizó como fuente de datos el módulo de salud de la Encuesta Permanente de Hogares (EPH) de la Dirección General de Estadística, Encuestas y Censos (DGEEC) del 2014. Las EPH de 2015 y 2016 no incluyeron preguntas sobre gastos por motivos de salud.
Los gastos por motivos de salud fueron sobre el último evento de enfermedad o accidente en los últimos 90 días para cada miembro del hogar. Es decir, que si hubo más de un evento dentro de ese plazo se consideró únicamente el último. Quedaron excluidos los gastos habituales como el caso de consumo diario de medicamentos para el tratamiento de algunas enfermedades crónicas. Para los enfermos crónicos, sólo se consideró un evento de enfermedad o accidente nuevo, o recaída. Los gastos registrados en la encuesta fueron: gasto por consulta, por medicamento, por hospitalización, por estudios diagnóstico, por transporte, por alimentación y por otros motivos.
La población de estudio fue representativa de todo el país. El diseño de la muestra fue probabilístico, por conglomerados con probabilidad proporcional al tamaño, bietápico y estratificado. El marco muestral se constituyó por segmentos, a partir del Censo Nacional de Población y Viviendas 2002.
El análisis del gasto de bolsillo de salud (GBS) se analizó según las siguientes variables:
Promedio de GBS de la población enferma o accidentada: Correspondió al promedio gastado por todas aquellas personas que enfermaron o tuvieron un accidente, por consultas, medicamentos, diagnóstico y hospitalizaciones. Se calcularon los promedios para cada componente y para el total del GBS. Los datos de guaraníes corrientes fueron convertidos a dólares americanos (USD) corrientes, según el valor promedio utilizado para el año por el Banco Central del Paraguay. Se excluyeron los gastos por trasporte, alimentación y otros gastos. Se realizaron dos cálculos complementarios: utilizando como denominador a todas las personas enfermas o accidentadas, hayan pagado o no; y, utilizando como denominador a las personas enfermas o accidentadas que sí realizaron pagos en cada uno de los conceptos estudiados.
Proporción de cada componente en el GBS: Correspondió a la proporción de cada uno de los componentes (gasto por consultas, gasto por medicamentos, gasto por diagnóstico y gasto por hospitalización) sobre el total de GBS, que resulta de la sumatoria de cada uno de estos componentes. Esta proporción se expresó en porcentaje. Para la sumatoria se utilizaron en cada componente los valores resultantes de la aplicación de factores de expansión de la muestra para toda la población.
Incidencia de cada componente del GBS sobre el ingreso promedio mensual: Es la relación entre el promedio pagado para cada componente del GBS (considerando a la población que realizó algún GBS en cada uno de los conceptos), con el ingreso promedio mensual, reportado como ingreso habitual por la Dirección General de Estadísticas, Encuestas y Censos. El resultado de esta relación se expresó en porcentaje.
Estratificación de los resultados según condición de pobreza : Los resultados obtenidos se calcularon para la población total, no pobre, pobre no extrema y pobre extrema.
RESULTADOS
En el 2014, la población pobre extrema representó el 5,5% de la población paraguaya, los pobres no extremos el 21,7% y los no pobres el 72,8%.
Considerando toda la población, en los últimos 90 días antes de la encuesta, el 25,1% reportó alguna enfermedad o accidente, de los cuales el 75,1% tuvo algún GBS por ese motivo. Entre los pobres extremos, el 29,1% refirió alguna enfermedad o accidente, de los cuales el 73% tuvo GBS. Entre los pobres no extremos, quienes enfermaron o sufrieron algún accidente fueron el 28%, de los cuales el 73,3% tuvo algún GBS. Entre los no pobres, el 24,1% reportó enfermedad o accidente, de los cuales 75,8% tuvo algún GBS (Tabla 1).
Tabla 1. Distribución de la población según condición de enfermedad, gasto de bolsillo y condición de pobreza. Paraguay 2014

Fuente: Elaboración propia a partir de la EPH 2014 de la DGEEC.
Considerando a toda la población enferma, el GBS promedio fue de 54,5 USD. Considerando cada componente, el gasto promedio por medicamentos fue de 29,1 USD por estudios de diagnóstico, 12,4 USD por hospitalizaciones 10,2 USD y por consultas 3,1 USD.
El GBS de los no pobres ha sido más que el doble que el de los pobres. En promedio, entre las personas enfermas no pobres el GBS fue de 63,3 USD mientras que para los pobres no extremos fue de 26,2 USD y para los pobres extremos 30,4 USD. Considerando cada componente del GBS, entre los enfermos pobres extremos, pobres no extremos y no pobres, el gasto promedio por medicamentos fue 22 USD, 18 USD y 32,2 USD; el gasto promedio por estudios de diagnóstico fue de 6 USD, 6,2 USD y 14,4 USD; por internación 1,1 USD, 0,7 USD y 13,4 USD; mientras que el gasto promedio por consultas fue de 1,3 USD, 1,3 USD y 3,7 USD, respectivamente (Tabla 2).
Tabla 2. Promedio de gasto de bolsillo por componentes en USD corrientes considerando toda la población enferma o accidentada. Paraguay 2014
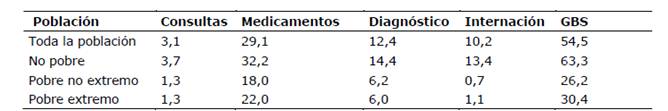
Fuente: Elaboración propia a partir de la EPH 2014 de la DGEEC.
Los promedios anteriormente descriptos correspondían a toda la población enferma o accidentada en el periodo de estudio, es decir, incluyó a aquellas personas que tuvieron o no gastos.
Es distinto considerar solamente a aquellas personas que pagaron por alguno de los componentes, excluyendo a aquellas que no realizaron pago alguno. Analizado de esta forma, los resultados señalaron que los gastos más elevados correspondieron a los pagos por internación, seguido por estudios de diagnósticos, medicamentos y por último, por consultas. El promedio pagado por hospitalización es tan elevado que representa 27 veces lo pagado por consultas, en cambio lo pagado por medicamentos y estudios de diagnóstico son 1,8 y 3,8 veces lo pagado por consultas. Estas relaciones se mantienen en la población no pobre. En cambio, para la población pobre extrema y pobre no extrema lo pagado por internación es 6,7 y 3,7 veces superior al pago por consultas. En la Tabla 3 se describen los promedios pagados para cada componente del GBS en USD corrientes.
Tabla 3. Promedio de gasto de bolsillo por componentes en USD corrientes considerando la población enferma o accidentada que realizó algún pago. Paraguay 2014

Fuente: Elaboración propia a partir de la EPH 2014 de la DGEEC.
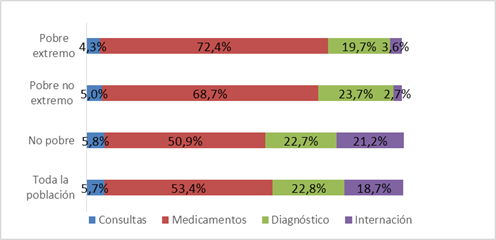
Para determinar la participación de cada componente en el GBS se calculó la sumatoria de cada componente para la población total y luego estratificando por condición de pobreza (Tabla 4). En los últimos 90 días las personas que enfermaron o sufrieron algún accidente acumularon un gasto de 91,07 millones de USD, de los cuales el 53% fue debido a gastos por medicamentos, 22,6% debido a gastos por estudios de diagnóstico, 18,7% debido a hospitalizaciones y 5,7% debido a gastos por consultas (Figura 1).
Estas proporciones varían cuando se analizan los datos estratificando a la población entre pobres y no pobres. La proporción de gasto por medicamentos es mayor entre los pobres extremos, 72,3%; en cambio la proporción por estudios de diagnóstico es mayor entre los pobres no extremos, 23,8%; y las proporciones por hospitalizaciones y por gasto por consultas son mayores para los no pobres, 21% y 5,8% respectivamente (Figura 1).
Tabla 4. Sumatoria de gasto de bolsillo por componentes en USD corrientes de la población enferma o accidentada. Paraguay, 2014
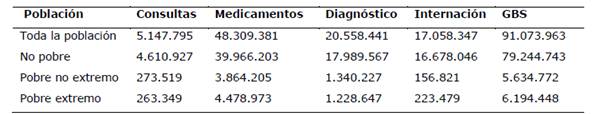
Fuente: Elaboración propia a partir de la EPH 2014 de la DGEEC.
Fuente: Elaboración propia a partir de la EPH 2014 de la DGEEC.
Figura 1. Distribución del gasto de bolsillo por componente en USD corrientes según la condición de pobreza de la población. Paraguay, 2014
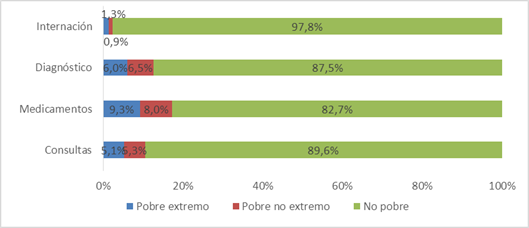
Considerando la sumatoria del GBS en cada componente, se pudo determinar que las personas no pobres realizaron el 97,8% de los pagos directos por hospitalizaciones, el 87,5% por estudios de diagnóstico, el 82,7% por medicamentos y el 89,6% por consultas. Los pobres no extremos realizaron el 0,9% de los pagos directos por hospitalizaciones, el 6,5% por estudios diagnósticos, el 8% por medicamentos y el 5,3% por consultas. Los pobres extremos realizaron el 1,3% de los pagos directos por hospitalizaciones, 6% por estudios de diagnóstico, 9,3% por medicamentos y el 5,1% por consultas (Figura 2).
Fuente: Elaboración propia a partir de la EPH 2014 de la DGEEC.
Figura 2. Distribución del gasto de bolsillo en salud por componente según la condición de pobreza de la población. Paraguay 2014
Finalmente, se calculó la incidencia de los componentes del GBS sobre el ingreso de las personas, considerando a toda la población, pobres y no pobres. Para ello se utilizó como denominador el ingreso promedio mensual, reportado en la encuesta como ingreso habitual, estratificando a la población según su condición de pobreza. Como numerador se utilizó el gasto promedio de las personas que realizaron pagos por alguno de los componentes estudiados. Esta relación se expresó en porcentaje. Considerando los promedios pagados en cada componente, cuando una persona necesitó una atención médica por enfermedad o accidente, el pago directo por uno o varios componentes (consultas, medicamentos, estudios de diagnóstico u hospitalización) representó el 22,8% del ingreso promedio de la población general o el 21,4% de la población no pobre. En cambio, para los pobres no extremos fue el 40,7% del ingreso promedio y para los pobres extremos el 95,8%. En la Tabla 5 se presenta la relación de los promedios pagados en cada componente con el promedio de ingreso para cada estrato de la población. Como puede observarse, los gastos por hospitalizaciones o internaciones puede superar ampliamente el ingreso y para los pobres extremos, cualquier GBS representa una proporción elevada de sus ingresos.
DISCUSIÓN
El análisis del GBS de las personas puede hacerse considerando la distribución de los pagos directos entre toda la población, entre todas las personas que enfermaron, o bien, entre aquellas que enfermaron e incurrieron en algún pago por motivos de salud. Considerar a toda la población es una medida nacional que permitiría hacer comparaciones temporales o entre países similares, pero en el caso de realidades donde el sistema y la sociedad están segmentados con grandes asimetrías este planteamiento pierde poder. Cuando se considera a todos los enfermos, que pagaron y no pagaron, la distribución del GBS puede ser interpretada como una de las expresiones del grado de protección financiera y la equidad contributiva del sistema de salud, que como ya se mencionó es uno de sus objetivos intrínsecos. Cuando se analiza la distribución sólo entre las personas que gastaron, por cada componente, se aproxima más a los promedios de precios pagados y puede ser indicativo de cómo afecta a una persona que ante una necesidad de atención tenga que incurrir en pagos directos para obtener el servicio de salud o el medicamento correspondiente.
El promedio de GBS de los enfermos y la composición del gasto son comparables con otros reportes sobre el Paraguay7,10,11. Contundentemente los resultados señalan que la mayor carga financiera para los hogares paraguayos es el pago por medicamentos y que el mayor riesgo de incurrir en gastos excesivos se da cuando se requiere de hospitalizaciones. Comparando con estudios anteriores, también es notorio que las proporciones de composición del GBS han cambiado muy poco. Comparando estas proporciones con países de América Latina que introdujeron reformas al sistema de salud para incrementar la protección financiera de la población como Chile, Colombia y México, se puede observar que en todos hay una coincidencia de una mayor participación de los gastos por medicamentos en el total del GBS, pero en menor proporción que en Paraguay. En el caso de Chile se ha reportado que la composición ha sido 30,8% por gastos de medicamentos, 16,2% por gastos de hospitalización, 8,1% por estudios de diagnóstico y 6,3% por consultas18. En el caso de Colombia los medicamentos representaron el 28,3% GBS, los gastos de diagnóstico 8,2% y los de consulta 16,2%19. Un estudio sobre gastos de salud de México señaló que el GBS puede tener una incidencia de hasta 6 veces del ingreso y que afecta más a la población rural y sin seguro20. Las variaciones que se detectan se deben a distintas priorizaciones y mecanismos de cobertura, así como también a distintas metodologías.
Los resultados de este estudio señalan que la protección financiera del sistema nacional de salud del Paraguay es débil y el modelo de financiamiento, desde la perspectiva del GBS, es inequitativo.
La protección financiera es débil porque las personas incurren en elevados pagos directos para obtener los servicios de salud o los medicamentos que necesitan. Bajo este modelo, en el sistema de salud paraguayo, el acceso a la atención sanitaria depende, de una manera importante, de la capacidad de pago, o más ampliamente de los ingresos. Es por eso que la acumulación del GBS se da entre los no pobres, quienes pueden destinar en mayor medida una parte de sus ingresos para realizar pagos directos por motivos de salud. Entre los pobres, el GBS es excesivo y podría ser equiparado al concepto de gasto catastrófico. Para los pobres extremos, el promedio de los pagos directos para recibir atención ante una enfermedad o accidente puede representar prácticamente la totalidad de sus ingresos, lo que en términos prácticos conlleva a la difícil decisión de tener que elegir entre comer u obtener atención médica, comprar medicamentos, realizar estudios de diagnóstico o realizar pagos relacionados con hospitalizaciones.
La capacidad de pago según la población sea pobre extrema, pobre no extrema y no pobre, presenta variaciones notorias. Por otra parte, la variación de precios para cada componente del GBS, según los distintos estratos de pobres y no pobres, también es notoria.
El pago por medicamentos, como proporción del total del GBS, es mayor para los pobres extremos y para los pobres no extremos, cuando se los compara con la población no pobre o con la población en general. El 83% de los pagos directos por medicamentos se acumulan entre los no pobres, pero el precio pagado representa el 72% del ingreso promedio de los pobres extremos.
Los pagos por estudios de diagnóstico, como promedio de precios, superan el ingreso promedio de los pobres extremos y representan más de la mitad del ingreso de los pobres no extremos.
Los pagos por internación u hospitalización pueden ser catastróficos para pobres y no pobres. Es el promedio pagado más alto en todos los componentes. Sin ahorros, implica que pobres y no pobres tengan que perder su patrimonio o endeudarse de manera no conveniente para cubrir los pagos necesarios.
Las consultas representan la causa de pagos de menor proporción del GBS. Pero hay que considerar que, en el sector público, los servicios dependientes del Ministerio de Salud han eliminado los aranceles como pago de servicios, y es razonable la hipótesis que estos son más utilizados por la población sin seguro médico y/o con escasos recursos, como lo es la población en situación de pobreza. Los datos señalan que existe una variación de precios pagados entre pobres y no pobres y que hay inequidad en el modelo de financiamiento del sistema de salud paraguayo.
Por otra parte, cuanto más alto son los precios de servicios o medicamentos, los más pobres participan menos en la composición del GBS, lo cual es un reflejo del menor acceso por barreras financieras justamente en la población que presenta más morbilidad. Es decir, en un sistema de salud donde las personas acceden según su capacidad de pago, se presenta esta contradicción que marca la desigualdad e inequidad del modelo: los que más necesidades presentan son los que menos acceden.
Es posible identificar cuáles son los componentes sobre el que las políticas sectoriales de salud deberían enfocarse para cumplir con su objetivo intrínseco de protección financiera y equidad: a gran escala, el acceso a medicamentos y para el manejo de casos, la protección financiera ante la necesidad de hospitalizaciones. Pero es posible anticipar que las mejoras paramétricas no serán suficientes. Se requiere de reformas estructurales que orienten el modelo de atención, de gestión y financiamiento hacia la cobertura universal de salud en Paraguay. Es posible hacerlo con una perspectiva de integralidad, basado en el derecho a la salud de la población donde el acceso a medicamentos y servicios de atención médica forman parte de un conjunto de prestaciones que buscan satisfacer una necesidad concreta. La razonable gradualidad de implementación debería considerar al menos los siguientes criterios de prioridad: a) las necesidades y los servicios esenciales que generarán mayor impacto y b) las poblaciones más vulnerables de sufrir gastos excesivos, que como lo señala este estudio, son los pobres.
Finalmente, es necesario considerar las limitaciones y oportunidades para analizar el GBS utilizando como fuente la EPH. Como ésta no es una encuesta de ingresos y gastos, los datos son limitados para conocer con más precisión la composición y la magnitud de los pagos directos por motivos de salud. Por otra parte, el periodo de tiempo abarca un trimestre, lo cual dificulta la integración de estos datos dentro de las cuentas nacionales donde los datos se refieren por lo general a un año. Además, dentro de este periodo no todos los gastos son considerados, sólo se considera el último evento, quedando excluidos gastos habituales como los que ocasionan las enfermedades crónicas. Por lo tanto, los gastos calculados son parciales, pudiendo ser mayores. Otra limitación importante, cuando se estratifica a la población, es la suficiencia muestral. En este sentido, el análisis por personas puede tener ventajas al análisis por hogares para ciertas estratificaciones.
Aún con estas limitaciones, la EPH es una fuente de datos útil para evaluar de manera periódica el comportamiento del GBS por grandes componentes, ya sea en cuanto a su distribución en la población general, entre los enfermos y entre los que tuvieron que realizar pagos directos, ya sea desde una perspectiva de personas o de hogares y considerando distintas condiciones de la población.
A partir de estos análisis, los autores identifican los siguientes temas de investigación relacionados: análisis del GBS desde la perspectiva de los gastos catastróficos y empobrecedores; comparaciones entre el GBS a partir de EPH y otras fuentes; análisis de la evolución del GBS y su relación con el gasto público, con políticas públicas de salud y con otras políticas sociales.















