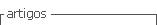INTRODUCCIÓN
El LEN es una patología rara, descrita por primera vez por McCuiston y Schoch en 19541. Se produce por el traspaso de anticuerpos maternos a través de la placenta, dirigidos al complejo de Proteinas ARN, los Anti-SSA/Ro y/o Anti-SSB/La del tipo IgG. La madre puede ser completamente asintomática o tener una enfermedad reumática inflamatoria conocida, como el síndrome de Sjögren (SS) o el lupus eritematoso sistémico (LES). El LEN cuenta con una incidencia de aproximadamente 2% en recién nacidos y menos del 5% de estos bebés desarrollarán lupus eritematoso sistémico en la adolescencia tardía o en la adultez temprana2. Las manifestaciones clínicas en el recién nacido (lesiones cutáneas, alteraciones hepáticas y hematológicas), suelen ser transitorias, el bloqueo cardíaco congénito suele ser raro, pero permanente y condiciona el pronóstico3,4,5.
Las anomalías cutáneas, hematológicas y hepáticas desaparecen en el trascurso de los 6 meses de edad, resultado del aclaramiento de los anticuerpos maternos3. Las manifestaciones cardíacas del LEN, que comprenden el bloqueo auriculoventricular de diferentes grados o en algunos casos lesiones más extensas como la miocardiopatía, da como resultado la muerte fetal en una quinta parte de los casos y la implantación de marcapasos de por vida en la mayoría de los pacientes que sobreviven7,8. Presentamos el caso de un RN con LEN de madre asintomática, con marcadores inmunológicos y carga familiar positiva.
CASO CLÍNICO
RN de sexo femenino, madre de 37 años de edad, procedente de Asunción, con controles prenatales suficientes, sin patologías conocidas ni datos de infección, con membranas íntegras, va a cesárea por Bishop desfavorable, grado II.
Nace con un peso de 3.280 gramos, Apgar 9/9, de 40 semanas por Capurro. Al examen físico, llama la atención, lesiones en piel del tipo eritematosas y descamativas, que abarcan cara con distribución periocular en antifaz, cuero cabelludo y tórax anterior, respetando las mucosas (Figura 1). Teniendo en cuenta lo anterior, se decidió ingreso a unidad de cuidados intermedios para mejor manejo y diagnóstico. Ante la sospecha de herpes neonatal congénito se inicia aciclovir endovenoso, se realiza detección genómica viral para Herpes I y II en LCR, por el método PCR en tiempo real, cuyo resultado es positivo. Citoquímico de LCR normal. La serología IgM para Herpes en el binomio madre e hijo, fue negativa.
Luego de investigar antecedentes familiares, se constataron varios integrantes de primer grado de consanguineidad, portadores de LES. Motivo por el cual se realizaron los siguientes marcadores inmunológicos a la madre: ANA (+) 1:360 patrón moteado fino, anti-SSA/Ro (+) (200U/mL, anti-SSB/La, anti-Sm y anti-DNA negativos, C3 y C4 normales. Teniendo en cuenta los resultados y antecedentes se considera madre sana ya que no cuenta con los criterios para enfermedad reumática inflamatoria. En el neonato, los resultados fueron: ANA (+) 1:360 patrón moteado fino, anti-SSA/Ro (+) (200U/mL, anti-SSB/La negativo, C3 y C4 normales. No se encontraron alteraciones en el hemograma, perfil hepático ni renal. En cuanto al ECG, la ecocardiografía y la ecografía transfontanelar, todos los informes resultaron normales.
Considerando la afectación dérmica de distribución característica del lupus, los antecedentes familiares de conectivopatía, los perfiles inmunológicos de la madre y la niña (ANA y anti-SSA/Ro positivos), y conociendo la existencia de un porcentaje de falsos positivos en la detección viral por el método PCR en tiempo real, se suspendió el tratamiento con Aciclovir. En cuanto al lupus neonatal, no se planteó esteroides ni inmunoglobulinas debido a que el recién nacido no presentó compromiso sistémico.
Neonato fue dado de alta, en buen estado general, en seguimiento por dermatología y reumatología, los controles serológicos posteriores fueron negativos, coincidiendo con la mejoría de las lesiones, debido al aclaramiento de los anticuerpos maternos, desarrollando la evolución esperada de esta transmisión, no se requirió de otro tratamiento que no sea crema hidratante con vitamina A.
DISCUSIÓN
La manifestación más frecuente del Lupus Eritematoso Neonatal es la cutánea, que se desarrolla generalmente en las primeras semanas de vida tras la exposición solar o luminoterapia para tratamiento de ictericia neonatal. Por lo general afecta cabeza y tronco, pero existen casos aislados de afectación de todo el tegumento. Las lesiones pueden estar presentes desde el nacimiento como en el caso presentado4,5,6,7,8,9,10.
El LEN se relaciona con la existencia de autoanticuerpos maternos circulantes en la sangre del niño, especialmente Ac. Anti-SSA/Ro. Las madres de los niños con LEN frecuentemente están asintomáticas, o bien presentan características de SS, LES, Artritis Reumatoide o conectivopatía indiferenciada4,5,6,7,8,9,10,11. En un estudio, con seguimiento de hasta 9.5 años, la mitad de las madres estaban inicialmente asintomáticas, desarrollando síntomas, 18 de 21 mujeres durante el período estudiado12. Muchas madres son asintomáticas, realizándose la evaluación serológica e identificándose la presencia de enfermedad del sistema conjuntivo solamente después del diagnóstico fetal13.
En nuestro caso, la madre no se conocía portadora de conectivopatía, pero ante antecedentes familiares y lesiones en piel del neonato, se solicitó perfil inmunológico, los que se hallaban positivos. En el RN se presentaron lesiones cutáneas desde el nacimiento, sin afectación sistémica, con anticuerpos anti-SSA/Ro positivos.
En pediatría, entre los diagnósticos diferenciales que no se encuentran relacionados con afectación cardiaca se encuentran la dermatitis seborreica, urticaria angular, tiña corporis, eritema anular de la infancia, cutis marmorata congénita, histiocitosis de células de Langerhans, entre otros2.
La afectación cutánea en el LEN presenta resolución espontánea hacia el 6º mes de vida, coincidiendo con el aclaramiento de los anticuerpos maternos. Sin embargo, la afectación cardíaca puede ser permanente (requiriendo la implantación de marcapasos de por vida en caso de que sea bloqueo completo) y es la que condiciona el pronóstico de la enfermedad con una mortalidad de hasta un 20% por insuficiencia cardiaca, y el riesgo de recurrencia en embarazos posteriores es de alrededor del 15%14,15. El bloqueo cardiaco congénito es más comúnmente diagnosticado entre las 18 y 24 semanas de gestación y pueden ser de primer, segundo o tercer grado (completo). La identificación de bradicardia fetal por la auscultación o por la ecografía obstétrica de rutina debe llevar a obtener una ecocardiografía fetal para documentar la existencia de arritmia atrial o bloqueo atrioventricular y su grado, además de pesquisar la presencia en la madre de anticuerpos séricos anti-Ro y anti-La4,5,15.
El abordaje clínico incluye acompañamiento obstétrico y reumatológico de la madre y el feto. La intervención precoz es el abordaje más promisor, pero no existe información suficiente para establecer un estándar de manejo. Dicha intervención significa tratamiento del fetoin uteroy se caracteriza por el tratamiento de la gestante con corticoesteroides sistémicos que atraviesan efizcamente la barrera placentaria. La prevención del bloqueo cardíaco y de otras manifestaciones consiste en la disminución del proceso inflamatorio y en la eliminación de los autoanticuerpos maternos, además de preparar el pulmón fetal para un posible nacimiento prematuro a través de la aceleración de la síntesis de surfactante16,17. Después del nacimiento, una vez que el bloqueo cardíaco congénito es una manifestación irreversible, un alto porcentaje de recién nacidos requiere el uso de marcapasos cardíacos. Existen publicaciones de pacientes que evolucionaron de bloqueos incompletos a completos en el transcurso de los meses posteriores al nacimiento18.
Pueden presentarse además alteraciones hematológicas en un 20% de los casos, como anemia, neutropenia y trombocitopenia transitorias, las cuales pueden ser severas y requerir tratamiento4,5,19.
Entre otras manifestaciones del Lupus Neonatal, se destacan neumonitis, meningitis aséptica, miastenia gravis, hidrocefalia, vasculopatía del sistema nervioso central, colestasis, hepatomegalia, entre otras19,20.
No existieron elementos clínicos ni serológicos para sostener el diagnóstico de Herpes congénito, por lo que se suspendió aciclovir al recibir resultados de inmunología y serología para herpes, la PCR en LCR para herpes, como hallazgo de forma aislada se consideró falso positivo.
Por tanto, ante la presencia de lesiones periorbitarias en un neonato, siempre debe sospecharse LEN, aunque la madre no posea antecedentes de conectivopatías, requiriéndose un estudio multidisciplinario para evaluar y tratar adecuadamente las manifestaciones extracutáneas. También debe efectuarse seguimiento clínico prolongado, ante la posibilidad de desarrollar a largo plazo algún tipo de conectivopatía o enfermedad autoinmune, o bloqueos cardiacos no diagnosticados en el embarazo, ni en el periodo neonatal. Además, también es conveniente vigilar a las madres de estos niños, ya que, aunque en el momento del diagnóstico pueden estar sanas o asintomáticas, tienen mayor riesgo de desarrollar una patología autoinmune y deben ser advertidas del riesgo en futuros embarazos.