Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO
Related links
-
 Similars in
SciELO
Similars in
SciELO
Share
Pediatría (Asunción)
On-line version ISSN 1683-9803
Pediatr. (Asunción) vol.42 no.3 Asunción Dec. 2015
https://doi.org/10.18004/ped.2015.diciembre.198-204
ARTÍCULO ORIGINAL
Evolución clínico-laboratorial de la cetoacidosis diabética en pacientes con diagnósticos de diabetes tipo I, ingresados a la Urgencia Pediátrica del Hospital de Clínicas
Clinical and Laboratory Progression of Diabetic Ketoacidosis in Patients Diagnosed with Type I Diabetes Admitted to a Pediatric Emergency Department
Rubén Daniel Alviso López(1), Claudia Fabiola Blanco Espínola(1)
1 Cátedra y Servicio de Clínica Pediatría, Facultad de Ciencias Médicas, Universidad Nacional de Asunción. San Lorenzo, Paraguay.
Correspondencia: Dr. Rubén Daniel Alviso López. E-mail: danialviso@gmail.com
Recibido: 24/01/2015; Aceptado: 29/10/2015.
Los autores declaran que no existen conflictos de interés en el presente estudio.
RESUMEN
Introducción: Debido a que los pacientes con cetoacidosis diabética (CAD) acuden a las Urgencias Pediátricas, el pediatra general debe conocer los tiempos evolutivos tanto clínicos como laboratoriales de los pacientes con CAD manejados según el protocolo, elaborado por el comité de Endocrinología de la Sociedad Paraguay de Pediatría, para optimizar el manejo de dichos pacientes y evitar complicaciones relacionadas al tratamiento, ya que el exceso de dicha intervención podría causar efectos graves como ser edema cerebral o exponer a efectos colaterales innecesarios como los que produce el uso de bicarbonato de sodio. Objetivos: Evidenciar la evolución clínico-laboratorial, en forma cronológica, de los pacientes que ingresan a la urgencia por cetoacidosis diabética y manejados de acuerdo al protocolo establecido. Materiales y Métodos: Diseño descriptivo, retrospectivo de corte transversal. Población: Pacientes pediátricos que ingresan a la urgencia de la Cátedra y Servicio de Pediatría del Hospital de Clínicas, con cuadro de CAD, como debut o con diagnóstico conocido de diabetes mellitus tipo I, en el periodo 2010-2013. Resultados: Compensación de la glicemia (ANOVA p 0.05) 201 a 400: 4,1+/-2 hs, 401 a 600: 6,1+/-3 hs, > 600: 11+/-3 hs; compensación de la acidosis (ANOVA p 0.26) leve 15,6+/-1,1hs, moderada 24+/-11hs, severa 27+/-9hs. No se halló relación entre acidosis y glicemia (PEARSON 0,2), un paciente requirió corrección con bicarbonato. Conclusión: El tiempo de compensación de la glicemia está relacionado con su severidad, no así la acidosis, y estas a su vez no guardan relación entre sí. La glicemia se normaliza antes que la acidosis en toda la población estudiada.
Palabras clave: Cetoacidosis diabéticas, hiperglicemia, acidosis, bicarbonato, niños.
ABSTRACT
Introduction: Because patients with diabetic ketoacidosis (DKA) present to the hospital pediatric emergency department, general pediatricians should know both the clinical and laboratory progression over time of patients with DKA, managed according to the protocol prepared by the Endocrinology Committee of the Paraguayan Pediatric Society, to optimize the management of these patients and prevent complications related to treatment, since the excessive interventions could cause serious adverse effects, such as cerebral edema, or expose patients to unnecessary side effects, such as those produced by the use of sodium bicarbonate. Objectives: To demonstrate the clinical and laboratory chronological progression of patients admitted to the Emergency Department for diabetic ketoacidosis and managed according to the established protocol. Materials and Methods: We performed a descriptive, retrospective, cross-sectional study. Population: Pediatric patients admitted to the Pediatric Emergency Department of University Hospital with DKA, either with a new or known diagnosis of Diabetes Mellitus Type I, from 2010 to 2013. Results: Resolution of hyperglycemia (ANOVA p 0.05) from 201-400: within 4.1 +/- 2 hours, from 401-600: within 6.1 +/- 3 hours, > 600: within 11 +/- 3 hours; resolution of acidosis (ANOVA p 0.26) within 15.6 +/- 1,1 hours for mild acidosis, for moderate acidosis: 24 +/- 11 hours, for severe acidosis 27 +/- 9 hours. No relationship between acidosis and glycemia (PEARSON 0.2) was found; one patient required correction with sodium bicarbonate. Conclusion: Time to resolution of glycemia is related to its severity, but not the acidosis, and these in turn are unrelated to each other. Blood sugar normalized before acidosis in this study population.
Keywords: Diabetic ketoacidosis, hyperglycemia, acidosis, bicarbonate, children.
INTRODUCCIÓN
La diabetes mellitus (DM) es una de las enfermedades crónicas más frecuentes en la infancia y la adolescencia. La DM tipo 1 se debe a la destrucción de las células pancreáticas productoras de insulina (células β), por lo que los pacientes requieren tratamiento con inyecciones de insulina exógena para sobrevivir. Por ello, esta forma de diabetes se conocía como diabetes insulino-dependiente. Dado que la mayoría de los casos se presentan en niños o adultos jóvenes, también se conocía como diabetes infanto-juvenil. Sin embargo, cualquier forma de diabetes puede necesitar tratamiento con insulina en algún momento de su evolución. Por otro lado, se han descrito casos de diabetes tipo 1 en ancianos. Por ello, ambos términos están actualmente en desuso. Es posible demostrar la presencia de autoanticuerpos dirigidos frente a diferentes antígenos de las células β en la mayoría de los pacientes con diabetes tipo 1, lo que demuestra el origen autoinmune de la enfermedad (diabetes tipo 1A). No obstante, algunos pacientes carecen de dichos marcadores y la diabetes se considera idiopática (diabetes tipo 1B). Este segundo subgrupo es, ciertamente, heterogéneo y engloba, a su vez, distintas formas de diabetes, entre las que se encuentra la llamada diabetes atípica, diabetes tipo 1,5 o diabetes flatbush, que se ha descrito en pacientes de origen africano o asiático en los que se alternan episodios de cetoacidosis diabética por deficiencia grave de insulina endógena con periodos de normalización espontánea de la glucemia durante los que el paciente no requiere ningún tratamiento (1,2).
La Asociación Americana de Diabetes (ADA), en su actualización del 2015, mantiene los siguientes criterios diagnósticos para Diabetes Mellitus (3):
- A1C > 6.5% ó
- Glucemia en ayunas > 126 mg/dL ó
- Glucemia 2 horas después de prueba de tolerancia a glucosa oral > 200 mg/dl ó
- Glucemia tomada aleatoriamente >200 mg/dL.
Todas ellas en dos ocasiones, salvo cuando existan signos inequívocos de DM en cuyo caso una glicemia al azar de >200 mg/dL, es suficiente (3).
En el tipo más frecuente en la infancia, la DM tipo 1 autoinmune, existe una susceptibilidad genética, asociada al sistema HLA, sobre la que actuarían factores ambientales (virus, dieta, toxinas) que modificarían la patogénesis de la enfermedad, dando lugar a una respuesta autoinmune que destruye las células de los islotes pancreáticos, disminuyendo de forma progresiva la capacidad de secretar insulina (2).
En el debut típico el paciente suele acudir a urgencias después de unos cuantos días o semanas de no encontrarse bien (menos tiempo en los niños más pequeños) con una historia de poliuria (muchas veces responsable de enuresis secundaria), polidipsia y pérdida de peso. La polifagia suele estar ausente en el niño porque la cetonemia precoz induce a la anorexia. En ocasiones refiere dolor abdominal y vómitos sin que se pueda reconocer un desencadenante claro. En el caso del paciente con cetoacidosis, este se presenta generalmente afebril, con afectación clara del estado general, delgado y con los ojos hundidos. Respira con la boca abierta, lo que provoca sequedad lingual intensa, la respiración es rápida y profunda, en algunos casos con claras pausas inspiratorias (respiración de Kussmaul) y el aliento es cetonémico (olor a manzanas verdes). Puede existir tendencia a la somnolencia pero mantiene una respuesta normal en la escala de Glasgow. La perfusión periférica no es estrictamente normal, con frialdad periférica, repleción capilar enlentecida (por la acidosis) y taquicardia, aunque suele mantener buenos pulsos, sobre todo los centrales, y una tensión arterial correcta. La hiperglucemia es elevada (>300 mg/dl), con acidosis leve o moderada (pH de 7,3 a 7, 1, bicarbonato de 10 a 15 mmol/L).
En el caso de los diabéticos conocidos es frecuente que ésta aparezca en el contexto de estrés o una infección, en un paciente no instruido en el manejo de las hiperglicemias causadas por las mismas o que no ha seguido los protocolos de ajuste de dosis necesarios en función a la situación, y la hiperglucemia moderada asintomática que se identifica en una analítica sanguínea rutinaria. A diferencia de la diabetes tipo 2, el diagnóstico casual en la diabetes tipo 1 es raro, ya que normalmente transcurre muy poco tiempo desde que surge la hiperglucemia hasta la aparición de la clínica manifiesta (2).
La cetoacidosis diabética (CAD) se define por la combinación de cetosis (cetonemia y cetonuria), acidosis metabólica (EB < -5 mEq/L) e hiperglucemia (habitualmente > 250 mg/dl). Un déficit de insulina y un aumento de las hormonas de la contrarregulación (glucagón, cortisol, hormona de crecimiento y catecolaminas) son los responsables de la hiperglucemia (con glucosuria) y de la acidosis metabólica, con hiato aniónico aumentado por una producción hepática desmesurada de cuerpos cetónicos.
Los problemas asociados a la CAD son: Leucocitosis y desviación a la izquierda no infecciosas, Pseudohiponatremia por hiperlipidemia, Hipercreatininemia ficticia por cetonemia, Hiperfiltración glomerular, Hiperamilasemia no pancreática (principalmente salival), Hiperamoniemia, Aumento de la cetonuria a pesar de mejorar la cetoacidosis (por aumento de la eliminación de acetoacético y acetona en lugar de hidroxibutírico), Acidosis metabólica persistente no cetósica por sobrecarga de cloro, Abdomen agudo no quirúrgico (4).
Los factores desencadenantes son: Falta de cumplimiento terapéutico insulínico, Estrés, Traumatismos, Enfermedades intercurrentes (infección), Fármacos hiperglucemiantes (corticoides). Los objetivos principales del tratamiento de la CAD son:
- Estabilización hemodinámica.
- Estabilización neurológica.
- Corrección hidroelectrolítica.
- Corrección metabólica, que es definida como la desaparición de la acidosis cetósica: normalización del exceso de base y desaparición de la cetonuria. Es esperable, en la mayoría de los casos, entre las 12 y 24 horas después de iniciado el tratamiento. La corrección del déficit de bases y la cetonuria suelen coincidir en el tiempo.
- Identificación y control del desencadenante.
- Identificación y control de las complicaciones.
- Prevención de la recaída precoz.
Los principales efectos adversos asociados al tratamiento de la CAD son: en primer orden la muerte, paro cardiaco, arritmias ventriculares, coma, edema cerebral, convulsiones, edema pulmonar, Insuficiencia renal, y en segundo orden la rehidratación precoz, Rehidratación tardía, Descenso de la glucemia > 100 mg/dl/h o < 50 mg/dl/h, Hipoglucemia, Cetosis persistente, Hiponatremia o hiperpotasemia, Hipocalcemia, Hipomagnesemia, Hipofosforemia o hiperfosforemia e Inicio tardío de la ingesta oral (4).
El edema cerebral es una complicación muy grave, debida fundamentalmente a correcciones excesivamente rápidas de la glucemia o de la acidosis. La sintomatología aparece a las 4-16 horas del comienzo del tratamiento. Las medidas a tomar son las propias del edema cerebral (4).
Debido a que estos pacientes acuden a las Urgencias Pediátricas, el pediatra general debe conocer los tiempos evolutivos tanto clínicos como laboratoriales de los pacientes con cetoacidosis diabética a fin de optimizar el manejo de dichos pacientes y evitar complicaciones relacionadas al tratamiento, ya que el exceso de dicha intervención podría causar efectos graves como ser el edema cerebral o exponer a efectos colaterales innecesarios como los que produce el uso de bicarbonato de sodio.
El comité de Endocrinología de la Sociedad Paraguaya de Pediatría elaboró un consenso de manejo de la cetoacidosis diabética que tiene por objetivo guiar al médico en la aplicación del estricto y riguroso protocolo que facilita el complejo manejo del paciente con estas características y que evita la posibilidad de complicaciones graves por mal manejo de la situación (5). Debido a lo anteriormente expuesto, dicha situación angustia al pediatra general sobre la respuesta terapéutica y los tiempos en los que se deberían evidenciar dichas respuestas; por lo que como objetivo general de este trabajo se busca evidenciar la evolución clínica y laboratorial, en forma cronológica, de los pacientes que ingresan a la urgencia por cetoacidosis diabética y son manejados de acuerdo al protocolo establecido.
Como objetivo específico busca:
- Demostrar en cuanto tiempo se esperaría que el paciente supere la hiperglicemia.
- Exponer los tiempos involucrados en la mejoría de la acidosis, tanto laboratorial como clínica.
- Determinar el número de paciente que requirieron el uso de bicarbonato de sodio.
- Exhibir la frecuencia de cambios de mezcla que requiere un paciente mientras se encuentre en cetoacidosis diabética.
MATERIALES Y MÉTODOS
Estudio descriptivo, retrospectivo de corte transversal, realizado en el Departamento de Urgencias de la Cátedra y Servicio de Clínica Pediátrica del Hospital de Clínicas, en el periodo 2010-2013 de San Lorenzo, Paraguay.
Población: Pacientes pediátricos que ingresan a la urgencia de la Cátedra y Servicio de Pediatría del Hospital de Clínicas, con un cuadro de cetoacidosis diabética, en el contexto de un debut de diabetes mellitus tipo 1 o en una descompensación diabética en un paciente con diagnóstico conocido de diabetes mellitus tipo I, periodo 2010-2013.
Criterios de inclusión:
- Pacientes pediátricos que debutan con cetoacidosis diabética que acuden al Departamento de urgencia de la Cátedra y Servicio de Pediatría del Hospital de Clínicas desde el año 2010 hasta el 2013.
- Pacientes pediátricos con diagnóstico conocido de Diabetes Mellitus tipo I que acuden con cetoacidosis diabética al Departamento de Urgencia de la Cátedra y Servicio de Pediatría del Hospital de Clínicas desde el año 2010 hasta el 2013.
Criterios de exclusión:
- Historias clínicas incompletas.
- Pacientes que no cumplieron con el protocolo del servicio.
- Pacientes que ingresaron a UCIP, por dificultad en la continuidad del caso.
Las variables estudiadas fueron: Edad, sexo, gasometrías, glicemia, uso de bicarbonato de sodio. Para el análisis de los datos se usó Microsoft Office Excel y Statistica para la realización de cálculos y gráficos estadísticos.
RESULTADOS
Se evaluaron 19 pacientes ingresados al departamento de urgencia de la Cátedra y Servicio de Clínica Pediátrica del Hospital de Clínicas; 55% fueron de sexo femenino y 45% fueron de sexo masculino. La distribución por rango etario fue: preescolar 10,5%, escolar 31,5% y adolescentes 57,9%. Los pacientes que debutaron fue de 47,36% y con diagnóstico conocido 52,63%, de ellos el 80% correspondió al sexo femenino y 20% al sexo masculino.
Las causas de descompensación en pacientes con diagnóstico conocido fueron: transgresión alimentaria 30%, infecciones 20%, abandono o irregularidad en el tratamiento 20% y otras causas 30%. Todos los pacientes presentaron leucositosis con neutrofilia al ingreso y normalización del hemograma una vez compensada la cetoacidosis.
El tiempo de compensación de la hiperglicemia (valores de glicemia menores a 200 mg/dl, considerándose dicho valor debido a que es uno de los criterios para suspensión de la infusión continua de insulina según el protocolo utilizado) fue: para valores entre 201 a 400 mg/dl el tiempo para su compensación fue de 4,125 +/- 2,1 hs; para glicemias entre 401 a 600 mg/dl, fue 6,125 +/- 2,9 hs; y para valores de glicemia mayor a 600 mg/dl fue 11 +/- 3; dichos resultados es estadísticamente significativos (ANOVA: p 0.05) (Tabla 1).

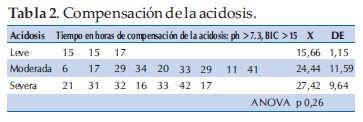
El tiempo de compensación de la acidosis (valores de ph mayores a 7,3 y/o bicarbonato mayor a 15, considerándose dichos valores debido a que son criterios para la suspensión de la infusión continua de insulina según el protocolo utilizado) se produjo de la siguiente manera: la acidosis leve (según la clasificación del protocolo utilizado) se compensó en 15,66 +/- 1,15 hs; la acidosis moderada en 24,44 +/- 11,59 hs y la acidosis severa en 27,42 +/- 9,64 hs; estadísticamente fue no significativo (ANOVA: p 0,26) (Tabla 2).
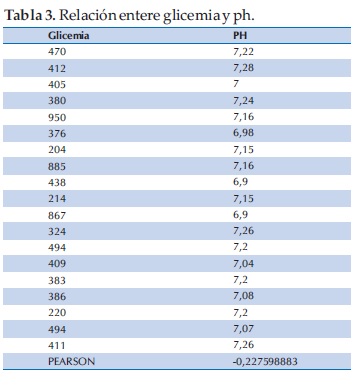
Comparamos además la severidad de hiperglicemia con la acidosis; pero debido a que los criterios de gravedad para acidosis son el ph y el bicarbonato (Tablas 3 y 4); y decidimos compararlos por separado hallando el coeficiente de correlación (Figura 1).
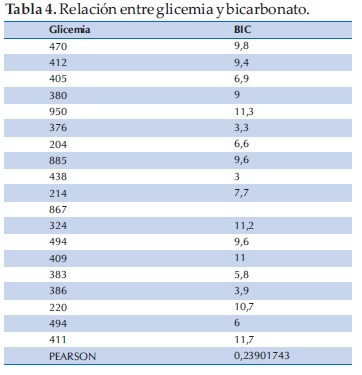
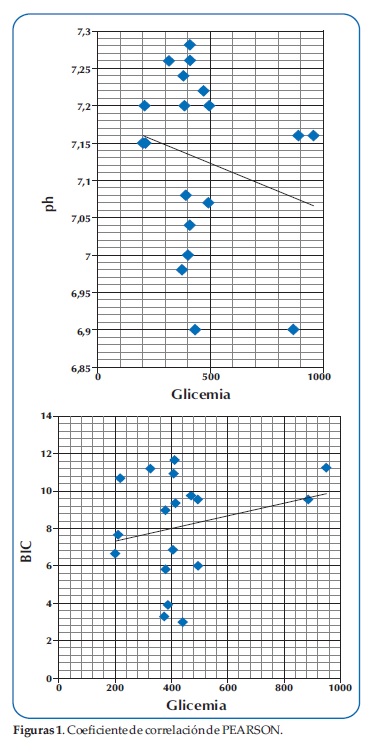
Un solo caso utilizó bicarbonato de sodio (según criterios del protocolo), siendo una opción no obligatoria; además otro caso que cumplía con los criterios para uso de bicarbonato, que no lo utilizó y de igual manera compensó su cetoacidosis.
DISCUSIÓN
La cetoacidosis diabética (CAD) es una complicación de la diabetes mellitus caracterizada por hiperglucemia, acidosis, deshidratación, alteraciones electrolíticas y cetonuria. Se trata de una emergencia pediátrica potencialmente mortal. CAD puede ocurrir en niños con debut de diabetes debido a la deficiencia severa de insulina, y en pacientes con diagnóstico conocido por falta o irregularidad en administración de insulina y el estrés agudo. La terapia se dirige a la rehidratación, y la corrección de la acidosis y alteraciones de electrolitos mediante la administración de fluidos e insulina por vía intravenosa. La corrección rápida se debe evitar, ya que puede dar lugar a efectos adversos, incluyendo edema cerebral. A pesar del uso adecuado de insulina y líquidos, y la observación clínica continua, la tasa de mortalidad no ha mejorado, y se ha mantenido la misma que la reportado en la década de 1970 (6).
Los estudios coinciden en que la complicación más temida es el edema cerebral, ocurre en 1% a 5% de los episodios de CAD. Las tasas de mortalidad y morbilidad neurológica permanente de esta complicación son altas. Un estudio basado en la población indicó que aproximadamente el 25% de los pacientes recién diagnosticados presentan cetoacidosis diabética. La mayoría de los hospitalizados con diabetes cetoacidosis, sin embargo, son los que tienen un mal control de la diabetes preexistente. Tiene una alta tasa de mortalidad de 20 a 90% en diferentes series y 20 a 40% de los supervivientes sufren de secuelas neurológicas (7).
Los mecanismos patogénicos del edema cerebral relacionado a la CAD son aún objeto de controversia y los factores de riesgo que se cree que predicen su ocurrencia no se correlacionan constantemente con edema cerebral en diversos estudios (8).
En un estudio multicéntrico, Glaser y col., identificaron 61 niños que habían sido hospitalizados por cetoacidosis diabética en un plazo de 15 años y en los que el edema cerebral se había desarrollado. Otros dos grupos de niños con cetoacidosis diabética, pero sin edema cerebral también fueron identificados y emparejados a los del grupo con edema cerebral con respecto a la edad de presentación, la aparición de la diabetes (establecido vs. enfermedad recién diagnosticada), la concentración de glucosa en suero inicial, y el pH venoso inicial. Se compararon los tres grupos con respecto a las variables bioquímicas en la presentación y con respecto a las intervenciones terapéuticas y los cambios en los valores bioquímicos durante el tratamiento. La conclusión de dicho estudio fue que los niños con cetoacidosis diabética que tienen bajas presiones parciales de dióxido de carbono arterial y las concentraciones de nitrógeno de urea sérico elevado en la presentación y los que son tratados con bicarbonato tienen un mayor riesgo de edema cerebral (9).
En otros estudios se identificaron como factores predictores la acidosis basal y anormalidades de sodio, las concentraciones de potasio y urea fueron importantes de riesgo de edema cerebral. Otros factores de riesgo identificados fueron la administración temprana de insulina, la dosis de insulina, la excesiva tasa de rehidratación, la caída de la osmolalidad plasmática (en particular que, debido a una reducción en la concentración de sodio en plasma), y la hipoxia (10,11).
Por todo lo anterior es fundamental que el pediatra conozca la evolución esperada respecto a cuánto tiempo lleva revertir la hiperglicemia y/o de acidosis, para guiarse con la infusión de líquidos y el uso de bicarbonato y así evitar precipitarse en un tratamiento excesivamente rápido o agresivo, aumentando innecesariamente el riesgo de edema cerebral.
En la población estudiada en nuestro trabajo se evidenció que hay una relación entre severidad y el tiempo de compensación, con respecto a la glicemia (ANOVA p 0,05), es decir, que mientras mayor sea la hiperglicemia más demorará el paciente en compensarse (Glicemia menor a 200). No pudimos comprobar la misma relación en con respecto a la acidosis (ANOVA p 0,26). Esto podría obedecer a que el número de pacientes con acidosis leve era pequeño. El tiempo requerido para revertir la acidosis (ph mayor a 7,3 y bicarbonato mayor a 15) fue muy disperso independiente de la severidad, por ejemplo se constataron casos con acidosis severa que se compensaban antes otros con acidosis moderada.
No encontramos relación entre severidad de hiperglicemia y severidad de acidosis, independientemente de que se tratase de un debut o no. Observamos baja correlación entre la glicemia y la severidad de la acidosis sea evaluada según los valores de ph y/o bicarbonato en forma independiente (PEARSON 0,2), evidenciándose en la figura 1, que a igual hiperglicemia algunos pacientes tenían acidosis leve, moderada o severa.
Así también, constatamos que, independiente de la combinación de las categorías de severidad (por ejemplo: glicemia 600 con acidosis moderada o glicemia de 400 con acidosis severa) todos los pacientes compensaban primero la hiperglicemia antes que la acidosis metabólica, por lo que es fundamental el aporte de dextrosa para evitar la hipoglicemia; y en estos casos la suspensión de la infusión continua de insulina se realizó una vez compensada la acidosis.
Todos los pacientes presentaron al ingreso leucocitosis con neutrofilia, independiente de la causa, incluso en aquellos en los que la causa de descompensación no era infección; con recuperación una vez compensada la cetoacidosis, situación esperada como respuesta adrenal de autorregulación.
Según el protocolo del comité de endocrinología de la Sociedad Paraguaya de Pediatría, excepcionalmente podría ser necesario el uso de de bicarbonato en pacientes en acidosis severa con pH 6,9 asociada a shock en determinados pacientes en quienes se considere que dicha acidosis puede ser la responsable de una repuesta inadecuada a las catecolaminas; siendo esta una indicación opcional, no absoluta (5). A pesar de que más de un tercio de la población estudiada tenía acidosis severa al ingreso, solo un paciente recibió corrección con bicarbonato (cumpliendo los criterios) y el resto compensó la acidosis sin complicaciones con la reposición adecuada de líquidos, electrolitos, glucosa e insulina.
La ansiedad por no causar edema cerebral ha llevado la mayor parte de los cambios en la gestión de la CAD. Prevención y reconocimiento de los signos de alerta temprana, son cruciales, así como el tratamiento de los pacientes guiado por protocolos consensuados, en forma minuciosa pero cautelosa, para así revertir la CAD sin complicaciones.
REFERENCIAS
1. Rubio-Cabezas O, Argente-Oliver J. Diabetes mellitus tipo 1 y otras formas de diabetes por deficiencia de insulina. En: Cruz Hernández M. Nuevo tratado de pediatría. 11 ed. Barcelona: Océano, 2014. p.1006-20. [ Links ]
2. Kliegman RM, Staton BF, Schor NF, Geme JW, Behrman RE. Nelson: tratado de Pediatría. 19 ed. Barcelona: Elsevier, 2013. [ Links ]
3. American Diabetes Association. Standards of medical care in diabetes 2015: summary of revisions. Diabetes Care [revista en Internet]. 2015; [acceso el 16 de octubre de 2015] 38(Suppl. 1):S4. Disponible en: http://redgedaps.blogspot.com/2014/12/los-standards-of-medical-care-in.html [ Links ]
4. Asenjo S, Muzzo S, Pérez MV, Ugarte F, Willshaw ME. Consenso en el diagnóstico y tratamiento de la diabetes tipo 1 del niño y del adolescente. Rev Chil Pediatr [revista en internet]. 2007; [acceso el 20 de agosto de 2014] 78(5):534-54. Disponible en: http://www.scielo.cl/scielo.php?script=sci_arttext&pid=S0370-41062007000500012 [ Links ]
5. Blanco CF, Anzoátegui R, de Souza Espínola C, Rolón MA. Consenso de diagnóstico y tratamiento de la cetoacidosis diabética en niños y adolescentes: comité de endocrinología, Sociedad Paraguaya de Pediatría. Pediatr (Asunción) [revista en internet]. 2011; ago [acceso el 4 de setiembre de 2014] 38(2):130-37. Disponible en: http://scielo.iics.una.py/scielo.php?script=sci_arttext&pid=S1683-98032011000200010&lng=es&nrm=iso [ Links ]
6. Rodríguez Hierro F. Diabetes mellitus (I). En: Argente J, Carrascosa A, Gracia R, Rodríguez HierroF, (editores). Tratado de endocrinología pediátrica y de la adolescencia. Madrid: Edimsa; 1995. p. 943-64. [ Links ]
7. Rodríguez F, Torres M. Diabetes: pauta de actuación en el Servicio de Urgencias ante un posible debut diabético. En: Pou-Fernández J, (editor). Urgencias en pediatría: protocolos diagnóstico-terapéuticos. Madrid: Ergon; 1999. p. 349-58. [ Links ]
8. Garrido R, Torres M. Urgencias endocrinas: diabetes. Em: Protocolos diagnóstico-terapéuticos de Urgencias Pediátricas SEUP-AEP. Asociación Española de Pediatría [revista en internet]. 2008; [acceso el 25 de agosto de 2014 ] 8:75-82. Disponible en : https://www.aeped.es/sites/default/files/documentos/diabetes.pdf [ Links ]
9. Glaser N, Barnet P, McCaslin I, Nelson D, Trainor J, Louie J, Kaufman F, Quayle K, Roback M, Malley R, Kuppermann N. Risk factors for cerebral edema in children with diabetic ketoacidosis. N Engl J Med [revista en Internet]. 2001 jan 25; [accesado el 28 de octubre de 2014] 344: 264-269. Disponible en: http://www.nejm.org/doi/full/10.1056/NEJM200101253440404 [ Links ]
10. Edge JA. Cerebral edema during treatment of diabetic ketoacidosis: are we any nearer finding a cause?. Diabetes Metav Res Rev. 2000;16(5):316-24. [ Links ]
11. Edge JA, Hawkins MM, Winter DL, Dunger DB. The risk and outcome of cerebral oedema developing during diabetic ketoacidosis. Arch Dis Child [revista en Internet]. 2001; Jul [acceso el 20 de octubre de 2014 ]; 85(1):16-22. Disponible en: http://www.ncbi.nlm.nih.gov/pmc/articles/PMC1718828/pdf/v085p00016.pdf [ Links ]














