Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares em
SciELO
Similares em
SciELO
Compartilhar
Pediatría (Asunción)
versão On-line ISSN 1683-9803
Pediatr. (Asunción) v.41 n.1 Asunción abr. 2014
CASO CLÍNICO
Pustulosis exantemática aguda generalizada. Presentación de dos casos pediátricos
Acute Generalized Exanthematous Pustulosis: a Report of Two Cases
Romina Acosta, Nidia Aquino, Victoria Rivelli, Graciela Gorostiaga, Luis Celías, Gloria Mendoza, Arnaldo Aldama(1).
1. Servicio de Dermatología, Hospital Nacional de Itauguá. Paraguay.
Correspondencia: Prof. Dr. Arnaldo Aldama. Dirección: Mayor Fleitas 447. Asunción, Paraguay. E-mail: arnaldo_aldama@hotmail.com
Recibido: 30/12/2013; Aceptado: 20/01/2014.
RESUMEN
La pustulosis exantemática aguda generalizada es una erupción cutánea de inicio agudo caracterizada por la aparición de pústulas amicrobianas no foliculares sobre una base eritemato-edematosa. Puede acompañarse de fiebre y síntomas sistémicos y suele resolverse en forma espontánea en aproximadamente 15 a 20 días. Afecta generalmente a adultos, pocos casos pediátricos han sido reportados. Con mayor frecuencia se asocia a fármacos como los betalactámicos, macrólidos, paracetamol, entre otros. Causas menos frecuentes incluyen infecciones virales producidas por enterovirus, citomegalovirus, parvovirus B19, micoplasma, la exposición a mercurio y la ingestión de alérgenos alimentarios. Se presenta el caso de dos pacientes pediátricos con pustulosis exantemática aguda generalizada.
Palabras clave: Pustulosis aguda generalizada, farmacodermia, pústulas amicrobianas.
ABSTRACT
Acute generalized exanthematous pustulosis is a rapidly appearing rash characterized by sterile red and swollen skin dotted with non-follicular pustules. It can be accompanied by fever and systemic symptoms, and usually resolves spontaneously within 15-20 days. It generally affects adults, and few pediatric cases have been reported. It is most often associated with medicinal products such as beta-lactamases, macrolides, and paracetamol, among others. Less common causes include viral infections produced by enteroviruses, cytomegaloviruses, parovirus B19, mycoplasma, exposure to mercury, or ingestion of food allergens. We present the case of two children with acute generalized exanthematous pustulosis.
Keywords: Generalized exanthematous pustulosis, drug-induced skin reactions, sterile pustules, allergic contact dermatitis.
INTRODUCCIÓN
Durante años la mayoría de las erupciones pustulosas asépticas generalizadas se han considerado manifestaciones de la psoriasis (tipo Von Zumbusch). En 1980 Beylot et al. introdujeron el término pustulosis exantemática aguda generalizada (PEAG) para describir una entidad poco frecuente, de inicio súbito y curso benigno, caracterizada por la aparición de múltiples pústulas estériles, milimétricas, no foliculares, sobre un fondo eritematoso que se localiza fundamentalmente en tronco y grandes pliegues. A menudo se acompaña de fiebre (mayor a 38°), con leucocitosis (1,2). La patogenia es desconocida, se cree que puede tratarse de una reacción de hipersensibilidad a fármacos o agentes infecciosos. Los fármacos implicados con más frecuencia son los antibióticos, especialmente betalactámicos, macrólidos y el paracetamol (1-4). Entre los agentes infecciosos destacan los virus, especialmente los enterovirus, adenovirus, virus de Epstein Barr, citomegalovirus, hepatitis B y Mycoplasma pneumoniae (1-5).
El diagnóstico es fundamentalmente clínico y los hallazgos histopatológicos lo apoyan y permiten descartar otros procesos clínicamente similares que requerirían un manejo terapéutico distinto. El estudio histopatológico muestra pústulas subcórneas formadas por neutrófilos y, en ocasiones, eosinófilos. La epidermis subyacente a la pústula puede presentar espongiosis y queratinocitos necróticos. También puede haber edema de la dermis papilar y fenómenos de vasculitis linfocítica (3-5).
En la analítica es muy frecuente la leucocitosis con neutrofilia, y en ocasiones, eosinofilia. Puede haber cierto grado de insuficiencia renal, hipocalcemia e hipoalbuminemia (6).
El diagnóstico diferencial clínico debe plantearse fundamentalmente con otras pustulosis amicrobianas, entre las que destacan la psoriasis y el síndrome de hipersensibilidad a fármacos (7).
El tratamiento consiste en la supresión del agente causal y el control de los síntomas con antihistamínicos y antipiréticos. El uso de corticoides sistémicos es controvertido. Se resuelve en forma espontánea luego de 1 a 2 semanas, con descamación y cese de la fiebre (1-8).
CASOS CLÍNICOS
Caso 1: Escolar, sexo femenino, 10 años de edad, procedente de Itauguá, sin antecedentes patológicos personales de valor. Tres días antes de la consulta presenta lesiones pustulosas en brazos que luego de 2 días se generalizan, dolorosas, con sensación de quemazón; se acompaña de fiebre. Refiere ingesta de paracetamol por cefalea una semana antes.
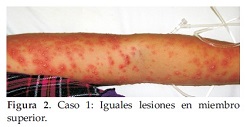
Al examen físico presenta pústulas de 3 a 4 mm de diámetro no foliculares sobre base eritematosa, de distribución difusa afectando tronco, genitales y miembros tanto superiores como inferiores incluyendo palmas y plantas (Figuras 1 y 2). En rostro inyección conjuntival, mucosa labial con costras (Figura 3). Respeta cuero cabelludo.
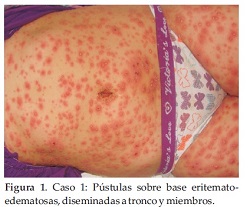

Laboratorio: Hemograma con leucocitosis y neutrofilia. PCR positiva. Perfil renal y hepático en rango. Citodiagnóstico de Tzanck negativo. Frotis y cultivo de la pústula negativo para gérmenes comunes y BAAR. Colagenograma en rango normal. Serología para CMV, VHS, Rubeola, Toxoplasmosis, VDRL negativos.
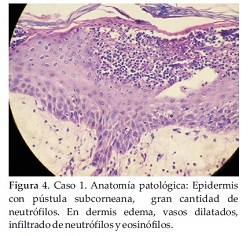
Biopsia cutánea: Epidermis con numerosas pústulas subcorneanas, gran cantidad de neutrófilos. En dermis edema, vasos dilatados, infiltrado de neutrófilos, eosinófilos (Figura 4). Diagnóstico: Pustulosis exantemática aguda generalizada.
Evolución: Presentó picos febriles hasta el 5to día de enfermedad. A los 20 días desaparición de las pústulas con descamación en colgajos en zonas acrales, dejando hiperpigmentación residual.
Caso 2: Escolar, sexo masculino, 10 años de edad, procedente de Caraguatay, sin patologías de base. Inicia cuadro de 4 días de lesiones eritematosas, pruriginosas, en piernas que luego se generalizan afectando tronco y miembros superiores. Se acompaña de fiebre graduada hasta 40°C, buen estado general, hemodinamia estable. La madre refiere ingesta de ibuprofeno cinco días antes por dolor torácico. Se interna en sala de Urgencias de Pediatría donde lo medican con amoxicilina-sulbactam por diagnóstico inicial de escarlatina.
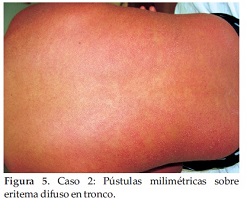
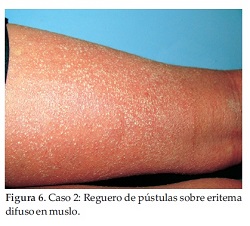
Al examen físico se constatan múltiples pústulas no foliculares de 2 a 3 mm de diámetro sobre piel eritemato-edematosa, de distribución difusa (Figuras 5 y 6) respetando rostro, cuero cabelludo, palmas y plantas. Faringe y amígdalas congestivas. Lengua en fresa roja. Inyección conjuntival.
Se plantea el diagnóstico de enfermedad de Kawasaki en sala, le inician tratamiento con aspirina y dosis única de inmunoglobulina endovenosa a 2 gr/kp. Se solicita ecocardiografía que informa insuficiencia valvular mitral leve.
Laboratorio: Hemograma con ligera neutrofilia. PCR positiva. Enzimas hepáticas aumentadas. Monotest negativo.
La biopsia cutánea informa pústulas epidérmicas preferentemente subcórneas con neutrófilos en su interior. Infiltrado neutrofílico en dermis. Diagnóstico: Pustulosis exantemática aguda generalizada.
Evolución: El paciente presenta desaparición progresiva de las pústulas y el eritema con descamación e hiperpigmentación residual y al 11° día de enfermedad se produce el cese de la fiebre.
DISCUSIÓN
En 1980, en Francia, Beylot y cols. introdujeron el término de PEAG y en 1991 Rojeau y cols. hacen un análisis de 63 casos recogidos en nueve departamentos franceses de dermatología (3).
La enfermedad se caracteriza por el inicio agudo con fiebre alta y aparición casi simultánea de un exantema. Las lesiones cutáneas se inician con frecuencia en cara o áreas intertriginosas y se diseminan a las pocas horas. Aparecen pústulas no foliculares pequeñas, menores de 5 mm de diámetro sobre una base eritematosa y edematosa. Las pústulas pueden confluir y producir una zona de despegamiento (4-6). Estas características clínicas observamos en nuestros pacientes, siendo en el segundo caso el período febril más prolongado.
A menudo descrito en asociación con las drogas (90% de los casos), infecciones virales agudas por entero-virus, virus coxsackie A9 y B4, virus ECHO 11 y 30, citomegalovirus, virus de Epstein-Barr, virus de la hepatitis B, parvovirus B19, E. coli, Chlamydia pneumoniae, Mycoplasma pneumoniae, Echinococcus granulosus, picaduras de araña, metales pesados (mercurio), suplementos dietéticos, quimioterapia, radiación y PUVA (3-8). Un estudio descriptivo sobre 20 casos pediátricos de PEAG reportado en la literatura atribuyó 18 de los casos a fármacos, incluyendo la penicilina y sus derivados, sulfonamidas, paracetamol, vacunas y antigripales (9). En el primer caso había el antecedente de ingesta de paracetamol y en el otro paciente, se podría considerar al ibuprofeno como posible desencadenante.
Aunque un mecanismo fisiopatológico preciso aún no ha sido identificado para la PEAG, se han propuesto varias teorías. Britschini et al. sugieren la participación de las células T, lo que se evidencia en las pruebas epicutáneas positivas y las pruebas de transformación de linfocitos. El fármaco unido a las células provoca una reacción inmune CD4 y CD8 específica a los fármacos con la consecuente producción de interleucina 8 y 5. Además de su efecto citotóxico sobre las células basales estas citoquinas también provocan la agregación de neutrófilos y eosinófilos. Moreau et al. proponen que PEAG es una reacción de hipersensibilidad de tipo retardado. Otro mecanismo posible es la producción de los complejos antígeno-anticuerpo inducidos por una infección o de drogas que activan el sistema del complemento, que a su vez conduce a la quimiotaxis de neutrófilos (10,11).
El estudio histopatológico muestra pústulas subcórneas formadas por neutrófilos y, en ocasiones, eosinófilos. La epidermis subyacente a la pústula puede presentar espongiosis y queratinocitos necróticos. También puede haber edema de la dermis papilar y fenómenos de vasculitis (12,13). La histopatología mostró en ambos pacientes la presencia de pústulas subcórneas con neutrófilos.
El diagnóstico de PEAG es fundamentalmente clínico y se basa en la combinación de los datos aportados por la anamnesis, la morfología de las lesiones y la evolución del paciente. Los hallazgos histopatológicos apoyan el diagnóstico y permiten descartar otros procesos clínicamente similares que requerirían un manejo terapéutico distinto (10-13).
Los criterios diagnósticos inicialmente propuestos por Rojeau et al fueron recientemente revisados por el grupo de estudio de la EuroSCAR (Severe Cutaneous Adverse Drug Reactions), esta escala se basó en datos clínicos, histológicos y el curso de la enfermedad para el diagnóstico de la PEAG: 1) La presencia de numerosas y pequeñas pústulas no foliculares sobre piel eritemato-edematosa. 2) Fiebre mayor a 38°C. 3) Hallazgos patológicos como pústulas subcórneas e intraepidérmicas con espongiosis. 4) Recuento de blancos por encima de 7000/mm3 y 5) Curso agudo con resolución espontánea de las pústulas en aproximadamente 15 días. En los casos sin un diagnóstico concluyente puede recurrirse, para confirmar la sospecha, a pruebas epicutáneas o tests in vitro de proliferación linfocítica T (7,8,10,11,13). Ambos casos descriptos cumplían los criterios enunciados para el diagnóstico.
Los diagnósticos diferenciales deben plantearse principalmente con la psoriasis pustulosa tipo Von Zumbusch y el síndrome de hipersensibilidad a fármacos con eosinofilia (DRESS); así como con la necrólisis epidérmica tóxica, pústulas en el contexto de una vasculitis, pénfigo IgA, síndrome de Sneddon-Wilkinson, Sweet pustuloso, pénfigo herpetiforme, pustulosis amicrobiana de los pliegues. La enfermedad de Kawasaki, diagnóstico planteado en el segundo caso es una arteritis necrotizante que predomina en lactantes o niños de poca edad y presenta un exantema no pustuloso con anatomía patológica de piel inespecífica con infiltrado mononuclear (3,14,15).
El tratamiento consiste en retirar el agente causal y controlar los síntomas, con antihistamínicos y/o antipiréticos, siempre que no se consideren estén relacionados con la aparición de la erupción. Los antibióticos no son necesarios a menos que exista sobreinfección de las lesiones. El uso de corticoides sistémicos no es necesario por la evolución benigna y autolimitada del cuadro (mortalidad menor al 5%), aunque algunos autores lo consideran eficaz para controlar los síntomas y acortar la duración del proceso en casos de afectación cutánea extensa. También se han descrito la utilidad de la ciclosporina y el etanercept en casos resistentes a la corticoterapia (4-15). Si bien el segundo caso fue tratado con inmunoglobulina endovenosa ante la sospecha de enfermedad de Kawasaki, la evolución clínica del paciente fue favorable, atribuible al hecho de que las farmacodermias por su patogenia inmunológica responden a este agente farmacológico.
El reporte de estos casos en niños, nos permite reflexionar sobre el hecho de que no todos los cuadros febriles tienen origen infeccioso; además que la mayoría de los fármacos utilizados en la práctica diaria pueden tener potenciales efectos adversos, si bien con poca frecuencia en este rango etario, se debe plantear esta posibilidad.
REFERENCIAS
1. Shear N, Knowles S, Shapiro L. Reacciones cutáneas a los fármacos. En: Freedberg I, Eisen A, Wolff K, Austen K, Goldsmith L, Katz S. Fitzpatrick Dermatología en medicina general. 7ª ed. Buenos Aires: Panamericana; 2009. p.355-62. [ Links ]
2. Castro C. Farmacodermias: reacciones cutáneas medicamentosas. En: Larralde M, Abad E, Luna P. Dermatología pediátrica. 2ª ed. Buenos Aires: Journal; 2010. p. 458-62. [ Links ]
3. Gibert Agulló A, Vicente Villa MA, González Enseñat MA. Pustulosis exantemática aguda generalizada: presentación de dos casos. An Esp Pediatr. 1997;46:285-87. [ Links ]
4. Umayahara T, Shimauchi T, Toshiharu F, Taisuke I, Satoshi H, Tokura Y. Paediatric Acute generalized exanthematous pustulosis induced by paracetamol with high serum levels of Interleukin-8 and -22: a case report. Acta Dermato venereológica. 2013(3);362-63. [ Links ]
5. González Otero F. Acute generalized exanthematous pustulosis in a child. Pediatric Dermatology. 2007;24(1):93-95. [ Links ]
6. Esquius M, Ribera M, Bielsa I, Ferrándiz C. Pustulosis aguda generalizada. Actas Dermosifiliogr. 2001;92:25-29. [ Links ]
7. Parera Amer ME, Ferrán Farrés M, Pujol Vallverdú RM. Pustulosis exantemática aguda generalizada: revisión de 9 casos. Barcelona: IMAS. [ Links ] Disponible en: http://www.postermedic.com/parcdesalutmar/npimas073368/pdfbaja/npimas073368.pdf
8. Solla Babío E, Suárez Amor OM, Pérez Valcárcel J. Pustulosis exantemática generalizada aguda inducida por amoxicilina-clavulánico. Galicia Clin. 2010;71(4):185-86. [ Links ]
9. Zhang JL, Chen X, Xie HF. Clinical analysis of childhood acute generalized exanthematous pustulosis. Zhongguo Dang Dai Er Ke Za Zhi. 2008;10(4):497-99. [ Links ]
10. Speeckaert M, Speeckaert R, Lambert J, Brochez L. Acute generalized exanthematous pustulosis: an overview of the clinical, immunological and diagnostic concepts. Eur J Dermatol. 2010;20(4):425-33. [ Links ]
11. Sidoroff A, Halevy S, Bouwes Bavinck J, Vaillant L, Rojeau JC. Acute generalized exanthematous pustulosis (AGEP) A clinical reaction pattern. J Cutan Pathol. 2001;28:113-19. [ Links ]
12. Di Martino B, Riveros R, Medina R, Knopfelmacher O, Rodríguez M, Bolla L. Pustulosis exantemática aguda generalizada (PEAG): presentación de tres casos. Gac Dermatol. 2012;7(1):19-23. [ Links ]
13. Messeguer F, Agustí-Mejías A, Requena C, Pérez-Ferriols A. Claves diagnósticas de la pustulosis exantemática aguda generalizada. Piel. 2011;26(1):7-11. [ Links ]
14. Serrano G, Quijano E, Moreno M, Pereda O, Cortez F. Pustulosis exantemática generalizada aguda de evolución tórpida asociada a terbinafina. Folia Dermatol Peru. 2009;20(2):77-82. [ Links ]
15. Texeira M, Silva E, Selores M. Acute generalized exanthematous pustulosis induced by nimesulide. Dermatol Online J. 2006;12(6):20. [ Links ]