Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO
Related links
-
 Similars in
SciELO
Similars in
SciELO
Share
Pediatría (Asunción)
On-line version ISSN 1683-9803
Pediatr. (Asunción) vol.40 no.3 Asunción Dec. 2013
ARTÍCULO ESPECIAL
Puesta en marcha del Primer Banco de Leche Humana en el Hospital Materno-Infantil San Pablo, Asunción, Paraguay
Launch of the First Human Milk Bank at the San Pablo Mother and Child Hospital in Asunción, Paraguay
Marta Herrera, Emilia Berganza, Soledad Giménez, Dominga Cardozo, Victoria Jiménez(1)
1. Servicio de Neonatología, Hospital Materno Infantil San Pablo, Ministerio de Salud Pública y Bienestar Social. Asunción, Paraguay.
Correspondencia: Dra. Marta Herrera. E-mail: mar.maherrera@hotmail.com
Recibido: 04/09/2013; Aceptado: 25/10/2013.
RESUMEN
La leche materna es el alimento ideal para todo recién nacido, contiene todos los nutrientes necesarios para su crecimiento y otros elementos como los factores de protección que ninguna otra leche podría proporcionar, lo que refuerza su relevancia en el niño prematuro y enfermo. Se ha demostrado fehacientemente que la alimentación con leche materna disminuye las complicaciones de los niños de muy bajo peso y prematuros. Sin embargo, no siempre la madre produce suficiente cantidad de leche para su niño y es por esa necesidad que nacieron los Bancos de Leche, considerados una estrategia importante para disminuir las tasas de morbi-mortalidad infantil, sobre todo en su componente neonatal. El 22 de abril del 2010 se habilitó el Primer Banco de Leche Humana en Paraguay, en el Hospital Materno-Infantil San Pablo (BLH-HSP), dicho hospital cuenta con un servicio de terapia intensiva neonatal de gran complejidad, dentro del área capital, dependiente del MSP y BS. Este Banco fue creado gracias a la cooperación brasilera a través de la Red Iberoamericana de Bancos de Leche Humana, sigue por lo tanto el modelo brasileño, con indiscutibles parámetros de calidad y seguridad de la leche allí depositada. Al no existir en el país legislación que regule la donación de leche, se siguen las normas técnicas brasileras que se rigen con sistemas de seguridad y de trazabilidad muy estrictos. En este artículo se detallan los distintos procedimientos que se llevan a cabo en el BLH-HSP, la experiencia de estos primeros años, y el delineamiento de los proyectos futuros de proveer regularmente de leche de Banco a otros servicios de Neonatología, tanto públicos como privados con la creación a mediano y largo plazo, de Puestos de Colecta de Leche Humana en todos los hospitales materno-infantiles del país.
Palabras clave: Banco de leche humana, leche materna, recién nacido.
ABSTRACT
Mother's milk is the ideal source of nutrition for the newborn; it contains all the nutrients necessary for the child's growth and other elements such as protection factors that no other type of milk can provide, making it even more important for the premature or ill child. It has been clearly demonstrated that consumption of mother's milk reduces complications in very-low birthweight and premature infants. However, individual mothers do not always produce sufficient milk for their child, and it is to meet the resulting need that milk banks came into existence. They are considered to be important in reducing rates of morbidity and mortality in infants, especially newborns. On April 22, 2010, the first human milk bank in Paraguay was opened in the Asunción Metropolitan area at the San Pablo Mother and Child Hospital, which possesses a high-complexity neonatal intensive care unit, and is a facility of the Ministry of Public Health and Social Welfare. The milk bank was created with assistance from Brazil through the Ibero-American Network of Human Milk Banks, and therefore follows the Brazilian model, with unquestionable quality and safety standards for the milk deposited. As no legislation yet exists in Paraguay regulating milk donation, the technical standards used in Brazil, which include strict safety and tracking standards, have been adopted. In this article we detail the various procedures used at the San Pablo Hospital milk bank, summarize the experience of the first few years of operation, and outline future projects to routinely provide milk from the bank to other public and private neonatology services through the creation over the medium and long term of human-milk collection points at all mother and child hospitals in the country.
Keywords: Milk banks, human milk, newborn.
INTRODUCCIÓN
La lactancia natural es una forma no comparable con ningún otro método, de proporcionar un alimento ideal para el crecimiento y desarrollo sano de los lactantes (1). Como recomendación de salud pública a nivel mundial, durante los primeros 6 meses de vida, los recién nacidos deberían ser alimentados exclusivamente con leche materna para lograr un crecimiento, un desarrollo y una salud óptimos (1).
Solo en circunstancias excepcionales puede considerarse inadecuada para un lactante la leche de su madre. En esas escasas situaciones en que los lactantes no pueden, o no deben ser amamantados, la elección de la mejor alternativa lo constituye la leche materna extraída de la propia madre del lactante, leche materna de una nodriza sana o de un banco de leche humana, o un sucedáneo de la leche materna (1). La leche humana es particularmente importante para los recién nacidos prematuros o de término de muy bajo peso al nacer, ya que los mismos presentan más riesgos de infecciones, de padecer mala salud a largo plazo o de morir (1).
Es importante señalar que los 8 Objetivos de Desarrollo del Milenio que los Estados miembros de las Naciones Unidas convinieron en tratar de alcanzar para el 2015, compromete a los dirigentes mundiales a luchar contra la pobreza, el hambre, la enfermedad, el analfabetismo, la degradación del medio ambiente y la discriminación contra la mujer. El ODM tiene como meta reducir en dos terceras partes, entre 1990 y 2015, la mortalidad de niños menores de 5 años; casi el 75% de las defunciones se deben a sólo 6 trastornos que son los problemas neonatales, neumonía, diarrea, paludismo, sarampión y VIH/SIDA (2).
La RED-BLH trabajó desde sus inicios de acuerdo con los objetivos pactados, particularmente para la reducción de la mortalidad infantil y la mejora de la atención sanitaria de las gestantes. El trabajo desarrollado por la RED-BLH fue reconocido por la OMS y distinguido con el premio Sasakawa de Salud del año 2001, como el mejor proyecto de salud pública, destacando el innegable impacto positivo de sus acciones en el campo de la Salud infantil en Brasil (3).
Primer Banco de Leche en Paraguay
El primer Banco de Leche Humana fue implementado en el Hospital Materno-Infantil San Pablo, ubicado en la capital del país, Asunción y habilitado el 22 de abril del 2010, contando este con un servicio de terapia neonatal de referencia dependiente del Ministerio de Salud Pública y Bienestar Social (MSP y BS). El Servicio de Neonatología del Hospital Materno Infantil San Pablo (HSP) cuenta con 14 unidades de terapia intensiva, 10 unidades de terapia intermedia, 6 de cuidados mínimos, una sala de Mamá Canguro con 4 camas y un albergue para madres con 16 camas.
Visión
El Banco de Leche Humana del Hospital San Pablo será un Centro de Referencia Nacional de la Red de Bancos del Paraguay que monitoreará los otros Bancos de Leche que serán habilitados en el país, formará recursos humanos en el área de la lactancia materna, además de convertirse en un Centro de Investigación de Leche Humana.
Misión
Contribuir a disminuir la morbi-mortalidad infantil, sobre todo en su componente neonatal proporcionando a los prematuros internados en las terapias neonatales de leche materna pasteurizada de calidad certificada para su alimentación inicial, mediante la aplicación de guías estándares de procesos, ya que está comprobado que no hay mejor alimento para el recién nacido prematuro que la leche materna, ya sea de su propia madre o de la leche del Banco.
Objetivos del Banco de Leche Humana
- Contribuir a disminuir la morbi-mortalidad infantil con la administración de leche pasteurizada a los niños prematuros que lo requieran.
- Promover, proteger y apoyar la lactancia materna.
- Promover la captación de donantes.
- Promover estudios de investigación en esta área.
- Capacitar profesionales de diferentes especialidades en lactancia materna, con conocimiento de los objetivos del Banco de Leche Humana.
- Formar Puestos de Colecta de Leche Humana con el objeto de aumentar el volumen de leche donada y producir mayor cantidad de leche pasteurizada.
- Abastecer al mayor número de prematuros que requieran de leche de Banco.
- Ampliar la instalación edilicia del Banco de Leche Humana del HSP.
Definición de Banco de Leche Humana (BLH)
El BLH es un servicio especializado vinculado a un hospital materno-infantil que tiene como objetivo promover, proteger y apoyar la lactancia materna a través de actividades educativas y atención a las madres que acuden por problemas de lactancia. Además de realizar actividades de captación de donantes, recolección, selección, clasificación, procesamiento, conservación y distribución a los receptores de la leche donada (4). La leche es donada voluntariamente y distribuida en forma gratuita.
Selección de donantes en el Banco de Leche Humana –HSP
La donación de leche es voluntaria, se puede iniciar en cualquier momento de la lactancia y dura hasta que la madre dé el pecho a su bebé.
Toda madre donante debe tener una ficha médica, donde consten los datos personales, estado de salud, hábitos de vida, datos del último embarazo, con registro de determinaciones de serologías para VIH, VDRL, VHB, Hb, entre otros (4,5).
Se le informa sobre las normas de extracción y conservación de la leche, se le instruye sobre la importancia del adecuado control de la cadena de frío, pues de eso dependerá que la leche donada pueda ser utilizada para la pasteurización.
Se le proporciona frascos de vidrio estériles, frascos de plástico para cargarlos, con rótulos para etiquetarlos.
Otro tipo de donantes son las madres cuyos bebés han nacido en el hospital y se hallan internados en la sala de terapia, a ellas se las denomina donantes temporarias pues son donantes mientras dure la estadía de su bebé en el mismo. Proveen del calostro preferentemente y sólo algunas se convierten en donantes domiciliarias (Tabla 1 y 2).


Recolección de leche donada
La leche recolectada por donantes domiciliarias es retirada de las casas por funcionarios del BLH. Inicialmente lo hacíamos con nuestros propios vehículos y el hospital nos proveía de cupos de combustibles, pero actualmente la recolección se realiza con un móvil del hospital una o dos veces a la semana. Se mantiene con las donantes una comunicación telefónica en forma semanal para obtener información sobre la disponibilidad de la leche y el suministro de los frascos.
Las donantes domiciliarias se extraen y conservan la leche en sus congeladoras para que sean retiradas antes de los 15 días. Si las madres no disponen sus resultados de laboratorio al día o ha pasado el tiempo de seguridad, se procede a la extracción de sangre en sus domicilios y se procesa en el laboratorio del hospital.
Para el transporte se utilizan conservadoras con hielo seco dependiendo de la cantidad de leche a ser retirada. Cada conservadora tiene un termómetro con extensor para verificar la T° antes de salir, durante y al llegar al Banco nuevamente, de manera a asegurar la cadena de frío. El transporte de la leche en la conservadora no puede tener una duración mayor a 6 horas (5).
Las actividades de recolección de las leches donadas se detallan en la tabla 3 y 4.

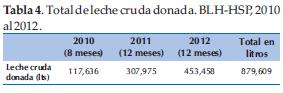
Preselección de la leche donada
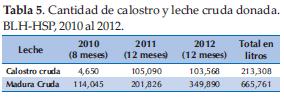
Cuando se recibe la leche se comprueba que los recipientes sean los adecuados (frascos de vidrio con tapas de plástico) que estén rotulados correctamente y conservados, además se verifica que la leche esté bien congelada. Una vez registrados en una planilla se los guarda en congeladora a -20 ° C, en diferentes dispensarios según sea calostro o leche madura (Tabla 5). Por último son clasificados en aptos o no aptos según tengan todos sus resultados en regla o no (4,5).
Procesamiento. Pasteurización
La leche a ser procesada se descongela a baño María a 40 °C hasta que quede con un bloque central de hielo. La pasteurización del calostro y de leche madura se hace por separado. No se pasteuriza leche de transición (5).
A continuación presentamos las actividades que forman parte de la rutina en todos los Bancos de Leche.
Evaluación macroscópica
- Color: son considerados productos aceptables aquellas leches que presenten coloración que varíe del blanquecino al amarillo más intenso, pudiendo pasar por el verdoso y azulado.
- Determinación de Off-flavor: Método sensorial: valor que mezcla la percepción concomitante de olor y sabor. Independientemente de la intensidad, si fueren reconocidos los olores abajo relacionados, la leche humana ordeñada será considerada impropia para el consumo debido a la presencia de off-flavor: jabón de coco, pez, medicamentos, cloro, plástico, goma.
- Verificación de suciedades: pelos, cabellos, restos de alimentos, fragmentos de uña, insectos, pedazos de papel, vidrio, etc. Son considerados productos aceptables, las leches que no presenten suciedades durante el control de calidad.
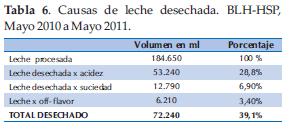
- Verificación del embalaje: la primera verificación del embalaje se hace en el momento de la recepción, por el BLH, de la leche humana ordeñada y durante el procedimiento de re-envasado para pasteurización. Embalajes que contengan algún daño en su superficie, cerrados en forma inadecuada, o rotulado incorrecto serán descartados (Tabla 6).
Evaluación físico-química
- Determinación de la Acidez Titulable. Método Dornic: La leche humana recién ordeñada, se presenta prácticamente libre de ácido láctico, y su acidez total oscila entre 1,0 y 4,0 oD. A medida que su microbiota encuentra condiciones favorables para el crecimiento, ocurre la producción de ácido láctico y la consecuente elevación de la acidez. Acidez mayor a 8 descalifica el producto para consumo (4,5). La acidez promedio de la leche a ser pasteurizada del BLH-HSP de Mayo 2010 a Mayo 2011 es 4,4; la máxima acidez 6,30 y la mínima 1. La cantidad de leche desechada se detalla en la (Tabla 7).
- Determinación del crematocrito: Técnica para la determinación del tenor de grasa, que permite el cálculo del tenor de grasa y del contenido energético de la leche humana ordeñada.
Pasteurización propiamente dicha
En nuestro BLH-HSP la leche es re-envasada para pasteurización en frascos de:
- Calostro: 50, 100, 150 y 300cc
- Madura: 150,300 y 500 cc
La pasteurización es un proceso térmico aplicable a la leche humana que adopta como referencia la inactividad térmica del microorganismo más termorresistente, la Coxiella burnetti. La pasteurización, conducida a 62,5°C por 30 minutos, no busca la esterilización de la leche humana ordeñada, pero si una letalidad que garantice la inactividad de 100% de los microorganismos patógenos pasibles de estar presentes ya sea por contaminación primaria o secundaria, más allá del 99,99% de la microbiota saprófita o normal. El enfriamiento posterior debe ser lo más rápido posible para evitar la pérdida de propiedades (4-6).
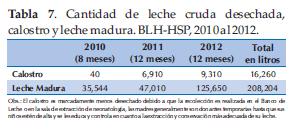
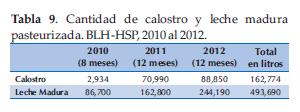
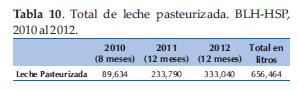
Las pasteurizaciones en el BLH-HSP se mantienen un promedio de 2 pasteurizaciones por semana, todo depende de la cantidad de leche para procesar y también de si se cuenta o no con frascos estériles para el mismo. Para la esterilización de los materiales dependemos del hospital que a su vez dispone de dicho servicio en forma tercerizada (Tabla 8, 9 y 10).

Control de calidad microbiológico
El mismo está estandarizado por la Red de Bancos de Leche Humana en Brasil. A partir del procedimiento clásico para detección de coliformes totales, fue desarrollada una metodología alternativa que consiste en el inóculo de 4 alícuotas de 1 ml cada una, extrayendo con pipeta de forma independiente, en tubos con 10 cc de Caldo Verde Brillante (BGBL) a 5% p/v, con tubos de Durham en su interior. Tras la inoculación e incubación a 36°C, la presencia de gas en el interior del tubo caracteriza resultado positivo. El tubo positivo debe ser repicado, para tubos conteniendo BGBL. Tras la incubación de estos tubos por igual periodo, la presencia de gas confirma la existencia de microorganismos del grupo coliforme, tomando el producto impropio para consumo. La primera lectura se realiza a las 24 hs y la última a las 48 hs (6). La metodología alternativa y la clásica no difieren entre sí, cuando comparadas por el test de Xi cuadrado, al nivel de 5% de probabilidad (6). La cantidad de frascos desechada por cultivos positivos se observa en la tabla 11.

Receptores del Banco de Leche Humana del Hospital San Pablo
Son receptores de la leche del Banco los niños prematuros con menos de 1800 grs, con infecciones sobre agregadas, con cardiopatía congénitas, con patologías neurológicas, post-quirúrgicos, niños con intolerancia a la leche de su propia madre, niños con HIV mientras dure su estadía en la terapia, etc.
Pero además el Banco proporciona leche como apoyo a los gemelares o trillizos hasta que las madres tengan suficiente producción, a los niños abandonados, huérfanos o adoptados por unos días, a los niños nacidos por cesárea unas cuantas tomas hasta que la madre se encuentre más recuperada, a los niños cuyas madres por algún motivo no puedan darle su propia leche, como el caso de madres psiquiátricas, internadas en otros hospitales en terapia, con alguna medicación que imposibilite la lactancia, madres que serán intervenidas quirúrgicamente, etc.
La administración se hace siempre por indicación de un médico. La leche al estar clasificada según acidez, grasa y kilocalorías da la posibilidad de ser seleccionada según el caso de cada receptor en particular (Tabla 12).
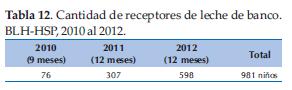
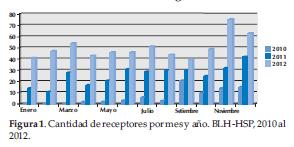
El aumento que se ha tenido de receptores de la leche se ha ido incrementando a medida que se consolida el trabajo del Banco de Leche Humana. En el primer semestre del 2012 se ha superado la cantidad total de niños alimentados en el 2011 (Figura 1).
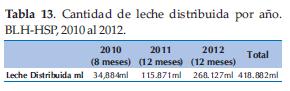
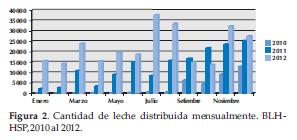
La distribución de leche ha aumentado también correlativamente con el aumento de receptores de leche (Tabla 13 y Figura 2).
Motivos más frecuentes de indicación de leche de Banco
En el servicio de Neonatología del Hospital Materno Infantil San Pablo los motivos más frecuentes son: prematuros de muy bajo peso que iniciaran estimulación, menores de 1800 grs. cuyas madres no producen aún suficiente leche, prematuros en estado crítico, apoyo a los gemelares o trillizos cuyas madres aún no cubren sus necesidades las primeras semanas, recién nacidos con intolerancia a la leche de su propia madre, abandonados, hijos de madres cesareadas hasta su recuperación, recién nacidos con HIV mientras estén en la terapia, etc. Cada caso es evaluado por separado por lo cual no sólo son alimentados los prematuros sino todo aquel que amerita la alimentación con leche de Banco.
También recibimos pedidos de Leche de Banco de otros hospitales materno-infantiles que necesiten, ya sea de servicios privados o públicos. Estos casos se deben regir por las normas de transporte, conservación y distribución marcadas por el BLH. El Banco se hace responsable hasta el porcionamiento de la leche, siendo responsabilidad del servicio beneficiado el transporte, la conservación y manipulación de la misma.
La Cruz Roja Paraguaya, Sanatorio Italiano, La Costa, Servicio de Neonatología del IPS, Hospital de Trinidad, Hospital Barrio Obrero, Centro Materno Infantil, y el Hospital Pediátrico de Acosta Ñú son algunos de los hospitales a los que hemos proveído de leche. Aún tenemos dificultades con el transporte lo que constituye un problema en todos los hospitales pues la leche debe ser dosificada diariamente, debido a que su tiempo de validez una vez descongelada es de solo 24 horas.
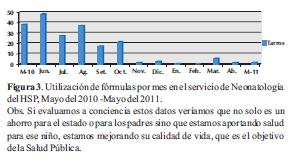
Impacto de la incorporación del BLH sobre la disminución de la utilización de fórmulas en la terapia neonatal del HSP
Como el Banco de Leche tiene la función de promover, proteger y apoyar la lactancia materna a través de las consejerías realizadas dentro y fuera del mismo, estructuramos un sistema de evaluación obligatoria para las madres cuyos niños están internados en la terapia del hospital. En el Servicio Social todas las madres son fichadas y se gestionan los pedidos de fórmulas para los prematuros, alimentación parenteral, estudios de diagnósticos especializados, a través de dos fundaciones que trabajan con el hospital, de manera que estos últimos proporcionan a los recién nacidos internados lo que necesitan sin costo.
Desde setiembre del 2010 se dispuso que toda madre con pedido de fórmula para su niño debía pasar primero por el Banco de Leche para ser evaluada. Una vez allí se ve si produce o no suficiente leche, se evalúa la forma y frecuencia de extracción y se le hace seguimiento por unos días mientras le proporcionamos leche del Banco. Si constatamos que esa madre no podrá producir suficiente leche por algún motivo, ahí recién se autoriza al servicio social gestionar formula láctea para su niño, de lo contrario se sigue apoyando su lactancia asistiendo al banco todos los días.
De esta manera de 40 a 50 fórmulas que eran gestionadas por mes llegamos en un año a reducir a 1 o hasta 0. Sólo reciben suplementación con fórmula recién nacidos con enfermedad de base importante como broncodisplasia pulmonar, neurológica o cardiópatas que necesitan refuerzo por el acelerado metabolismo.
La utilización de fórmulas por mes en el servicio de Neonatología del HSP antes y después de la incorporación del Banco de Leche Humana en el primer año de trabajo Mayo del 2010 -Mayo del 2011 se observa en la figura 3.
Consejería a madres
El Banco de Leche en estos primeros años de trabajo ha dado un paso fundamental en la consolidación de la lactancia materna dentro del hospital, con el apoyo a las madres en la consejería. No sólo se atiende a aquellas que han dado a luz dentro del hospital sino también fuera.
Los motivos más frecuentes de consulta son: poca producción de leche, congestión mamaria, grietas del pezón, mastitis, malas técnicas de amamantamiento, patologías del pezón, poco aumento de peso del bebé, relactación y para el estudio del porcentaje de grasa de la leche de algunas madres.
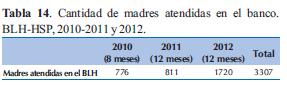
Las estadísticas demuestran que el número de atenciones va aumentando conforme las madres van conociendo el servicio de apoyo que da el Banco (Tabla 14).
Sistema de trazabilidad del Banco de Leche Humana del Hospital San Pablo
En el BLH disponemos de un sistema de registros o base de datos que nos permite realizar el seguimiento de toda la leche desde su ingreso hasta su distribución. Cada frasco de leche es rotulado y la donante registrada. A diario se registran los frascos de leche que han recibido cada uno de los receptores. En caso de que surja algún evento negativo se dispone de la información completa, donante, día de la recepción, de la pasteurización, eventos durante el proceso, responsables de la pasteurización, resultado microbiológico, etc.
Hasta la fecha no hemos tenido ningún evento negativo con nuestras leches. Este sistema de control se rige por las normas técnicas de la red de Bancos de Leche (6).
Promoción y actividades científicas
Una de nuestras debilidades es la promoción, por el costo y porque es un programa nuevo que debe ir ganando su espacio y reconocimiento. Desde el inicio se ha realizado promoción en los distintos medios de comunicación, participación en jornadas científicas, congresos y seminarios. Hemos presentado trabajos científicos en el Congreso de Pediatría del 2012.
Diversos temas referentes al funcionamiento del Banco han sido tomados como tesis por alumnos de las carreras de Química, Nutrición y Enfermería. Sirvió de pasantía a estudiantes de las carreras de nutrición, enfermería, química y a los residentes de pediatría del hospital Pediátrico Acosta Ñu.
Desafíos del proyecto de extensión de beneficiarios de la Leche de Banco
Consiste en formar Puestos de Colecta de Leche Humana en los diferentes Hospitales Materno-infantiles, para fortalecer el apoyo a la lactancia y lograr sostén con la captación de donantes.
El BLH-HSP ha realizado charlas de capacitación a funcionarios de esos futuros Puestos de Colecta en manejo de la leche cruda y pasteurizada, procedimiento de distribución, condiciones para donación, métodos de extracción y conservación.
Futuros Puestos de Colecta de Leche Humana
Se han iniciado actividades de evaluación de otros servicios de neonatología de la capital para la instalación futura de los Puestos de Recolección. Fueron evaluados: Servicio de Neonatología de la Cruz Roja Paraguaya , Hospital de Trinidad, Hospital de Barrio Obrero, Hospital de Fernando de la Mora, Instituto de Previsión Social (Seguridad Social), Hospital Regional de Luque.
COMENTARIOS
El trabajo del BLH tiene varias aristas: Promoción y apoyo a la lactancia con las consejerías, captación de donantes con la promoción, recolección domiciliaria, preparación de materiales, pasteurización, control de calidad, selección de receptores, porcionamiento y distribución a los mismos.
El personal responsable, a pesar de ser reducido, en estos primeros años ha consolidado el trabajo en equipo, dando lo mejor de sí con responsabilidad y ganas de conseguir la excelencia.
Los resultados están a la vista y han sido altamente positivos. De abril del 2010 a diciembre del 2012 ha dado consejería a 3.307 madres lactantes, captado 1077 donantes, visitado 788 casas de madres donantes, recolectado 879 lts de leche, pasteurizados 656 lts, distribuidos 418 lts y alimentado a 918 recién nacidos con diferentes diagnósticos. Pero lo más importante ha sido ayudar a conseguir la reducción de utilización de fórmulas artificiales y por ende los cuadros de enterocolitis necrotizantes en los recién nacidos y haber logrado que la madre el alta hospitalaria con la lactancia establecida por el apoyo dado en los primeros tiempos.
Hay mucho aún por hacer, muchos desafíos como la formación de los puestos de colecta en hospitales materno-infantiles, el suministro constante de leche pasteurizada a recién nacidos internados en otros hospitales, la ampliación edilicia y en equipos, la concreción de otros bancos de leche en puntos claves del país y consecuentemente la formación de una red de bancos, últimos puntos responsabilidad de las autoridades del MSP y BS.
Finalmente, reafirmar lo que había sido presentado en el congreso de Pediatría (Octubre, 2010) al que fuimos invitados con la ponencia: “Primer Banco de Leche en Paraguay. Importancia en la Salud Infantil”.
“A partir de este Primer Banco de Leche habrá un antes y un después para la Lactancia Materna en Paraguay”.
REFERENCIAS
1. OMS. Nutrición del Lactante y del niño pequeño: estrategia mundial para la alimentación del lactante y niño pequeño. Genéve: OMS; 2002. [ Links ] Disponible en: www.who.int/gb/EB-WHA/PDF/WHA55/EA 5515.PDF
2. Objetivos del Desarrollo del Milenio. Informe del 2011, ODM4: reducir la mortalidad de los niños menores de 5 años: ODM; 2011. [ Links ]
3. XVII Cumbre Iberoamericana de Jefes de Estado y de Gobierno. III Reunión de Coordinadores Nacionales y de Responsables de Cooperación. Santiago, 5-7 de noviembre del 2007. [ Links ]
4. Agencia Nacional de Vigilancia Sanitaria. Manual de Banco de Leche Humana: funcionamiento, prevención y control de riesgos. Brasilia: Anvisa; 2008. [ Links ]
5. Guerra de Almeida JÁ, Guimarães V, Novak FR. Normas Técnicas Red BLH-HSP-Br para Bancos de Leche Humana. Brasil: Instituto Fernández Figueira/Fundación Osvaldo Cruz/Ministerio de Salud; 2004. [ Links ]
6. Fiocruz. Red Brasileña de Bancos de Leche Humana. Disponible en: www.Redblh.fiocruz.br [ Links ]














