INTRODUCCIÓN
La mucormicosis es la segunda o tercera infección fúngica invasiva oportunista más común en la mayoría de los países1.
Es bien reconocida la asociación de la mucormicosis con enfermedades inmusupresoras tales como diabetes mellitus(DM), enfermedades oncológicas, infección por el virus de inmunodeficiencia adquirida, entre otras.
En los últimos meses, se ha observado un aumento de informes sobre casos de mucormicosis asociada a Covid-19 (CAM, por sus siglas en inglés Covid-19 Associated Mucormycosis) principalmente en personas con comorbilidades, tales como DM, cetoacidosis diabética o en tratamiento con esteroides2.
Desde que el ensayo RECOVERY demostró el beneficio de la dexametasona en la reducción de la mortalidad en julio de 2020, los glucocorticoides han sido la terapia estándar para la neumonía grave por COVID-193, lo que posiblemente condujo al reciente ascenso notable de infecciones fúngicas invasivas secundarias4.
La Organización Panamericana de la Salud, el pasado 11 de junio de 2021, emitió una alerta epidemiológica debido al aumento de casos reportados a nivel de Latinoamérica. Se presenta a continuación un caso de mucormicosis de manifestación infrecuente, post Covid-19, en un hospital de referencia de nuestro país.
CASO CLINICO
Paciente masculino 65 años, portador de Hipertensión arterial, obesidad Grado I, no diabético, con cuadro de Covid-19 de 10 días de evolución, tratado en forma ambulatoria, sin mejoría. Acudió al Servicio de Urgencias del Hospital de Especialidades Quirúrgicas Ingavi (HEQI) del Instituto de Previsión Social (IPS) por dificultad respiratoria en forma progresiva, constatándose requerimiento de oxigenoterapia, por lo que se decidió su internación. Fue trasladado a sala de Unidad de Terapia Intensiva, para monitorización hemodinámica y soporte ventilatorio. En contexto a Síndrome de Distrés Respiratorio Agudo asociado a Covid-19, fue conectado a Asistencia Respiratoria Mecánica (ARM); se procedió a pronación; recibió tratamiento médico según protocolo con dexametasona (8mg/EV/día) y profilaxis con Heparina de bajo peso molecular (0,5mg/Kp/día). Presentó en los primeros días respuesta favorable, con mejoría de parámetros ventilatorios. se objetivó descenso de hemoglobina y sangrado por tubo digestivo (melena) 1 mes después del inicio del tratamiento; se realizó Endoscopia Digestiva Alta (EDA) sin alteraciones significativas; luego colonoscopía donde se observaron lesiones de aspecto neoplásico en colon ascendente, tumoración protruyente en ciego con estigmas de sangrado reciente. El retorno de informe de anatomía patológica concluyó: “material necroinflamatorio y fragmentos de tejido de granulación, no observando mucosa colónica viable ni proceso neoplásico maligno; presencia de estructuras micóticas compatibles morfológicamente con mucormicosis”, imágenes observadas con coloración de rutina (Hematoxilina y Eosina).
Se sometió a laparotomía exploradora de urgencia, con hallazgo operatorio de proceso tumoral estenosante y ulcerado de 5cm en el colon transverso, con rotura de la cara posterior del colon (Figura 1A) e invasión de la raíz del mesenterio (Figura 1B) y del yeyuno proximal, a unos 10 cm del ángulo de Treitz, con compromiso de adenomegalias en todo el mesenterio; se realizó resección tumoral en bloque más vaciamiento ganglionar del eje mesentérico quirúrgico.

Figura 1. Pieza operatoria del colon transverso con imagen de úlcera necrótica. A: en pared posterior. B: invasión a raíz de mesenterio.
El reporte anatomopatológico de la pieza operatoria informó: pared colónica con extensa ulceración, material necroinflamatorio y hemorrágico, tejido de granulación, células gigantes multinucleadas de tipo reacción a cuerpo extraño, fibrosis y necrosis grasa; tejido adiposo donde se observa granuloma con células gigantes multinucleadas y presencia a este nivel de estructuras micóticas morfológicamente compatibles con mucormicosis (Figura 2); no se observó evidencia de proceso neoplásico maligno. Los cultivos correspondientes fueron negativos.
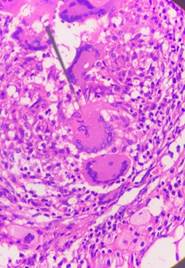
Figura 2. Imagen anatomopatológica donde se observan células gigantes multinucleadas con hifas gruesas en su interior, ramificaciones en ángulo recto, compatible morfológicamente con Mucormicosis. Gentileza: Dr. Enrique Ayala.
Recibió tratamiento médico con Anfotericina B liposomal, a dosis de 5mg/kp; sin embargo, presentó concomitantemente infecciones asociadas a los cuidados de la salud, con aislamiento de gérmenes bacterianos multirresistentes, como también complicaciones post operatorias (fístula enterocutánea), con mala evolución clínica, fracaso multiorgánico y posterior óbito del paciente, a los 21 días de iniciado tratamiento con Anfotericina B liposomal.
DISCUSION
Los géneros del orden mucorales, son los causantes de las infecciones en humanos, encontrándose en la vegetación en descomposición y en el suelo; estos hongos crecen rápidamente, liberando esporas transmitidas por el aire desde donde se adquiere la infección. En individuos sanos, los cilios transportan las esporas a la faringe y son eliminados luego, vía gastrointestinal; sin embargo, en individuos susceptibles, la infección puede comenzar en los cornetes nasales o en los alveólos.
La mucormicosis es una infección fúngica caracterizada por infarto y necrosis de los tejidos del huésped debido a la naturaleza angioinvasiva de las hifas fúngicas5.
Ha habido numerosos informes de mucormicosis en pacientes diagnosticados con la enfermedad por coronavirus 2019 (Covid-19). Sin embargo, los datos para ayudar a identificar y definir las características clínicas y los resultados de la mucormicosis invasiva asociada con la Covid-19 son limitados6.
En la mayoría de los casos, la mucormicosis se diagnosticó aproximadamente 1 mes después de la confirmación de Covid-19 moderado o grave que requirió esteroides y soporte de oxigenación, involucrando además a personas con DM subyacente7, El caso presentado, hacía excepción a la portación de Diabetes Mellitus 2, como condición predisponente, no así el hecho de haber recibido corticoides, durante la hospitalización.
La mortalidad es inaceptablemente alta, llegando al 80% en algunas series de casos8.
La presentación clínica más común de la mucormicosis es la infección rino-orbito-cerebral, que se supone comienza con la inhalación de esporas en los senos paranasales de un huésped susceptible, y que con frecuencia progresa a compromiso orbitario y cerebral9, seguida de la afección pulmonar. También se ha informado mucormicosis gastrointestinal. Debido a la presentación inusual y poco frecuente, los datos referentes a esta afección son escasos.
Entre las mucormicosis gastrointestinales, el estómago es el órgano más afectado (67 %), seguido del colon (21 %), el intestino delgado (4 %) y el esófago (2 %)10. Tras la endoscopia y la laparotomía exploradora, se pudo observar, en el presente caso clínico, la afectación del intestino delgado y grueso, no así compromiso a nivel de otros segmentos del tubo digestivo. En la literatura actual, múltiples reportes de casos sobre mucormicosis gástrica han mostrado dolor abdominal como el síntoma de presentación más común seguido de hematemesis, melena, hematoquecia, náuseas, vómitos, disfagia y odinofagia11.
Ante la sospecha de mucormicosis, se recomienda encarecidamente la obtención de imágenes apropiadas para documentar la extensión de la enfermedad, seguida de una intervención quirúrgica1. Se propone el desbridamiento quirúrgico agresivo de todos los tejidos involucrados, tal como se describió previamente, realizándose la extirpación tumoral en bloque.
El hallazgo de lesiones mucosas parcheadas ulceradas con exudado verdoso o grisáceo suprayacente es un rasgo característico de la mucormicosis; sin embargo, la biopsia de las lesiones es esencial para diferenciarla de una neoplasia maligna gástrica11.
Para confirmar una infección, se deben mostrar hifas no pigmentadas que muestren invasión de tejido en secciones teñidas con hematoxilina-eosina (HE), tinción de ácido peryódico de Schiff (PAS) o tinción de plata-metenamina de Grocott-Gomori (GMS), o ambas12. El ángulo de ramificación de 90° históricamente descrito de Mucorales en el tejido, en comparación con el ángulo de ramificación de 45° de los mohos septados, puede ser difícil de identificar debido a las presiones intersticiales ejercidas sobre los hongos por el tejido y las alteraciones en la arquitectura durante el procesamiento1, siendo esta la diferenciación clave para otras micosis sistémicas, por ejemplo, la aspergilosis. Un cultivo falso negativo, ocurre en más de la mitad de los casos, ya que los organismos crecen bien in vitro, pero la homogeneización del tejido puede causar la pérdida de la viabilidad de las hifas frágiles y no septadas de los hongos.
El pilar fundamental del tratamiento médico consiste en la instauración inmediata de antifúngicos intravenosos. La anfotericina B intravenosa (IV) (formulación lipídica) es el fármaco de elección para el tratamiento inicial, a fin de administrar una dosis alta con menos nefrotoxicidad.
El caso clínico reportado constituye una manifestación poco frecuente de la mucormicosis, enfermedad rara de difícil diagnóstico y con alta morbimortalidad. El diagnóstico a menudo se retrasa y la enfermedad tiende a progresar rápidamente. Si bien, el paciente recibió tratamiento médico y quirúrgico, posterior al primer informe anatomopatológico de mucormicosis, el desenlace fue fatal. El manejo multidisciplinario y de alta complejidad tiene el potencial de mejorar el pronóstico.















