INTRODUCCIÓN
La hiponatremia es muy común en los servicios de admisión de Medicina Interna, pero muy rara por hipopituitarismo (1). El cortisol es un inhibidor fisiológico de la secreción de vasopresina, interviene en la fisiopatología de la hiponatremia en el hipopituitarismo y debido a su disminución provoca un mecanismo de antidiuresis inapropiada, a pesar de que existe osmolalidad reducida secundaria a niveles de altos de vasopresina. Esta situación conlleva a un defecto directo en la excreción renal de agua libre que producirá hiponatremia (2). En la actualidad la hiponatremia asociada a hipopituitarismo se considera una entidad fácilmente perdida. La insuficiencia suprarrenal por hipopituitarismo puede causar hiponatremia grave con consecuencias potencialmente fatales, hasta el 40% de los pacientes mayores de 65 años con hiponatremia tienen disfunción adrenal por hipopituitarismo. Lo relevante es que el hipopituitarismo con insuficiencia suprarrenal secundaria se puede diagnosticar de manera frecuente en una etapa temprana, cuando los principales síntomas son fatiga y pérdida de energía 3).
Cuando la alteración es de origen central, el estudio de la función pituitaria restante es obligatoria con el fin de investigar todo el eje pituitario. Se requieren mediciones basales de las hormonas en suero para hacer el diagnóstico y determinar si es completo o parcial. El diagnóstico puede confirmarse por niveles séricos bajos de cortisol, concentración inapropiadamente normal o disminuida de hormona adrenocorticotropa, función tiroidea anormal (TSH normal, FT4 baja en suero), hormona del crecimiento disminuida, FSH y LH disminuida. Se dice que es completa cuando todo el eje esta disminuido, parcial cuando una de las hormonas del eje se encuentra en valores normales. Dependiendo del eje afectado, las manifestaciones clínicas son diversas. Para determinar la causa de hipopituitarismo, la resonancia magnética con protocolo centrado de silla turca es el gold estándar 4).
En el siguiente caso el estudio de resonancia determinó que la causa de hipopituitarismo es un síndrome de silla turca vacía primaria. Este es un hallazgo común en autopsias y exámenes de neuroimagen de 5,5 a 35%, más frecuente en las mujeres, sobre todo en el embarazo donde se duplica el volumen de la hipófisis. De esta manera puede contribuir la herniación del espacio subaracnoideo. La obesidad mórbida está asociada a elevación crónica de la presión de líquido cefalorraquídeo por hipercapnia, que provoca herniación del espacio subaracnoideo supraselar (5).
En la mayoría de los casos de síndrome de silla turca vacía, la función pituitaria es normal. Los trastornos más comunes son hiperprolactinemia y de deficiencia de hormona del crecimiento. El síntoma más común es cefalea en un 60%-80%. Diversos estudios han demostrado que hay un gran porcentaje de pacientes asintomáticos que permanecen en observación a pesar de cambios hormonales y radiológicos 6).
CASO CLINICO
Paciente femenino de 53 años de edad, con antecedentes patológicos personales de parálisis facial periférica hace 11 años y cirugía de glaucoma en ojo derecho hace 5 años, gestaciones 3, partos 2, cesárea 1, sin aparentes complicaciones. Último periodo menstrual a los 45 años. Acudió con cuadro clínico de 10 días de evolución previo a su ingreso caracterizado por mialgias de aparición gradual, localización difusa, de predominio en extremidades inferiores, bilateral, percibido con una intensidad 5/10 en la escala de EVA, que se exacerban con las actividades cotidianas del día y cede con analgésicos. Dos días previos a su ingreso la sintomatología se exacerba, con intensidad 7/10 y se acompañada de bradilalia y edema de miembros inferiores, simétrico, frío, que no deja fóvea.
Al ingreso en el área de Emergencia la paciente se halla orientada en tiempo, espacio y persona, con signos vitales estables: tensión arterial 120/70 mm Hg, frecuencia cardiaca 83 latidos por minuto, frecuencia respiratoria 20 respiraciones por minuto, respirando aire ambiente con saturación de O2 94% y temperatura axilar de 36,4 °C. Llama la atención al examen físico facie abotagada, piel seca, cabello fino y quebradizo, disminución de la cola de las cejas, vello axilar y púbico, bradilalia y macroglosia. Además del edema antes mencionado (Figura 1).

Figura 1 Aspecto general de la paciente. A: Se visualiza el cabello fino y opaco, así como la disminución en la distribución de las cejas y facie abotagada. B: Edema de sensación indurada a la palpación, brilloso, frío.
En los paraclínicos se evidencia elevación de enzimas musculares, mioglobina 3000 U/L, CPK 2876 U/L y CKMB 304 U/L. Con función renal conservada, por lo que se inicia plan de hidratación amplia y se solicita perfil tiroideo. Al mismo tiempo se evidencia trastorno electrolítico (Na 112 mEq/L) en el contexto de hiponatremia hipotónica euvolemica, con déficit de Na de 235 mEq/L que responde a la infusión. Un día posterior a su ingreso se evidencia alteración de hormonas tiroideas: TSH normal a baja (1,14 UI/mL), FT4 disminuida (0,08 UI/mL), T3 normal a bajo (0,80 Ul/mL) y se inicia dosis de levotiroxina a 100 ug por vía oral. Se amplía perfil hormonal con evidencia de cortisol AM disminuido (7,2 mcg/dL). Se añade infusión de hidrocortisona la cual se mantiene por 48 horas y se aumenta dosis de levotiroxina a 200 ug por 7 días más prednisona 2,5 mg y a su egreso se reduce la dosis de levotiroxina a 125 ug más prednisona 2,5 mg vía oral.
Dentro del estudio de posible miopatía a la paciente se le realiza electromiografía, la cual revela lo siguiente: al reposo silencio isoeléctrico, al esfuerzo voluntario se obtuvo potenciales de acción motor de corta duración, amplitud hipovoltada, lo que sugiere que se trata de una miopatía en los miembros inferiores sin signos de denervación.
Se realiza resonancia magnética con protocolo de hipófisis y contraste que reporta: silla turca discretamente ensanchada, glándula hipófisis contra el suelo de la silla y el signo del infundíbulo mide 2,5 mm de altura, con 8,1 mm de diámetro transverso y 7,7 mm de diámetro anteroposterior (Figuras 2 y 3). Paciente con evolución favorable de su cuadro clínico y alta 11 días posteriores a la internación. Actualmente en seguimiento por consulta externa de endocrinología y sin descompensación de su patología de base.
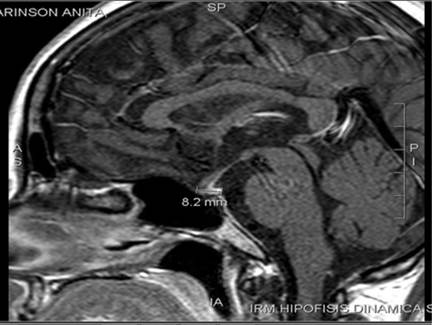
Figura 2 Resonancia magnética de hipófisis con contraste: en corte sagital se observa silla turca ensanchada con menos del 50% de líquido cefalorraquídeo, aún se observa vestigios de glándula pituitaria.
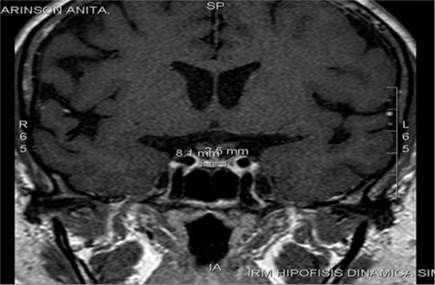
Figura 3 Resonancia magnética con protocolo de hipófisis con contraste: en corte coronal se observa silla turca discretamente ensanchada, glándula hipófisis contra el suelo de la silla y el "signo del infundíbulo” mide 2,5 mm de altura, 8,1 mm de diámetro transverso y 7,7 mm de diámetro anteroposterior.
DISCUSIÓN
La hiponatremia asociada a hipopituitarismo es poco común en el ambiente clínico. Con el fin de investigar los valores de Na bajo, la osmolaridad plasmática y el estado de volumen deben ser determinados. De esta manera empezamos el enfoque clínico de nuestro paciente que cumplía con las características tanto bioquímicas y clínicas de una hiponatremia hipoosmolar al tener un Na sérico de 112 mEq/L, osmolaridad plasmática de 232 mOsm/kg, normotensa, con osmolalidad urinaria de 455 mOsm/L. Así nos enfrentamos ante 3 patologías que podían dar con el diagnóstico de la paciente: síndrome de secreción inadecuada de hormona antidiurética (SIADH), hipotiroidismo severo o insuficiencia adrenal.
De entrada descartamos SIADH pues al solicitar exámenes de laboratorio se encontró función tiroidea y adrenal alterada. Ante las características de esta paciente se ahondó más en el estudio de estos dos perfiles que condujeron a la conclusión de que se trataba de una patología de tipo central mediante el estudio de la función pituitaria restante. Aquí surgen 3 interrogantes. La primera: si nuestro paciente tuvo miopatía tiroidea por la manifestación clínica primaria (mialgias), segundo si la hiponatremia es por el hipotiroidismo secundario, tercero si la hiponatremia es por la insuficiencia adrenal secundaria. O ambos factores llevaron al mecanismo de disminución de Na sérico en un claro hipopituitarismo causado por un síndrome de silla turca vacía parcial determinado por el estudio de resonancia magnética.
La afectación muscular en el hipotiroidismo es muy frecuente. En diversos estudios se ha comprobado que 79% de los pacientes con hipotiroidismo tienen problemas musculares (debilidad, calambres, mialgias). Y aquellos con hipotiroidismo severo tienen más probabilidades de desarrollar una enfermedad muscular clínicamente significativa. En nuestra paciente el problema muscular que presentó fue mialgias con edema indurado localizado de manera focal en extremidades inferiores, de evolución subaguda, asociado con cansancio, aparece con actividad cotidiana, calma con analgésicos en primera instancia, sin pérdida de fuerza muscular, sin lesiones cutáneas. En bioquímico presentó elevación de enzimas musculares, con electromiografía que al esfuerzo voluntario obtuvo potenciales de acción motora de corta duración. Este resultado no concuerda con la presentación de la miopatía hipotiroidea en donde deberían estar ausentes los potenciales de acción motora corta. La biopsia muscular no se realizó porque no se sospechaba de una enfermedad muscular primaria (7).
Habitualmente las hormonas tiroideas (T4 y T3) intervienen en los procesos metabólicos, la miogénesis, regeneración del músculo y función contráctil. Cuando existe disminución del perfil tiroideo aparecen alteraciones musculares que en el paciente tiroideo puede expresarse con mialgias, mioedema, calambres que se producen por la reducción del metabolismo de la energía muscular y las tasas de contracción-relajación menos eficientes debido a la reducción de los niveles de T3 intramuscular a un nivel óptimo inferior, acompañados en el 57-90% con niveles elevados de creatina quinasa (CK), un marcador de daño muscular. En pacientes con hipotiroidismo, los niveles de CK descienden después de la terapia de reemplazo de T4 tal como ocurrió con nuestra paciente. Las estadísticas indican que la miopatía tiroidea por hipotiroidismo secundario es relativamente bajo pues se presenta en 3% a 5%, con predominio en pacientes con hipotiroidismo primario (8).
En relación a la hiponatremia asociada a hipotiroidismo se ha demostrado que la acción entre la función tiroidea y los niveles séricos de Na es muy débil y de relevancia clínica marginal. Diversos estudios retrospectivos de corte transversal han mostrado que la prevalencia de hiponatremia y la distribución de los niveles séricos de Na fueron similares entre los pacientes eutiroideos e hipotiroideos. Revisiones recientes han demostrado que la hiponatremia solo debe atribuirse al hipotiroidismo grave, como en el coma mixedematoso. La demostración más reciente se llevó a cabo en un estudio en hospitales de las municipalidades de Yokkaichi y Ogaki en Japón. En general, los datos de 71.817 pacientes fueron incluidos. En total, 4.710 pacientes (6,6%) tenían hipotiroidismo y 964 pacientes (1,3%) tenían hipotiroidismo manifiesto. La proporción de pacientes con hipotiroidismo fue de 6,1% (3.975 pacientes) entre aquellos con un nivel de Na ≥136 mEq/L, 10,3% (539 pacientes) en los que tenían un nivel de 130-135 mEq/L, y 13,0% (196 pacientes) en aquellos con un nivel ≤129 mEq/L. La proporción de hipotiroidismo severo en las mismas categorías fue de 1,2% (787 pacientes), 2,4% (124 pacientes) y 3,5% (53 pacientes), respectivamente. La correlación entre los niveles de TSH y de Na fue muy débil, pero el aumento de hipotiroidismo e hipotiroidismo severo fue significativamente mayor entre los pacientes con hiponatremia en comparación con los pacientes con Na ≥136 mEq/L. Además, se observa una tendencia significativa de aumento en la prevalencia de hipotiroidismo e hipotiroidismo manifiesto a medida que aumentaba la gravedad de la hiponatremia 9).
La hiponatremia asociada a insuficiencia suprarrenal es más frecuente en la de tipo primario, aunque puede ocurrir en la de tipo secundario sobre todo cuando está asociada a deficiencia de ACTH. En este caso la ACTH se encontraba en nivel inapropiadamente normal. En este contexto, existen 2 situaciones que explican una menor prevalencia de hiponatremia, la primera es la preservación general de la liberación de aldosterona y la segunda una reducción menos prominente en la secreción de cortisol. Algo fundamental que se produce como diferenciación de insuficiencia adrenal primaria en comparación con la secundaria es la hiperpotasemia, que es un hallazgo frecuente en la insuficiencia adrenal primaria, no se produce en el hipopituitarismo debido a la relativa preservación de la secreción de aldosterona (10).
Algo controversial que podemos diferir en el diagnóstico de la insuficiencia suprarrenal es que éste se basa en la demostración de niveles bajos de cortisol y en la falta de respuesta del mismo ante estímulos. Ya sea mediante el patrón oro que es la prueba de hipoglucemia insulínica o la prueba extendida de estímulo con ACTH sintética, o por cortisol salival el cual no se ve afectado por las variaciones de la proteína fijadora de globulina. Pero en nuestra paciente no se le realizó este estudio y con el corte del cortisol sérico de 7,2 lo indicado era una prueba de estímulo. Pero considerando que la paciente presentaba hiponatremia marcada y disminución de otras hormonas del eje pituitario se trató a la misma con corticoides, mejorando significativamente los síntomas y los valores bioquímicos (11).
La causa del hipopituitarismo se determinó al realizar la resonancia magnética de hipófisis, revelando síndrome de silla turca vacía parcial por tener <50% de la silla turca rellena de líquido cefalorraquídeo y el espesor de la glándula mayor de 3 mm. En uno de los estudios más grandes en Latinoamérica, específicamente en Buenos Aires, acerca de esta patología se determinó que la prevalencia en mujer/hombre era de 6/1, idéntica a la prevalencia que indica la literatura médica. Se reclutaron 175 pacientes de los cuales 150 fueron mujeres y 25 mujeres a los cuales se les realizo evaluación de: T4 libre, TSH, ATPO, el cortisol, LH, FSH, estradiol, testosterona (hombres), PRL, GH, IGF-1. Se le ordenó a estos pacientes resonancia magnética por presentar de dolor de cabeza en un 33,1%, deficiencia hipofisiaria en un 16,8%, alteraciones visuales en un 8,75%, hiperprolactinemia en un 3,1%. De todos estos pacientes el 69,1% se le encontró síndrome de silla turca vacía completa y tan solo el 30,9% con silla turca vacía parcial (12).
En conclusión, la hiponatremia es una causa común de internación en Medicina Interna, con un estimado del 30% de pacientes hospitalizados, aumentando mortalidad, morbilidad y duración de estancia hospitalaria. Su evaluación en ocasiones es difícil, sobre todo en enfermedades de tipo endocrinológica donde es infradiagnosticada. En nuestro caso terminó siendo una hiponatremia hipoosmolar euvolémica por función endocrina alterada debido a un síndrome de silla turca vacía. A pesar de su sintomatología previa, fue de inicio como una miopatía. La gran mayoría de estos pacientes pueden presentarse asintomáticos y su diagnóstico ser incidental. La prevalencia en mujeres es notoria, y la gran conclusión para nosotros es que el hipotiroidismo para producir hiponatremia severa debe encontrarse en contexto de gravedad, ya que la correlación entre la TSH y el Na es débil. La prevalencia de hipotiroidismo severo aumenta significativamente a medida que avanzaba la gravedad de la hiponatremia. Y en nuestra paciente, la hiponatremia es una mezcla de varios factores.















