La hipertensión arterial representa el principal factor de riesgo para desarrollar enfermedad cardiovascular y mortalidad por todas las causas a nivel mundial 1,2. A pesar de su elevada prevalencia, aún existe un bajo nivel de conocimiento y bajo porcentaje de pacientes controlados. En Latinoamérica, la prevalencia mencionada en el RELAHTA 1 3) es de 30-40% (rangos 25-45% según regiones). Por otra parte, según el Registro Nacional de Hipertensión Arterial realizado en Argentina (RENATA 2), del total de los pacientes con hipertensión arterial, el 38,8% desconoce esta condición y solamente el 24,2% de los pacientes se encuentran con la presión arterial (PA) controlada 4.
Estos datos dejan en claro que se requieren por un lado estrategias poblacionales para detectar aquellos individuos hipertensos no diagnosticados que se beneficiarían con un tratamiento adecuado y por otra parte, que se deben dedicar esfuerzos en mejorar el control de la PA en aquellos pacientes ya diagnosticados y en tratamiento 5.
El médico clínico brinda asistencia diariamente a un gran número de estos pacientes y además recibe una cantidad importante de información de numerosas guías internacionales publicadas durante los últimos años, en algunos casos con divergencias incluso en cómo definir a un paciente con hipertensión arterial o en los objetivos terapéuticos de los mismos. Desde el Foro Internacional de Medicina Interna (FIMI), consideramos de importancia que los médicos clínicos participen de las decisiones respecto al manejo de estos pacientes. Se propone a continuación un enfoque práctico del paciente con Hipertensión Arterial, tanto para diagnóstico y tratamiento, a la luz de la evidencia disponible y teniendo en cuenta la opinión de médicos clínicos referentes en el tema.
Por último, cabe destacar que existe una cantidad masiva de evidencia que relaciona el estado socio económico con el desarrollo de hipertensión arterial y el pronóstico de la misma, fundamentalmente influido por la disponibilidad de recursos terapéuticos y accesibilidad al sistema de salud 6. Es por eso que a nivel local resulta de importancia la confección de recomendaciones que pongan de manifiesto una visión real y acorde a los recursos disponibles 7. Entendemos que el clínico podría enfrentar dificultades en su práctica diaria al intentar aplicar guías y recomendaciones originadas en países de altos ingresos, con distinta disponibilidad de recursos y diferente epidemiologia.
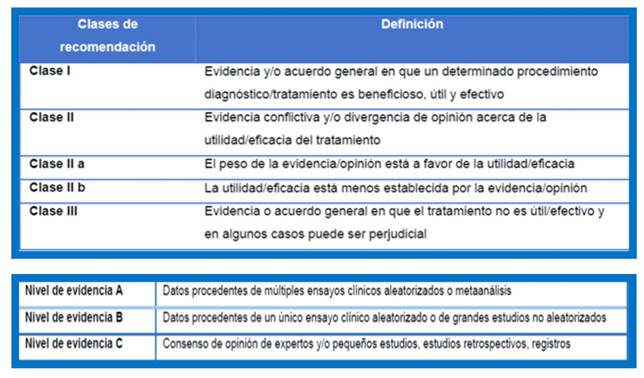
Para la confección de este documento el grupo de redactores se baso en las mejores evidencias disponibles en Hipertensión arterial, como también en información obtenida de guías de referencia regionales e internacionales. Los grados de recomendación y niveles de evidencia utilizados se detallan en la tabla 1.
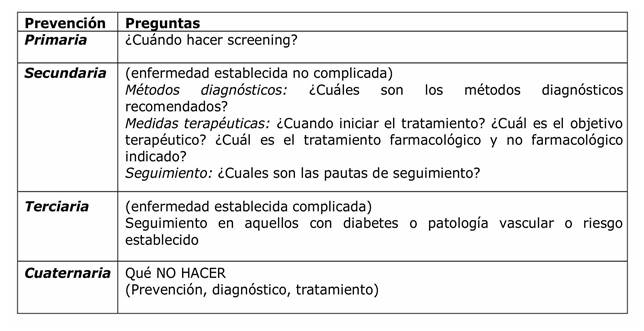
En la presente publicación se presentan recomendaciones efectuadas por especialistas en clínica médica / medicina interna para el manejo de la hipertensión arterial en adultos, respondiendo preguntas de prevención primaria, secundaria, terciaria, y cuaternaria. (Tabla 2)
¿Por qué escribir las recomendaciones?
Diversidad de criterios en la bibliografía
La hipertensión arterial es el principal factor de riesgo de morbimortalidad cardiovascular.
El bajo nivel de conocimiento y bajo nivel de control es más evidente en países de medianos y bajos recursos, y requiere implementar medidas en todos los actores involucrados.
Los médicos internistas atienden en su consultorio un gran porcentaje de estos pacientes, frecuentemente con comorbilidades.
Disparidad en Latinoamérica en la accesibilidad al sistema de salud y al uso de recursos diagnósticos y terapéuticos que no se contempla en guías de países de altos ingresos.
Es importante aclarar que este documento no reemplaza al juicio clínico y deberá valorarse al paciente en forma individual.
Definición y Clasificación:
Existe una relación lineal y continua entre las cifras de presión arterial y los eventos cardiovasculares y daño renal 8,9. Los valores umbrales para definir hipertensión arterial se basan en el nivel de PA en el cual los beneficios del tratamiento superan indiscutiblemente los riesgos del mismo 10. Si bien en los últimos años se han revisado estos umbrales, recomendamos reservar la definición de hipertensión arterial para aquellos valores medidos en consultorio de presión arterial sistólica (PAS) mayor o igual a 140 mmHg y/o presión arterial diastólica (PAD) mayor o igual a 90 mmHg 6,7,10,11. Los valores considerados como HTA mediante mediciones fuera de consultorio, como la auto medida domiciliaria de presión arterial (AMPA) y el Monitoreo ambulatorio de 24 hs (MAPA), se discutirán en el apartado correspondiente (5.2).
Para responder la pregunta de ¿cuándo hacer screening?, las recomendaciones son las siguientes 11:
Todo individuo deber conocer al menos una vez al año el valor de su presión arterial.
El screening debe incluir múltiples ámbitos: farmacias, campañas comunitarias y automediciones ocasionales.
En cualquier momento que el paciente tome contacto con el sistema de salud se debe realizar medición de la presión arterial, independientemente del motivo.
La presencia de familiares hipertensos refuerza esta necesidad.
Se deben efectuar como mínimo dos mediciones y utilizar su promedio.
Si el promedio resulta en cifras superiores a 130/85 mmHg, es necesaria una mayor evaluación médica.
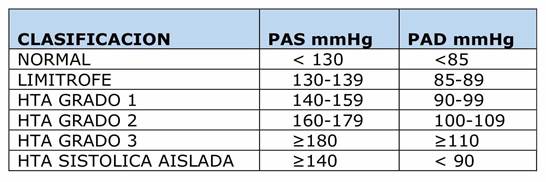
Con el fin de preservar una nomenclatura uniforme en Latinoamérica, se propone usar la siguiente clasificación (tabla 3), que otorga 3 grados de HTA según las cifras de PA en el consultorio. En caso de que las presiones sistólica y diastólica califiquen en categorías diferentes, se deberá considerar la más alta. La clasificación está basada en el promedio de dos mediciones obtenidas en dos o más visitas luego del examen inicial.
Se recomienda reservar la definición de hipertensión arterial para aquellos valores medidos en consultorio de PAS mayor o igual a 140 mmHg y/o PAD mayor o igual a 90 mmHg. (Clase I, nivel de evidencia C)
Se recomienda la utilización de la clasificación de Hipertensión arterial basada en 3 grados, PA limítrofe y PA normal. (Clase I, nivel de evidencia C)
Evaluación Inicial del Paciente con Hipertensión Arterial:
La evaluación inicial del paciente con sospecha de Hipertensión Arterial tiene como objetivos: confirmar la presencia de HTA, evaluar el riesgo cardiovascular del paciente, e identificar posibles causas de hipertensión secundaria 7. (Tabla 4)
Esta evaluación deberá contar con algunos datos de importancia que surgirán de la anamnesis, el examen físico y exámenes complementarios básicos 10-12.
En cuanto a la confirmación de la HTA, se cuenta con valores establecidos de PA en función de mediciones realizadas dentro del consultorio (promedio de dos mediciones realizadas en dos o más visitas), o fuera del consultorio como MAPA o AMPA 13. Las técnicas de medición adecuadas se describen en el apartado correspondiente.
La valoración del riesgo cardiovascular global deberá estimarse a partir de los factores de riesgo cardiovasculares, la identificación de daño de órgano blanco y las condiciones clínicas asociadas como enfermedad cardiovascular establecida o enfermedad renal crónica.
Por último, en referencia a la identificación de posibles causas de hipertensión secundaria durante la evaluación inicial, no se recomienda una búsqueda exhaustiva y de rutina en todos los pacientes, sino que se propone mediante entrevista, examen físico y estudios complementarios de rutina, valorar indicios sugerentes de hipertensión secundaria y en caso de requerirlo, realizar los estudios específicos correspondientes 6,7,10-12.
-En la evaluación inicial se recomienda confirmar el diagnóstico, estimar el riesgo cardiovascular y valorar indicadores clínicos de sospecha de hipertensión secundaria. (Clase I, nivel de evidencia C)
La Historia Clínica del paciente con Hipertensión Arterial:
4.1 Anamnesis:
Se recomienda indagar acerca de antecedentes familiares de HTA, enfermedad cardiovascular y enfermedad renal.
Es importante conocer la edad del paciente, ya que puede hacer sospechar causas de hipertensión secundaria, ante el inicio de la enfermedad en jóvenes, o al correlacionar el tiempo de evolución con el daño de órgano blanco presente.
En líneas generales se deberá obtener información acerca de otros factores de riesgo, eventos cardiovasculares previos, patrones de alimentación, ingesta de sal, consumo de alcohol, realización de actividad física, ingesta de fármacos que puedan influir sobre la PA (AINES, anticonceptivos orales, corticoides, factores antiangiogénicos, simpaticomiméticos, etc.) y experiencia con tratamientos antihipertensivos previos 6,7.
Es importante preguntar en las mujeres antecedentes vinculados a trastornos hipertensivos del embarazo.
Los aspectos psicosociales tienen que ser evaluados también en la consulta ya que tienen impacto en la evolución y el grado de control de la HTA.
Se recomienda a su vez preguntar acerca de síntomas vasculares, neurológicos, falla cardíaca, apnea obstructiva del sueño y disfunción eréctil 6,7.
Examen Físico:
El examen físico es de fundamental importancia ya que aporta datos tanto para el diagnostico de HTA (mediciones), como para evaluar comorbilidades, daño de órgano blanco y en algunos casos indicadores de sospecha para hipertensión secundaria. A continuación se describen algunos aspectos relevantes del examen físico a tener presentes en los pacientes con HTA:
-Medición de la PA en ambos brazos en la primer consulta (ver 5.1).
-Calcular la presión de pulso en los pacientes hipertensos y dejar registro de ello en la historia clínica ya que la elevación de la misma es un predictor independiente de eventos cardiovasculares y refleja en forma indirecta la rigidez arterial 14. La presión de pulso se calcula como la diferencia entre la PAS y la PAD.
-Medidas antropométricas: Peso, talla, índice de masa corporal (IMC) y perímetro de cintura.
-Examen general: Estado general del paciente, facies, evaluación de piel y mucosas, estado de hidratación, búsqueda de edemas periféricos.
-Examen cardiovascular: Frecuencia cardíaca, desplazamiento o modificaciones en el latido apexiano, auscultación de ruidos cardíacos, presencia de tercer o cuarto ruido, evaluación de soplos. Examen del sistema vascular periférico registrando características de los pulsos arteriales periféricos, trastornos tróficos, úlceras en miembros inferiores, presencia de soplos femorales o carotídeos.
-Examen respiratorio: Auscultación buscando presencia de rales pulmonares.
-Examen abdominal: Palpación abdominal en búsqueda de visceromegalias, aorta, auscultación de soplos abdominales.
-Examen neurológico completo y evaluación cognitiva en hipertensos adultos mayores (mayores de 65 años) o ante queja cognitiva.
-Realización de fondo de ojo en especial en hipertensión severa y diabéticos.
-Palpación tiroidea.
Es importante tener presentes algunos hallazgos sugerentes de hipertensión secundaria, como distribución del tejido adiposo en el síndrome de Cushing, estigmas de neurofibromatosis en la piel, presencia de soplos abdominales en enfermedad reno vascular, disminución de pulsos femorales y disminución de PA en miembros inferiores en la coartación de aorta.
Se recomienda calcular la Presión de pulso en los pacientes hipertensos ya que la elevación de la misma es un predictor independiente de eventos cardiovasculares. (Clase I, nivel de evidencia B)
Se recomienda la realización de fondo de ojo en pacientes con HTA grado 2, 3 y en todos los pacientes con diabetes. (Clase I, nivel de evidencia B)
Debe considerarse en el resto de los pacientes con hipertensión arterial (Clase IIa, nivel de evidencia C)
4.3 Exámenes complementarios de rutina básicos:
Se describen a continuación los exámenes complementarios básicos, que están ampliamente disponibles en la mayoría de las regiones, con la finalidad de valorar otros factores de riesgo, daño de órgano blanco y condiciones clínicas asociadas (tabla 5).
Laboratorio:
Se recomienda que el estudio de laboratorio rutinario incluya hemograma, glucemia, colesterol total, HDL-colesterol, LDL-colesterol, triglicéridos, creatininemia, con cálculo del filtrado glomerular (CKD/EPI o MDRD), uricemia, ionograma, orina completa, microalbuminuria o cociente albúmina/creatinina en muestra aislada de orina 15,16. La solicitud de estas prácticas estará fundada en la búsqueda de factores de riesgo cardiovascular asociados (Ej. Hipercolesterolemia o Diabetes Mellitus -DM-), indicadores de sospecha de causas de HTA secundaria (Ej. hipopotasemia espontánea o fácilmente inducible por diuréticos en algunos casos de aldosteronismo primario) y como valoración de daño de órgano blanco renal en caso de descenso del filtrado glomerular o presencia de microalbuminuria.
Electrocardiograma:
Se recomienda realizar un Electrocardiograma (ECG) de 12 derivaciones a todos los pacientes con hipertensión arterial para detectar hipertrofia ventricular izquierda (HVI), arritmias o cardiopatía isquémica. El ECG es de fundamental importancia al evaluar el compromiso miocárdico como daño de órgano blanco, está ampliamente disponible y es de bajo costo 17. En cuanto al diagnostico de HVI, tiene menor sensibilidad que el eco cardiograma pero cuenta con una elevada especificidad. Los signos electrocardiográficos de HVI se describen en la tabla 6.
Los pacientes que presentan signos electrocardiográficos de HVI tienen un alto riesgo de presentar eventos cardiovasculares mayores, como así también la regresión de dichas alteraciones luego del tratamiento reduce el riesgo de estos eventos 18,19.
Se recomienda realizar un Electrocardiograma (ECG) de 12 derivaciones a todos los pacientes con hipertensión arterial. (Clase I, nivel de evidencia B)
4.4 Estudios adicionales:
En función de un empleo racional de los exámenes complementarios disponibles, se propone la realización de estudios adicionales según hallazgos surgidos de la evaluación rutinaria inicial o ante la necesidad de requerir mayores datos para la estratificación de riesgo del paciente.
Algunos de ellos son hemoglobina glicosilada, prueba de tolerancia oral a la glucosa, ecocardiograma transtorácico, eco doppler carotídeo, velocidad de onda de pulso, o índice tobillo-brazo, entre otros.
Ecocardiograma transtorácico:
El hallazgo de HVI por ecocardiografía es un importante predictor de morbimortalidad cardiovascular y como es de esperar, la reversión de estos cambios estructurales, con el tratamiento destinado a reducir la PA, también se asocian a un mejor pronóstico 20-23.
Es de especial interés la información que se obtiene acerca de las dimensiones ventriculares y auriculares y la evaluación de la función sistólica y diastólica del ventrículo izquierdo. Para establecer el diagnostico de HVI se deberá contar con el índice de masa ventricular izquierda (IMVI) considerándose como valores normales ≤ 95 gramos/m2 en la mujer y ≤ 115 gramos/ m2 en el hombre 24.
Para evidenciar la geometría ventricular se deberá estimar además el espesor parietal relativo (EPR), siendo el valor limite normal ≤ 0,42. A partir de estos dos parámetros mencionados (IMVI y EPR) se podrán diferenciar 4 grupos para diferentes configuraciones del ventrículo izquierdo. Cuando presentan IMVI normal con EPR ≤ 0,42 es calificado como normal, un IMVI normal con EPR mayor de 42 como remodelado concéntrico, el IMVI aumentado con ≤ 0,42 se considera HVI excéntrica y cuando existe un IMVI aumentado con EPR mayor a 42 se trata de HVI concéntrica. Como se mencionó, las alteraciones en la geometría del ventrículo izquierdo en pacientes con hipertensión arterial se asocian a una mayor mortalidad cardiovascular por lo que estos datos aportan importante información pronostica, de utilidad para la estratificación de riesgo cardiovascular 25,26.
-Se recomienda la realización de un ecocardiograma en pacientes con HTA y alteraciones en el ECG o signos y síntomas de disfunción ventricular. (Clase I, nivel de evidencia B)
-Puede considerarse cuando se requiera la identificación de HVI para modificar la conducta terapéutica. (Clase IIb, nivel de evidencia B)
Índice Tobillo brazo (ITB): Se trata de un método sencillo y de baja complejidad que puede aportar datos de daño de órgano blanco ya que cuando el resultado es menor de 0,9 es indicativo de enfermedad vascular periférica. La presencia de enfermedad vascular periférica también tiene valor pronostico, elevando el riesgo de presentar eventos cardiovasculares ya que la afectación vascular también puede encontrarse en las arterias coronarias y cerebrales aun sin presentar manifestaciones clínicas 27-29.
-Debe considerarse la realización del Índice tobillo brazo en pacientes con HTA y sospecha de enfermedad arterial periférica. (Clase IIa, nivel de evidencia B)
Eco doppler carotídeo: La presencia de placas ateroescleróticas en vasos carotídeos son indicadores de presencia de enfermedad aterosclerótica y fuertes predictores de enfermedad cerebro vascular e infarto agudo de miocardio, independientemente del riesgo cardiovascular calculado inicialmente y de los factores de riesgo presentes. Por este motivo su presencia, modifica el pronóstico del paciente, elevando el riesgo cardiovascular del mismo 30,31. Sin embargo no se recomienda su uso rutinario a menos que este clínicamente indicado ante la presencia de un soplo carotídeo, antecedentes de accidente cerebro vascular (ACV) o ataque isquémico transitorio (AIT) o como parte de evaluación de pacientes con enfermedad vascular 10.
En cuanto al cálculo del grosor intima media, si bien se mostro como un factor independiente de riesgo cardiovascular, su alta variabilidad y la baja reproducibilidad individual ha planteado dudas en los últimos años, no aportando mayores datos que las tablas de riesgo tradicionales para valoración de riesgo cardiovascular, por lo que no se recomienda su medición rutinaria para la estratificación de riesgo.
-El cálculo de grosor íntima media por ecografía carotidea para estratificar el riesgo cardiovascular no está recomendado. (Clase III, nivel de evidencia A).
Velocidad de onda de pulso (VOP): El aumento de la velocidad de onda de pulso carótido femoral refleja una rigidez arterial aumentada, con incremento del riesgo cardiovascular independiente de los factores incluidos en las tablas de predicción de riesgo 32,33.Algunas guías lo consideran como un elemento de utilidad para la re estratificación de los pacientes con riesgo moderado ya que el incremento del riesgo vinculado al aumento de la VOP podría modificar la conducta al considerarse de alto riesgo 11.
No se recomienda su uso rutinario en todos los pacientes con hipertensión arterial, aunque puede considerarse para medir la rigidez arterial. (Clase IIb, nivel de de evidencia B).
Medición de la Presión Arterial:
La PA puede ser medida dentro del consultorio o fuera del consultorio ya sea por monitoreo ambulatorio de 24 hs (MAPA) o mediante registros estandarizados de automedida de la PA en el domicilio del paciente (AMPA). La amplia disponibilidad e indiscutible utilidad como método de screening de las mediciones de PA dentro del consultorio, hicieron que este método se posicione como el más comúnmente usado para diagnóstico y clasificación del paciente hipertenso en la práctica clínica. Si bien la medición dentro del consultorio no ha perdido vigencia, se sabe que cuenta con algunas limitaciones, como la de ser poco reproducible, tener menor valor pronóstico y menor asociación con daño de órgano blanco que la PA medida fuera del consultorio.
Se debe tener en cuenta además, que los registros dentro del consultorio con presencia de personal de salud, pueden generar en el paciente una mayor reacción de alerta y evidenciar valores superiores a los encontrados fuera del mismo.
Se considera actualmente que los distintos métodos de registro de PA dentro y fuera del consultorio son complementarios y no suplantan uno a otro ya que aportan diferentes datos, como se describirá más adelante, tanto para el diagnóstico como para el seguimiento del paciente 10,13.
5.1 Medición de la presión arterial en el consultorio: Se efectúa mediante esfigmomanómetro anaeroide, semiautomático, auscultatorio o preferentemente oscilométrico (automático) que deberán estar validados según protocolos estandarizados (ver www.dableducational.org) y ser calibrados periódicamente.
La medición se realiza en ambos brazos en la primera consulta, las tomas subsiguientes deben realizarse en el brazo con mayor PA y el brazalete debe ser el adecuado según el perímetro del brazo. Deben efectuarse al menos dos mediciones separadas de 1 a 2 minutos que se promediarán. Si la diferencia fuera mayor a 5 mmHg entre ambas, es conveniente realizar una tercera medición. Se recomienda medir la PA también de pie, 1 y 3 min después de la bipedestación para detectar hipotensión ortostática (Reducción de la PAS ≥ 20 mmHg o de la PAD ≥ 10 mmHg en bipedestación), en especial en adultos mayores y pacientes diabéticos (34. En caso de niños y adolecentes se debe tomar también la PA en miembros inferiores.
Se deben tener en cuenta algunas condiciones para la medición de la PA que se detallan en la Tabla 7.
El diagnóstico de hipertensión arterial en el consultorio se realiza cuando el promedio de las dos mediciones separadas por uno o dos minutos es igual o mayor a 140 mmHg de PAS y/o 90 mmHg de PAD en dos o más visitas separadas por una semana.
5.2 Mediciones de la presión arterial fuera del consultorio: Existen dos métodos para valorar la PA fuera del consultorio, uno es la automedida domiciliaria de presión arterial o AMPA y otro es el monitoreo de 24 hs o MAPA 35. Ambas técnicas, AMPA y MAPA tienen un rol fundamental para valorar dos situaciones clínicas definidas que son, la hipertensión de guardapolvo blanco y la hipertensión oculta o enmascarada 36-40.
En el caso de AMPA se aplica una técnica estandarizada que requiere de la educación del paciente en el registro automatizado de la PA con equipos de medición automáticos validados, con indicaciones verbales y por escrito de la forma correcta de registro. Básicamente, deberán cumplirse los lineamientos generales para el registro de PA, realizando dos mediciones por la mañana en ayunas (antes de tomar la medicación si es que esta tratado y con evacuación de la vejiga) con 1 o 2 minutos de diferencia y dos mediciones vespertinas antes de la cena, también con 1 o 2 minutos de diferencia. Debe realizar al menos 4 días de mediciones, idealmente 7 y para la evaluación se considerará el promedio de todas las lecturas, descartando los registros del primer día.
La realización de AMPA es de menor costo que el MAPA, permite mayores periodos de seguimiento, es mejor tolerado y de mayor disponibilidad, pero como desventaja carece de evaluación del comportamiento circadiano de la PA ya que no considera el periodo nocturno 13.
En el caso del MAPA aporta además la posibilidad de evaluar la PA en función del ritmo circadiano y el descenso fisiológico de la PA durante el sueño nocturno. Cuando se evidencia un descenso normal entre el 10 al 20% se denomina patrón dipper, en el caso de que este descenso nocturno fuera menor al 10% se denomina patrón non dipper y está relacionado con mayor daño de órgano blanco (DOB) y eventos cardiovasculares. La profundización del descenso nocturno mayor al 20 % se denomina patrón hiper dipper y está asociado con mayores eventos cerebrovasculares. También esta descripto un patrón invertido con mayor incremento de la PA durante la noche y puede estar vinculado al síndrome de apneas del sueño.
En la tabla 8 se describen los valores de referencia para considerar hipertensión arterial según el tipo de registro realizado.
El diagnóstico de hipertensión arterial fuera del consultorio se realiza cuando por AMPA el promedio es igual o mayor a 135 mmHg de PAS y/o 85 mmHg de PAD; o en el MAPA el promedio de 24 hs es igual o mayor a 130/80 mmHg, el promedio diurno igual o mayor a 135/85 mmHg y/o el promedio nocturno igual o mayor a 120/70 mmHg.
De estar disponible, sería razonable al momento del diagnóstico utilizar alguno de los métodos descriptos para el registro de la PA fuera de consultorio, principalmente en aquellos pacientes que tengan una PA medida en consultorio limítrofe o con HTA grado 1.
Se recomienda que el diagnóstico de Hipertensión arterial debe basarse en:
-Mediciones de PA en consultorio repetidas en más de una visita. (Clase I, nivel de evidencia C)
O también en base a:
-Mediciones de la PA fuera de consultorio como AMPA o MAPA, siempre que estos métodos se encuentren disponibles o sean económicamente posibles. (Clase I, nivel de evidencia C)
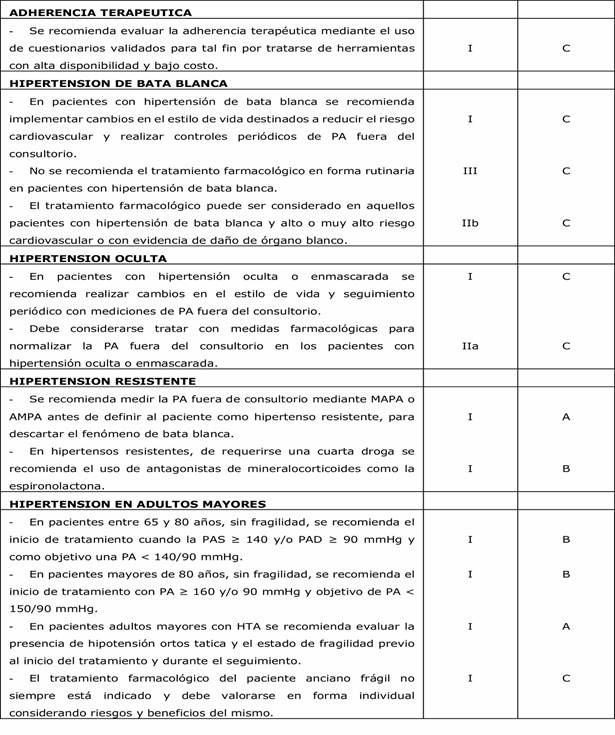
5.3 Hipertensión de Bata Blanca o de Guardapolvo Blanco:
La hipertensión de bata blanca o de guardapolvo blanco es el hallazgo de PA elevada en el consultorio pero con mediciones fuera del consultorio normales, ya sea por MAPA o AMPA. Estos pacientes presentan ante la presencia de personal de salud un incremento de la presión arterial con cifras de hipertensión arterial en consultorio, no siendo verdaderos hipertensos.
Si bien los pacientes con hipertensión de bata blanca no son considerados hipertensos, presentan un mayor riesgo cardiometabólico, daño de órgano blanco y mayor predisposición a desarrollar HTA sostenida, por lo tanto no debería considerársela una entidad benigna 41-43.
En algunos pacientes verdaderamente hipertensos y bajo tratamiento farmacológico se puede observar también un “fenómeno de bata blanca”, mediado por una excesiva reacción de alerta ante la presencia de personal sanitario, generando elevación de cifras tensionales en el momento de la consulta, que podría llevar erróneamente a definirlos como hipertensos no controlados y motivando modificaciones terapéuticas innecesarias.
-En pacientes con hipertensión de bata blanca se recomienda implementar cambios en el estilo de vida destinados a reducir el riesgo cardiovascular y realizar controles periódicos de PA fuera de consultorio. (Clase I, nivel de evidencia C)
-No se recomienda el tratamiento farmacológico en forma rutinaria. (Clase III, nivel de evidencia C)
-El tratamiento farmacológico puede ser considerado en aquellos pacientes con alto o muy alto riesgo cardiovascular o con evidencia de daño de órgano blanco. (Clase IIb, nivel de evidencia C)
5.4 Hipertensión oculta
La hipertensión oculta o enmascarada se define por mediciones de PA en consultorio debajo de 140 y/o 90 mm hg y PA elevada en las mediciones realizadas fuera de consultorio ya sea por MAPA o AMPA. Se puede encontrar hipertensión oculta aproximadamente en 15% de los pacientes con PA normal en consultorio 10,41. Esta prevalencia es altamente variable y se ve incrementada en pacientes jóvenes, sexo masculino, fumadores, diabéticos, presencia de HVI, consumo de alcohol y estrés laboral, entre otros factores 44-46. La presencia de hipertensión oculta predice daño de órgano blanco y aumenta la morbimortalidad cardiovascular 47.
-En pacientes con hipertensión oculta o enmascarada se recomiendan cambios en el estilo de vida y seguimiento periódico con mediciones de PA fuera de consultorio. (Clase I, nivel de evidencia C)
-Debe considerarse tratar con medidas farmacológicas para normalizar la PA fuera de consultorio en los pacientes con hipertensión oculta o enmascarada. (Clase IIa, nivel de evidencia C)
Estratificación del Riesgo Cardiovascular Global:
La relación entre la elevación de la PA y morbimortalidad cardiovascular es incrementada por la presencia de otros factores de riesgo 48,49. El riesgo cardiovascular deberá evaluarse en todos los pacientes con hipertensión arterial, ya que conducirá gran parte de la toma de decisiones 6,7.
La estratificación de riesgo surgirá de la información obtenida durante la anamnesis, el examen físico, la rutina básica de exámenes complementarios y en algunos casos de exámenes adicionales. Estratificar el riesgo del paciente será de utilidad para orientar el tratamiento o intensificar medidas de prevención cardiovascular, ya que en líneas generales a mayor riesgo cardiovascular las medidas terapéuticas serán más agresivas 50.
Si bien existen numerosos métodos para valoración de riesgo cardiovascular global, contando todos ellos con limitaciones, vinculadas a la falta de validación en algunas poblaciones, se recomienda el uso de los mismos para guiar la toma de decisiones en pacientes con HTA 51. Se sugiere el uso de tablas que incorporen los factores de riesgo y los diferentes niveles de PA como el SCORE (Systematic COronary Risk Evaluation system), que expresa a 10 años el riesgo de padecer un evento cardiovascular fatal considerando riesgo bajo menor al 1%, moderado entre 1 y 5%, alto entre 5 y 10% y muy alto mayor al 10 % 52.
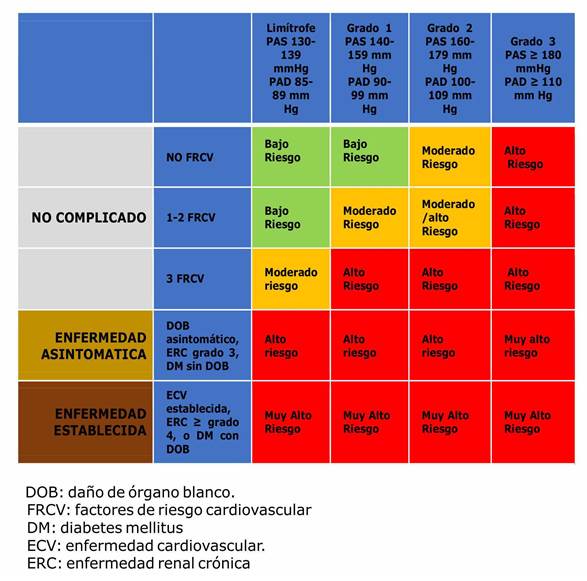
Es importante al evaluar el riesgo, valorar la presencia o no de daño de órgano blanco sub clínico y las condiciones clínicas asociadas como enfermedad renal o enfermedad cardiovascular establecida y diabetes, ya que en estos casos el paciente clasifica como alto o muy alto riesgo 6,7. En la tabla 9.a se muestra el riesgo cardiovascular en función de las cifras de PA y la presencia de otros factores de riesgo, daño de órgano blanco y enfermedad cardiovascular o renal establecida.
En forma resumida, los pacientes serán clasificados de como alto o muy alto riesgo si tiene condiciones clínicas asociadas como enfermedad coronaria, accidente cerebrovascular previo o enfermedad renal crónica, daño de órgano blanco subclínico, diabetes, múltiples factores de riesgo con HTA o niveles de PA muy elevados mayores a 180/110 mmHg.
Tabla 9.a Tabla del riesgo cardiovascular adaptada de las Guías Europeas de Hipertensión Arterial 2018 10
Como se mencionó previamente también existen otras tablas de predicción del riesgo cardiovascular como los modelos propuestos por la OMS descripto en la tabla 9.b, para la región B de las Américas. Las mismas valoran el riesgo de presentar un evento cardiovascular fatal o no fatal en un periodo de 10 años 53.
Es importante tener presente que existen factores que pueden no estar contemplados en algunas tablas de riesgo, pero que se asocian con un mayor riesgo cardiovascular como los aspectos socioeconómicos, psicológicos y las enfermedades autoinmunes entre otros.
Subregión B de las Américas (OMS) : Antigua y Barbuda, Argentina, Bahamas, Barbados, Belice, Brasil, Chile, Colombia, Costa Rica, Dominica, El Salvador, Granada, Guyana, Honduras, Jamaica, México, Panamá, Paraguay, República Dominicana, Saint Kitts y Nevis, Santa Lucía, San Vicente y las Granadinas, Suriname, Trinidad y Tobago, Uruguay, Venezuela.
Lineamientos generales del tratamiento.
El principal objetivo del tratamiento antihipertensivo es el de disminuir la morbimortalidad cardiovascular, cerebral y renal, mediante la reducción de la PA. (Clase I, nivel de evidencia A)
Se recomienda basar el tratamiento en función del riesgo cardiovascular y no solamente en las cifras de PA. (Clase I, nivel de evidencia A)
Para el manejo de los pacientes con HTA se cuenta con medidas no farmacológicas, fundamentalmente cambios en el estilo de vida (modificaciones en la alimentación más realización de actividad física regular) y tratamiento farmacológico antihipertensivo.
Los cambios en el estilo de vida deberán indicarse a todos los pacientes con HTA independientemente del grado en que se encuentre. (Clase I, nivel de evidencia A)
En cuanto a la elección del fármaco, se recomienda el uso de aquellos que cuenten con eficacia terapéutica demostrada en relación al descenso de la PA y con un perfil protector cardiovascular y renal. (Clase I, nivel de evidencia C)
Preferentemente se deberán elegir drogas de acción prolongada, que permitan reducir el número de dosis con el fin de mejorar la adherencia. (Clase I, nivel de evidencia A)
Se recomienda tener en cuenta los aspectos socioeconómicos y la disponibilidad del fármaco a indicar. (Clase I, nivel de evidencia C).
En la tabla 10 se resumen algunos aspectos a tener en cuenta en cuanto a la elección del fármaco antihipertensivo.
Como metas generales en pacientes adultos con HTA se debería plantear una PA < 140/90 mmHg. En los apartados correspondientes se discutirán las metas en poblaciones especiales.
Se recomienda basar el tratamiento antihipertensivo en función del riesgo cardiovascular global y no solamente en las cifras de presión arterial. (Clase I, nivel de evidencia A)
Cambios en el estilo de vida:
El tratamiento no farmacológico, con cambios en el estilo de vida, debe recomendarse a todos los pacientes con hipertensión arterial independientemente de los valores de PA y del riesgo cardiovascular. (Clase I, nivel de evidencia A)
En la práctica clínica, la adherencia del paciente a los cambios en los estilos de vida saludables relativos a los hábitos alimentarios, control de peso adecuado y realización de actividad física regular es baja 54-56.
En el caso de Argentina, la Tercer Encuesta Nacional de Factores de Riesgo realizada en el año 2013 57 reporto un 55,1 % de sedentarismo, 20, 8 % de obesidad (IMC mayor de 30), 37,1% de pacientes en sobrepeso (IMC entre 25-30), por lo que la prevalencias de pacientes en peso no saludable (sumatoria de sobrepeso y obesidad) es de 59%. Dichas cifras se encuentran en aumento con respecto a las encuestas realizadas previamente en el año 2005 y 2009 y se repiten en muchos de los países de la región de las Américas. Estos datos epidemiológicos que no parecen tener buenas perspectivas a corto plazo deberían guiar los esfuerzos a la hora de indicar los cambios en el estilo de vida 6,7.
En la tabla 11 se mencionan los cambios en el estilo de vida recomendados para el descenso de la presión arterial.
Se recomiendan hábitos de vida saludables en todos los pacientes con hipertensión arterial independientemente de los valores de PA y del riesgo cardiovascular. (Clase I, nivel de evidencia A)
En pacientes con valores limítrofes de PA (130-139/85-89 mmHg), también se recomiendan los cambios en el estilo de vida. (Clase I, nivel de evidencia A)
Tratamiento Farmacológico
En general el tratamiento farmacológico debe iniciarse en pacientes adultos con valores de PAS ≥ 140 y/o PAD ≥ 90 mm Hg 6,8,10,11,58,59.
En pacientes con HTA grado 1 y bajo riesgo cardiovascular global se podría iniciar únicamente tratamiento no farmacológico con cambios en el estilo de vida, durante un tiempo y valorar la respuesta. Se debe tener en cuenta que los pacientes con enfermedad cardiovascular establecida, daño de órgano blanco o pacientes con factores de riesgo cardiovascular, no se encontrarían en este grupo y deberán iniciar precozmente el tratamiento farmacológico acompañados de cambios en el estilo de vida60.
Se recomienda comenzar con tratamiento farmacológico en pacientes con hipertensión arterial grado 2 y 3, simultáneamente con los cambios en el estilo de vida.( Clase I, nivel de evidencia A)
En pacientes con hipertensión grado 1 y alto o muy alto riesgo cardiovascular se recomienda comenzar con tratamiento farmacológico simultáneamente con los cambios en el estilo de vida. (Clase I, nivel de evidencia A)
En pacientes con hipertensión grado 1 y bajo a moderado riesgo, sin evidencia de daño de órgano blanco, se recomienda inicio de tratamiento farmacológico luego de un periodo de implementación de cambios en el estilo de vida sin lograr los objetivos terapéuticos. (Clase I, nivel de evidencia C)
9.1 Monoterapia y terapia combinada:
Existe evidencia de que la mayoría de los pacientes requerirán más de un fármaco para lograr los objetivos de control de PA 61-63.
La terapia farmacológica combinada ofrece la posibilidad de actuar sobre varios mecanismos fisiopatológicos involucrados en la HTA, pudiendo indicarse racionalmente fármacos que actúen por diferentes mecanismos de acción. Por otra parte, el uso de combinaciones disminuye los efectos adversos de los fármacos como consecuencia de que las dosis utilizadas habitualmente son menores comparadas con las dosis empleadas en monoterapia.
En pacientes con riesgo cardiovascular moderado, alto o muy alto se recomienda la utilización de terapia combinada desde el inicio del tratamiento por sobre la monoterapia, al igual que en pacientes con HTA grado 2 o 3 independientemente del riesgo cardiovascular 6,10,11,62. (Clase I, nivel de evidencia C)
De esta forma si estamos frente a un paciente que se encuentra a más de 20 mm Hg de PAS o a más de 10 mm Hg de PAD de la meta terapéutica, sería razonable optar por combinaciones de fármacos.
Es recomendable usar preferentemente combinaciones fijas de fármacos en 1 solo comprimido con el fin de mejorar la adherencia terapéutica 6,7,10,62. (Clase I, nivel de evidencia A)
Entre los fármacos antihipertensivos, los diuréticos tiazídicos y símil tiazídicos (clortalidona, indapamida), los bloqueantes del SRAA como IECA o ARA2, los antagonistas cálcicos dihidropiridínicos y los beta bloqueantes han demostrado eficacia terapéutica en descender la PA y reducción de eventos cardiovasculares en los ensayos clínicos, por lo tanto están indicados como base para el tratamiento 6,7.
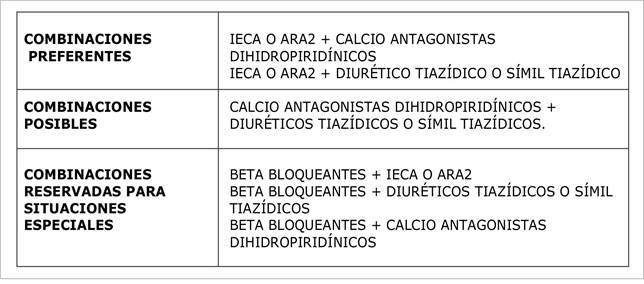
Las combinaciones deberían incluir preferentemente un IECA O ARA2 con un calcioantagonista o un diurético 10,63-66. (Clase I, nivel de evidencia A)
Los beta bloqueantes podrán combinarse cuando por alguna otra situación clínica requiera su utilización, como enfermedad coronaria, insuficiencia cardiaca, o el control de la frecuencia cardiaca 10,61,67. (Clase I, nivel de evidencia A)
También se cuenta con fármacos para situaciones especiales como antagonistas de los receptores de mineralocorticoides, diuréticos de asa, alfa bloqueantes, fármacos de acción central (alfa metildopa, clonidina) y vasodilatadores de acción directa (hidralazina, nitroprusiato, nitroglicerina).
En la tabla 12 se muestran de manera esquemática las combinaciones de grupos farmacológicos de base, en donde en función de un uso racional se presentan como asociaciones preferentemente recomendadas, posibles, o reservadas para situaciones especiales 7,11,68,69,70.
Los fármacos que bloquean el sistema renina - angiotensina, como los IECA o ARA 2, demostraron ser de utilidad en la reducción de microalbuminuria, por lo que se recomienda el uso de alguno de estos fármacos en pacientes con HTA y microalbuminuria (Clase I, nivel de evidencia A).
No se recomienda la asociación de fármacos que actúen sobre el SRAA como IECA o ARA 2 para el manejo de la hipertensión arterial 71,72. (Clase III, nivel de evidencia A)
Durante el seguimiento de los pacientes en tratamiento farmacológico, es importante controlar la aparición de efectos adversos como por ejemplo hiponatremia por tiazidas, hiperpotasemia por espironolactona o IECA; observando además la aparición de manifestaciones clínicas como puede ser, tos asociada a IECA, edemas periféricos con calcio antagonistas y bradicardia por beta bloqueantes entre otras.
Los diuréticos tiazídicos y los Beta bloqueantes deben utilizarse con precaución en pacientes con síndrome metabólico, glucemia alterada en ayunas u obesidad, por la predisposición de desarrollar diabetes con dichos agentes.
Como terapia combinada inicial se recomienda el uso de un IECA o ARA2 con un antagonista de los canales de calcio dihidropiridínico o un diurético (Clase I, nivel de evidencia A)
Aproximadamente, el 20% de los pacientes en tratamiento, requerirá el uso de asociaciones de tres o más fármacos para alcanzar las metas de PA, recomendándose en estos casos la asociación de bloqueantes del SRAA + antagonistas cálcicos + diuréticos tiazídicos o símil tiazídicos 73,74.
De requerirse una cuarta droga para el control de la PA es razonable el uso de antagonistas de mineralocorticoides como la espironolactona 10. (Clase I, nivel de evidencia B)
Siempre que sea posible y las condiciones clínicas lo permitan, se debe realizar la titulación de dosis en un periodo de 15 días ya que es el tiempo que demoran algunas drogas en alcanzan su máximo efecto anti hipertensivo. (Clase I, nivel de evidencia C)
9.2 Fármacos para el manejo del riesgo cardiovascular:
Estatinas:
Las estatinas cuentan con eficacia comprobada para reducir el riesgo cardiovascular 75.
Para decidir el inicio y la intensidad del tratamiento hipolipemiante se recomienda estimar el riesgo cardiovascular del paciente. (clase I, nivel de evidencia C)
En aquellos pacientes con enfermedad ateroesclerótica establecida o en quienes clasifiquen como de alto o muy alto riesgo cardiovascular debe considerarse el uso de estatinas independientemente de los niveles lipídicos 10,11,76-78. (Clase IIa, nivel de evidencia B)
Aspirina:
La AAS no se recomienda en prevención primaria para pacientes con HTA, sin enfermedad cardiovascular (10, 79). (Clase III, nivel de evidencia B)
Se recomienda el uso de AAS en dosis bajas (100- 200 mg/d) como prevención secundaria en hipertensos con enfermedad cardiovascular previa, siempre y cuando se encuentren con la PA adecuadamente controlada 10,79. (Clase I, nivel de evidencia A)
La evaluación entre riesgos de sangrados y beneficio terapéutico debe ser evaluada en profundidad. En caso de requerir el uso de AAS se debe tener presente que la presión debe tener un control adecuado para disminuir el riesgo de sangrado intracraneal.
9.3 Valoración de la adherencia terapéutica:
La falta de adherencia terapéutica es una de las principales causas del bajo porcentaje de control de la PA y se relaciona con un incremento de eventos cardiovasculares 80,81. La adherencia terapéutica en HTA es baja, y un estudio sobre adherencia al tratamiento (ENSAT) a los 6 meses de iniciado el fármaco mostró que el 52 % de los pacientes fueron considerados como no adherentes 82.
Entre las causas descriptas de la baja adherencia se encuentran aquellas relacionadas con la enfermedad (crónica y en general asintomática), los tratamientos (efectos adversos), regímenes farmacológicos complejos, al sistema de salud, a los aspectos socioeconómicos, la relación médico paciente y finalmente a las características de la personalidad de cada paciente 83.
En cuanto a métodos de valoración de la adherencia al tratamiento farmacológico, existen métodos de evaluación directos e indirectos. Aquellos métodos de evaluación directa, si bien tienen la ventaja de tener un mayor grado de exactitud, tienen como limitación la complejidad y el alto costo. Como ejemplos de estos métodos se citan el tratamiento directamente observado, o el dosaje de fármacos antihipertensivos o sus metabolitos en plasma u orina. Dentro de los considerados métodos de valoración indirectos, de mayor disponibilidad y fácilmente aplicables se destacan aquellos cuestionarios validados (Morisky-Green, Batalla y Haynes-Sackett) que se correlacionan con el grado de adherencia del paciente, el recuento de la medicación sobrante (no recomendable dado que es fácilmente alterable por el paciente) y sistemas de monitoreo electrónico registrando las aperturas del frasco (de alto costo) 83,84.
-Se recomienda evaluar la adherencia terapéutica del paciente en tratamiento antihipertensivo mediante el uso de cuestionarios validados para tal fin por tratarse de herramientas con alta disponibilidad y bajo costo. (Clase I, nivel de evidencia C)
Por otro lado, es importante implementar estrategias que incrementen el cumplimiento del tratamiento a largo plazo tales como indicar esquemas farmacológicos de simple dosificación y de ser posible prescribir terapias combinadas con un único fármaco en dosis fijas 85,86.
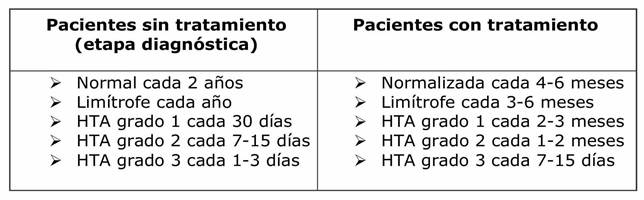
En relación al seguimiento, la frecuencia recomendada para los controles clínicos se describe en la tabla 13 11:
Hipertensión resistente:
Se definen como hipertensos resistentes, aquellos que no logran los objetivos terapéuticos a pesar del tratamiento consistente en cambios del estilo de vida y 3 drogas antihipertensivas a dosis adecuadas, con distintos mecanismos de acción, que incluya un diurético y habiendo descartado la mala adherencia terapéutica 6,10.
Antes de definir al paciente como hipertenso resistente se deberán descartar situaciones frecuentes de pseudo resistencia, que influyan en el control deficiente de la PA como la mala adherencia terapéutica, errores de medición con brazaletes inadecuados o pequeños en relación a la circunferencia del brazo, combinación inadecuada de fármacos antihipertensivos o en dosis sub terapéuticas 10.
Por otro lado en estos pacientes se debería excluir el fenómeno de bata blanca (PA elevada en consultorio con PA fuera de consultorio normal), por lo que se recomienda medir la PA fuera de consultorio mediante MAPA o AMPA antes de definir al paciente como resistente 10. (Clase I, nivel de evidencia A)
Es importante indagar acerca de consumo de otros fármacos que puedan elevar la PA, cumplimiento dietario, ingesta de sal, exceso de alcohol o consumo de drogas.
La prevalencia oscila entre el 5-13% para la HTA resistente y el 1-3% para la refractaria. La prevalencia es mayor en algunos grupos como pacientes con edad avanzada (mayor a 75 años), sexo femenino, obesidad, diabetes y enfermedad renal crónica 87,88.
En cuanto a los mecanismos patogénicos de la HTA resistente pueden presentarse causas secundarias de hipertensión, con retención de volumen o mal manejo del sodio y con mecanismos neurogénicos. Se recomiendan usar asociaciones probadas y a dosis útiles, entre IECA o ARA II, junto a calcioantagonistas y diuréticos tiazídicos o símil tiazídicos.
La utilización de Espironolactona es recomendada como cuarta droga de elección, y en los que no la toleran puede reemplazarse por amiloride 10,89. (Clase I, nivel de evidencia B) La combinación con betabloqueantes se sugiere para pacientes con HTA resistente donde el mecanismo neurogénico juegue un rol importante.
Las dificultades que se presentan en el manejo general de estos pacientes hace necesaria la derivación al especialista en hipertensión arterial.
Se recomienda medir la PA fuera de consultorio mediante MAPA o MDPA antes de definir al paciente como hipertenso resistente, para descartar el fenómeno de bata blanca. (Clase I, nivel de evidencia A).
Hipertensión Arterial en Situaciones Especiales:
11.1 Hipertensión en Jóvenes:
El grupo de individuos de 16 a 35 años con presiones mayores a 140/90 mmHg es alrededor del 12% en algunos países 4.
Se recomienda confirmar la HTA con un MAPA lo que también permite descartar HTA de bata blanca, frecuente en este grupo etario. Es importante descartar HTA secundaria mediante examen físico, exámenes de laboratorio y estudio ecográfico renal. Si se detecta hipertensión sistólica aislada debe medirse la presión aórtica central (PAC), si esta es normal se considera hipertensión espuria y no requiere tratamiento. El tratamiento hipotensor se efectuará en los que tengan elevación de la PAD (>90mmHg), factores de riesgo cardiovascular y en aquellos con rigidez arterial 6,11,90-92.
Por lo tanto, en individuos jóvenes, se recomienda tratar farmacológicamente la PAS mayor de 140 mmHg cuando la PAC se encuentre elevada o exista daño de órgano blanco. (Clase IIa, nivel de evidencia C).
También se recomienda tratar farmacológicamente a este grupo de pacientes cuando la PAD sea mayor de 90 mmHg. (Clase IIa, nivel de evidencia C)
11.2 Hipertensión en el adulto mayor:
La HTA es un problema frecuente en personas mayores de 65 años, siendo la prevalencia en algunos países de 77, 5% 4. En este grupo de pacientes antes de iniciar el tratamiento farmacológico se debe evaluar especialmente la condición clínica, la fragilidad, la existencia de otros tratamientos concomitantes muy frecuentes en estos pacientes, el deterioro cognitivo y la presencia de hipotensión ortos tatica.
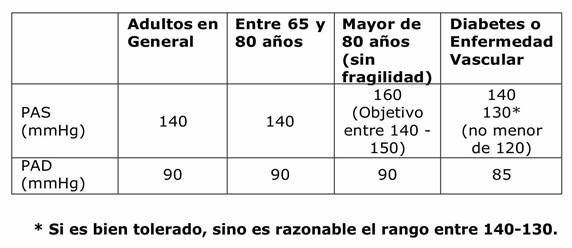
En pacientes entre 65 y 80 años, sin fragilidad, se recomienda el inicio de tratamiento cuando la PAS ≥ 140 y/o PAD ≥ 90 mmHg y como objetivo una PA < 140/90 mmHg (descenso de PAD no más allá de 70-65mmHg). (Clase I, nivel de evidencia B)
En pacientes mayores de 80 años, sin fragilidad, se recomienda el inicio de tratamiento con PA ≥ 160 y/o 90 mmHg y objetivo de PA < 150/90 mmHg (descenso de PAD no más allá de 70-65mmHg). (Clase I, nivel de evidencia B)
El tratamiento farmacológico del paciente frágil no siempre está indicado y debe valorarse en forma individual considerando riesgos y beneficios del mismo. (Clase I, nivel de evidencia C)
De considerarse el tratamiento farmacológico en estos pacientes, debería tener un seguimiento clínico estricto 93-97.
-En pacientes adultos mayores con HTA se recomienda evaluar la presencia de hipotensión ortos tatica y el estado de fragilidad previo al inicio del tratamiento y durante el seguimiento (Clase I, evidencia A)
11.3 Hipertensión en el embarazo:
La hipertensión arterial afecta en general al 10% de los embarazos. Cualquiera de los desórdenes hipertensivos del embarazo (hipertensión crónica, preeclampsia, hipertensión gestacional e HTA con pre eclampsia sobreimpuesta) aumentan la morbimortalidad materno fetal 98-100.
Las distintas guías internacionales, estudios clínicos y revisiones sistemáticas presentan marcada disparidad con el punto de corte para iniciar el tratamiento farmacológico como así también en la meta de presión arterial a lograr. Algunas guías como las americanas solo tratan farmacológicamente las cifras de HTA severa (>160/110mmHg), las inglesas inician tratamiento con cifras de 150/100 mmHg; otras como las guías de la Sociedad Europea de Cardiología para el manejo de las enfermedades cardiovasculares en el embarazo (2011) y las Europeas de hipertensión arterial (2013) inician tratamiento con 150-140/90-95 mmHg 52,101-104.Últimos meta-análisis en discordancia con estudios anteriores, demostraron que tratar cifras de HTA leve a moderada en el embarazo (140-159/90-99mmHg) baja el riesgo de HTA severa en la madre y también la probabilidad de presentar eventos cerebro vasculares sin afectar la salud fetal 105,106.
-Se recomienda tratar farmacológicamente con alfametildopa, labetalol o nifedipina, con cifras de PA >150/95mmHg en cualquier desorden hipertensivo del embarazo y con cifras >140/90mmHg en cualquier desorden hipertensivo del embarazo y daño subclínico o síntomas. (Clase I, nivel de evidencia C)
11.4 Enfermedad Cardiovascular establecida:
Enfermedad cerebrovascular previa: Existe una relación definida entre el nivel de PA y la enfermedad cerebrovascular. En pacientes con ACV previo, el tratamiento efectivo y el control de la PA resultan en la prevención de nuevos eventos 107. Se recomienda para pacientes hipertensos con enfermedad cerebrovascular previa como meta terapéutica una reducción de la PA a menos de 140/90 mmHg 108.
En relación a los fármacos antihipertensivos, la elección debiera surgir de las características clínicas del paciente 11,109. Una estrategia recomendada es el uso de inhibidores del sistema renina angiotensina aldosterona como IECA o ARA II más un bloqueante cálcico o un diurético tiazídico 11,110.
Durante el episodio agudo de ACV isquémico no debe indicarse tratamiento para la reducción de PA a menos que presente cifras iguales o mayores de 220/120 mmHg; o de 185/110mmHg si es pasible de realizarse tratamiento trombolítico 111.
Enfermedad Coronaria: Estos pacientes representan un grupo particular, no sólo por la disfunción miocárdica que puedan presentar sino porque habitualmente tienen un alto riesgo global debido al cúmulo de factores de riesgo cardiovascular (FRCV), debiendo tratar en forma concomitante estos factores.
En cuanto al nivel de PA a alcanzar se recomienda tratamiento farmacológico para reducir la PA a menos de 140/90 mmHg, pudiendo ser un objetivo seguro menor a 130/80 mmHg cuando es tolerado, pero no cifras menores a 120/80 mmHg y fundamentalmente no menores a 65mmHg de PAD, ya que por debajo de este rango se encontró un aumento de la morbimortalidad, explicables por el fenómeno de curva en J 6,10.
En cuanto al tratamiento farmacológico específico de la PA, al igual que las otras guías recomendamos un betabloqueante en combinación con un IECA o ARA II. Sugerimos, el uso de los nuevos betabloqueantes como carvedilol o nebivolol por tener propiedades vasodilatadoras y menores repercusiones metabólicas con otras patologías como diabetes o dislipidemia, o bien el uso de bisoprolol por su mayor cardioselectividad. En pacientes con HTA no controlada y/o con retención hidrosalina post IAM, incorporar como tercera droga un diurético tiazídico o la espironolactona 112-115.
11.5 Enfermedad Renal Crónica:
La presencia de HTA en pacientes con enfermedad renal crónica es sumamente frecuente. Los mecanismos de HTA incluyen la retención hidrosalina, la activación simpática y del sistema renina angiotensina aldosterona (SRAA), por lo que el tratamiento debe contemplar estos mecanismos. El objetivo del tratamiento antihipertensivo es enlentecer la progresión del fallo renal. La reducción de la microalbuminuria también debe considerarse un objetivo terapéutico 10,116.
Se recomienda como meta terapéutica disminuir la PA a cifras <140/90mmHg y <130mmHg en etapas tempranas cuando presenta proteinuria.
El uso de fármacos que actúen sobre el SRAA es de primera elección ya que disminuye la microalbuminuria y la progresión del daño renal; de todos modos estos pacientes requieren frecuentemente combinación de hasta tres drogas para controlar la PA, especialmente aquellos que se encuentran en tratamiento hemodialítico. No recomendamos el doble bloqueo del SRAA ni tampoco el uso de antagonistas de la aldosterona por el riesgo de hiperpotasemia en estos pacientes. Los diuréticos de asa deben reemplazar a los diuréticos tiazídicos cuando el FG estimado es <30 ml / min / 1,73 m2 (12,52.
Las medidas higiénico dietéticas, en especial la restricción de sodio, son fundamentales y deben recomendarse en estos pacientes.
11.6 Diabetes Mellitus: En los pacientes diabéticos existe una elevada prevalencia de HTA y también es frecuente la coexistencia de otros factores de riesgo cardiovascular. El tratamiento dirigido a reducir la PA en estos pacientes es fundamental para disminuir tanto el riesgo de complicaciones microvasculares y macrovasculares, como mortalidad cardiovascular. Los beneficios del tratamiento también incluyen menor progresión a enfermedad renal crónica terminal, microalbuminuria y retinopatía 117,118.
En estos pacientes, la implementación de cambios del estilo de vida es fundamental, incluyendo una dieta adecuada, control del peso y ejercicio físico regular.
El objetivo terapéutico de PA en pacientes con diabetes fue objeto de debate en los últimos años y los mismos han sido modificados por las diferentes guías en función de algunas recientes evidencias.
Recomendamos que en personas con diabetes, el primer objetivo del tratamiento farmacológico debería ser bajar la presión arterial a <140/80 mmHg, dirigido a una PAS de 130 mmHg. Siempre que el tratamiento sea bien tolerado, se deben considerar obtener valores de PAS <130 mmHg debido a los beneficios en la prevención del accidente cerebrovascular. Los valores de PAS de <120 mmHg o de PAD menores a 70 mmHg siempre se deberían evitar 10,118.
No hay contraindicación para ninguna de las clases de antihipertensivos, pero se prefieren especialmente los IECA o ARA II, y más aun en presencia de proteinuria o microalbuminuria. Frecuentemente es necesario asociar estas drogas a otros antihipertensivos, recomendándose de inicio la combinación con bloqueantes cálcicos del tipo dihidropiridínicos y los diuréticos tiazídicos o símil tiazidas 119; y cuando el filtrado glomerular disminuye por debajo de 60 mL/min sustituir estos últimos por un diurético del asa (furosemida). En pacientes a con indicaciones específicas (insuficiencia cardiaca o cardiopatía isquémica) se sugieren los betabloqueantes de nueva generación como carvedilol o nebivolol 12,52,120.
11.7 Obesidad: La asociación de HTA y obesidad es muy frecuente por múltiples mecanismos fisiopatológicos, que incluyen la propia acción patogénica del tejido adiposo, al sistema nervioso simpático y al SRAA. Los cambios del estilo de vida, la dieta hiposódica y el descenso de peso representan medidas muy efectivas en el control de la PA en hipertensos obesos. El tratamiento farmacológico frecuentemente debe iniciarse con combinación de drogas para lograr un adecuado control de la PA. Es de importancia tener en cuenta el uso de brazalete apropiado para estos pacientes ya que los convencionales pueden dar fallas en la medición.
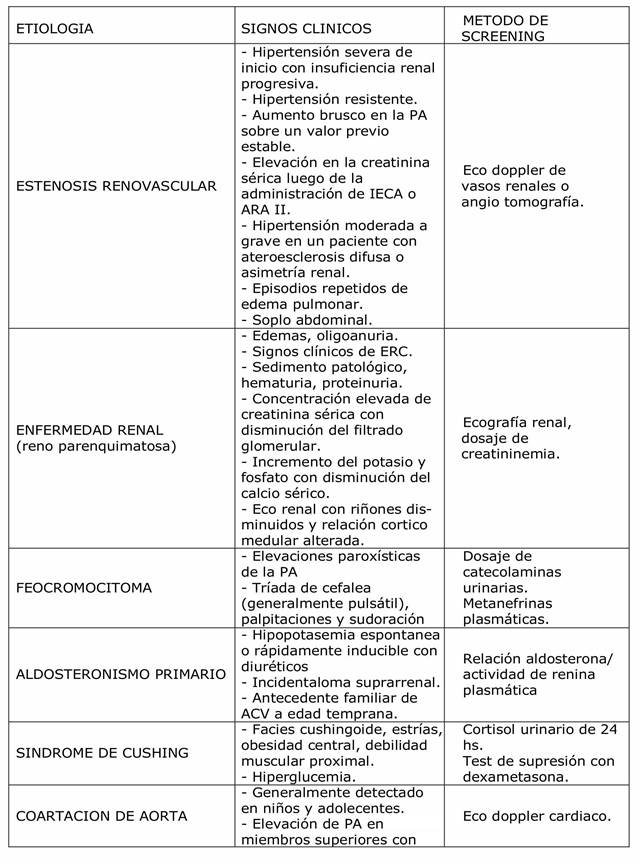
Indicadores de Sospecha de Hipertensión secundaria:
Se denomina hipertensión secundaria cuando la HTA se produce como el resultado de una causa subyacente, identificable y generalmente corregible (alrededor del 5-10% del total de los pacientes hipertensos).
Es importante tener presentes indicadores clínicos de sospecha (tabla 14) ante la posibilidad de que existan causas secundarias de HTA para realizar una detección temprana con la posibilidad de realizar intervenciones en algunos casos curativas, especialmente en pacientes más jóvenes; por ejemplo cirugía correctiva para la coartación de aorta, angioplastia de la arteria renal en pacientes jóvenes con displasia fibromuscular, o tratamiento de un adenoma suprarrenal 7.
La realización de una búsqueda minuciosa de causas secundarias a todos los pacientes con HTA no es una estrategia factible ni costo efectiva; sin embargo, hay algunas características generales en la anamnesis, el examen físico o los estudios rutinarios iniciales, que evidencian que un paciente pueda presentar hipertensión secundaria y justifican progresar estudios en ellos 10,121.
En este apartado no se pretende abordar el estudio de cada causa en particular, sino plantear los indicadores de sospecha, recomendándose para un mejor estudio y tratamiento de la causa la derivación al especialista correspondiente.
Algunos aspectos que pueden reforzar la sospecha clínica de hipertensión secundaria se describen a continuación 6,7,10:
-Pacientes más jóvenes (<40 años) con hipertensión grado 2 o en cualquier grado durante la infancia.
-Empeoramiento agudo de la hipertensión en pacientes con normotensión previa crónica documentada.
-Hipertensión resistente.
-Hipertensión severa (grado 3) o emergencia hipertensiva.
-Presencia de DOB extenso.
-Marcado aumento de creatinina con el uso de IECA o ARA II.
-Soplos abdominales.
-Hipopotasemia espontánea o fácilmente inducida por diuréticos.
-Características clínicas sugestivas de causas endocrinas de hipertensión o enfermedad renal.
-Características clínicas sugestivas de apnea obstructiva del sueño.
-Síntomas sugestivos de feocromocitoma o antecedentes familiares de feocromocitoma o neoplasias endocrinas múltiples.
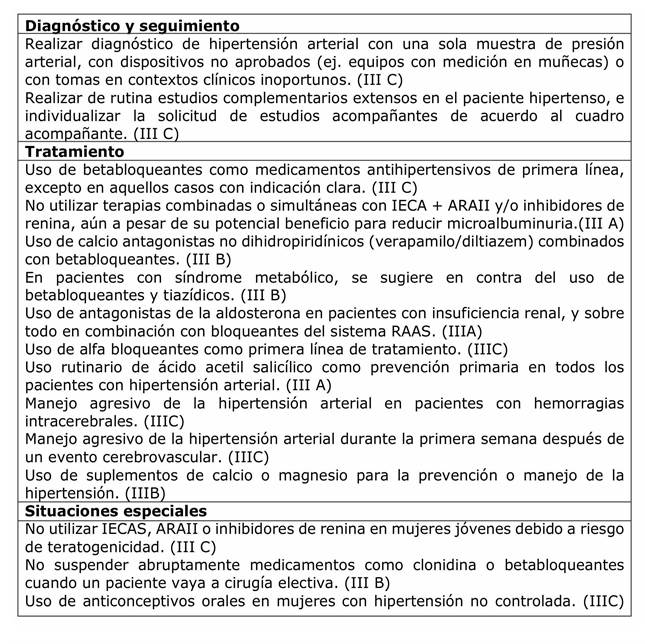
Prevención cuaternaria- Que NO HACER
En este documento se tomaron en cuenta algunas situaciones que debieran evitarse en cuanto al diagnostico y tratamiento de la Hipertensión arterial para evitar posibles daños y además efectuar un uso racional de recursos. Algunas observaciones acerca de que no hacer en hipertensión arterial se describen en la tabla 15.
PUNTOS CLAVE DE LAS RECOMENDACIONES:
En la tabla 16 se resumen algunos aspectos relevantes de las recomendaciones.
En la Tabla 17 se describen los valores recomendados para inicio de tratamiento farmacológico según edad y condición clínica asociada.
Concluyendo ¿se requieren recursos diagnósticos y terapéuticos complejos para manejar adecuadamente a los pacientes hipertensos y lograr los objetivos?
Se requieren métodos poco complejos, con controles repetidos, pero integrados al sistema de salud.
Y asegurar la disponibilidad y el acceso a los medicamentos y tecnologías esenciales, prestando especial atención a las poblaciones desfavorecidas.