CONCEPTO
El delirium es un síndrome caracterizado por el inicio agudo de una disfunción cerebral, acompañada de un cambio o fluctuación del estado mental basal, inatención y bien, o pensamiento desorganizado o alteración del nivel de conciencia1-4.
Las características cardinales del delirium son5: 1) Un nivel de conciencia alterado (por ejemplo, reducción de la claridad acerca del conocimiento del ambiente), con una disminución en la habilidad de enfocar, sostener o cambiar la atención; y 2) O bien un cambio en la cognición (por ejemplo, déficit de memoria, desorientación, alteraciones del lenguaje) o el desarrollo de alteraciones perceptuales (por ejemplo, alucinaciones, ideas delirantes).
Un concepto erróneo es afirmar que todos los pacientes con delirium están alucinando o delirando, pues ninguno de estos síntomas es necesario para realizar el diagnóstico. Otros síntomas comúnmente asociados con el delirium incluyen alteraciones del sueño, actividad psicomotora anormal y alteraciones emocionales (por ejemplo, miedo, ansiedad, ira, depresión, apatía y euforia)1.
SEMIOLOGÍA
El delirium se caracteriza por una alteración aguda o subaguda de la conciencia y la atención, así como por del deterioro en otros dominios de la función cognitiva. Una de sus características principales es la tendencia del cuadro a la fluctuación a lo largo del día, pudiendo oscilar desde un fallo mínimo hasta el estupor. El trastorno suele agravarse por la noche y en las primeras horas de la mañana y a veces sólo se presenta por la noche. La presentación nocturna puede explicarse por la menor estimulación sensorial5,6,7.
El cuadro puede durar horas o días y los síntomas desaparecer una vez que se resuelve la causa que desencadena el síndrome6. Aunque también existen casos de delirium persistente, con duración de semanas a meses4.
La atención se ve alterada, con incapacidad para dirigir, focalizar, sostener o cambiar la misma. Hay trastornos de la memoria (defecto en el registro y retención de nueva información), acompañados de desorientación, mientras que el pensamiento suele ser incoherente y desorganizado. Las alteraciones de la percepción son frecuentes, con falsos reconocimientos de personas y lugares, ilusiones perceptivas y, en casos más graves, presencia de alucinaciones (aunque, como se mencionó más arriba, ni las alucinaciones ni las ideas delirantes son necesarias para realizar el diagnóstico)7,8.
El ciclo sueño/vigila también suele verse alterado, con inversión del mismo, periodos de somnolencia diurna e insomnio por la noche1. Finalmente, todas estas alteraciones pueden ir acompañadas de trastornos psicomotores y emocionales (desde irritabilidad sutil o ansiedad, hasta disforia o incluso euforia). La presencia de trastornos psicomotores, permite la clasificación clínica del delirium en hiperactivo, hipoactivo y mixto9.
ETIOPATOGENIA Y FISIOPATOLOGÍA
La mayoría de los estudios señalan la naturaleza multifactorial del delirium. Su desarrollo implica una compleja interacción entre factores predisponentes y la exposición a factores precipitantes, los cuales se exponen en la tabla 1 1,7,10.
El primer factor predisponente es la propia hospitalización. Otros factores son la edad, el déficit cognitivo, los fármacos, los déficits sensoriales, la comorbilidad y la deshidratación. En cuanto a los factores precipitantes, los más frecuentes son las infecciones (infecciones del tracto urinario, neumonía) y los fármacos (administración o deprivación de fármacos psicotrópicos y la administración de fármacos anticolinérgicos). También lo son los trastornos hidroelectrolíticos, el dolor, la iatrogenia derivada de la propia hospitalización y las restricciones físicas.
La fisiopatología del delirium se debe a múltiples mecanismos. No obstante, la vía final común parece consistir en un déficit colinérgico combinado con hiperactividad del sistema dopaminérgico11. Han sido propuestas múltiples hipótesis, que pudieran considerarse complementarias en lugar de excluyentes. Las principales son la hipótesis del estrés oxidativo, la hipótesis de los neurotransmisores y la hipótesis inflamatoria 11,12.
Hipótesis del estrés oxidativo
La hipoperfusión induce daño oxidativo crónico en células y tejidos, principalmente debido a la generación de especies reactivas de oxígeno y nitrógeno. Cualquier condición que sobrepase la capacidad del sistema de oxidación-reducción endógeno corporal para neutralizar esas especies reactivas puede provocar un desequilibrio del sistema o ajustes mayores para tratar de equilibrarlo. Este nuevo estado de oxidación-reducción recibe el nombre de "estrés oxidativo"11.
La hipótesis del estrés oxidativo propone que diversos procesos fisiopatológicos, tales como daño tisular, hipoxia, enfermedad severa e infecciones, pueden aumentar debido a un aumento del consumo de oxígeno y/o por una deprivación del mismo, asociados a un incremento del gasto energético y reducción del metabolismo oxidativo cerebral, lo que genera disfunción cerebral y alteraciones cognitivas y conductuales del delirium. Asimismo, algunos autores han encontrado que el estrés oxidativo y/o las deficiencias en los mecanismos tisulares antioxidantes aumentan el daño del tejido cerebral, lo que conlleva a deterioro cognitivo con degeneración celular irreversible, como secuelas del delirium12.
Diversos datos clínicos correlacionan una pobre oxigenación con el desarrollo ulterior de delirium. Autores han demostrado la presencia de estrés oxidativo y disminución de la oxigenación tisular hasta 48 horas antes del desarrollo de delirium en pacientes ingresados a unidades de terapia intensiva; similarmente, en pacientes sometidos a cirugía cardíaca, aquellos que desarrollaron delirium postoperatorio tenían una saturación de oxígeno y niveles de hemoglobina menor, antes y durante la cirugía, que aquellos que no desarrollaron esta complicación13.
Además, la disminución del metabolismo oxidativo en el cerebro causaría disfunción cerebral debido a alteraciones en distintos sistemas de neurotransmisores, provocando principalmente una disminución en la producción de acetilcolina1.
Hipótesis de los neurotransmisores
El déficit de la función colinérgica y un exceso de la actividad dopaminérgica, ya sea en términos absolutos o en el equilibrio relativo entre ambas, son las alteraciones neuroquímicas más frecuentes e importantes involucradas en la patogenia del delirium; no obstante, neurotransmisores como la serotonina, histamina, GABA o glutamato, se encuentran frecuentemente implicados. Estas alteraciones bioquímicas también explican la efectividad de determinados fármacos utilizados en el tratamiento o el efecto adverso de otras sustancias que, indicadas en determinados procesos, podrían desencadenar un episodio de delirium12.
Algunos autores han postulado que el delirium podría ser considerado como un trastorno psiquiátrico temporal, resultante de la alteración de la neurotransmisión química (déficit colinérgico + hiperactividad dopaminérgica)1. No obstante, como los sistemas colinérgico y dopaminérgico no solo interactúan entre sí, sino que también lo hacen con las demás vías neuroquímicas cerebrales, el delirium sería el resultado de cambios a nivel de un conjunto de neurotransmisores, que incluiría: 1. Disminución de la disponibilidad de acetilcolina; 2. Incremento de la liberación de dopamina, noradrenalina y/o glutamato; 3. Alteraciones (ya sea aumento o disminución, según los factores etiológicos) de la transmisión serotoninérgica, histaminérica y/o gabaérgica 11,12,14.
Hipótesis inflamatoria
Una respuesta inflamatoria sistémica genera un aumento en la producción de citoquinas, las cuales pueden activar las células gliales y así generar una reacción inflamatoria en el cerebro6. Asimismo, las interleucinas producidas en respuesta al dolor, pérdida sanguínea o daño tisular generarían un aumento de la permeabilidad de la barrera hematoencefálica, que desencadenaría alteraciones en la síntesis y liberación de neurotransmisores15.
Varios estudios han demostrado que pacientes que desarrollan delirium durante una hospitalización presentan elevaciones de la proteína C reactiva, interleucina (IL) 6, factor de necrosis tumoral α, IL-1RA, IL-10 e IL-8 y procalcitonina. Además, está demostrado que en respuestas a eventos traumáticos o sistémicos, el sistema inflamatorio se activa, causando que monocitos y macrófagos produzcan neopterina, citocinas y especies reactivas de oxígeno, todos los cuales pueden ser encontrados en el plasma, la orina y el líquido cefalorraquídeo de pacientes con delirium16,17,18.
La presencia, entonces, de mediadores y citoquinas proinflamatorias a nivel cerebral producirían una disfunción neuronal y sináptica, con la subsecuente aparición de síntomas neuroconductuales y cognitivos de delirium16.
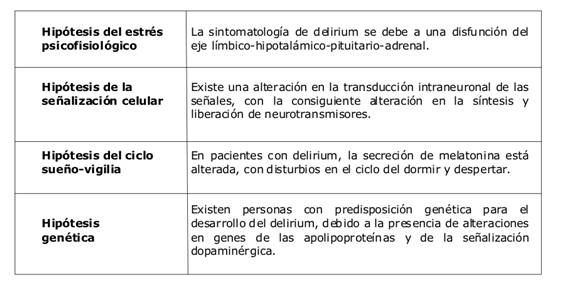
Otras hipótesis
La tabla 2 presenta, de manera sucinta, otras hipótesis fisiopatológicas del delirium8,19.
EPIDEMIOLOGÍA Y CLASIFICACIÓN
La prevalencia de delirium aumenta con la edad del paciente y con la severidad de la enfermedad medica que padece6. Es más alta entre las personas de edad avanzada hospitalizadas y varía dependiendo de las características de los pacientes, el lugar de atención médica y la sensibilidad del método de detección4.
La prevalencia de delirium en la población general es baja (1-2%), aunque aumenta con la edad, llegando a 14% entre las personas mayores de 85 años. La prevalencia es del 10-30% en las personas mayores que acuden a los servicios de urgencias, donde el delirium indica a menudo una enfermedad médica. La prevalencia de delirium en personas hospitalizadas oscila entre 14-24%, y las estimaciones de la incidencia de delirium que surge durante la hospitalización varía entre el 6-56% de la población de hospitales generales4.
Las tasas de delirium en adultos mayores internados en hospitales generales son de aproximadamente 10-25%, llegando a 70-80% en aquellos que se encuentran en terapia intensiva. Las cirugías a corazón abierto y las cirugías traumatológicas por fracturas de cadera se asocian con una prevalencia de delirium de hasta 90%. El delirium puede ocurrir hasta en el 60% de las personas en hogares de ancianos o centros de atención y hasta en el 83% de todas las personas al final de la vida1.
Tres tipos de delirium han sido descriptos: hiperactivo, hipoactivo y mixto20,21. El delirium hiperactivo se caracteriza por aumento de la actividad psicomotora, con agitación y en ocasiones agresividad, conducta desorganizada, alucinaciones e ideas delirantes. Por su parte, el tipo hipoactivo se caracteriza por enlentecimiento psicomotor generalizado, caracterizándose el paciente por presentar apatía o letargia1. La tabla 3 resume las características clínicas de los tipos hiper e hipoactivo7.
DELIRIUM SECUNDARIO A ABSTINENCIA A DROGAS O ALCOHOL
Una subcategoría de delirium está relacionada con abstinencia a drogas o alcohol, manifestándose clínicamente como un delirium de tipo hiperactivo. Los síntomas de abstinencia pueden producirse por una discontinuación abrupta de: 1. Drogas de prescripción médica o ilícitas que el paciente ha estado consumiendo por largos periodos; 2. Sedantes u opiáceos administrados como parte del tratamiento en una unidad de cuidados intensivos; o 3. Alcohol1,22.
Una revisión de la fisiopatología, diagnóstico y tratamiento del delirium secundario a abstinencia a drogas de prescripción médica, sustancias ilícitas, sedantes u opiáceos está más allá del alcance de este artículo. No obstante, vale la pena destacar algunos elementos relacionados con el delirium secundario a abstinencia de alcohol.
La dependencia alcohólica está presente en hasta un 15-20% de todos los pacientes hospitalizados. Entre el 8 y el 31% de todos los pacientes hospitalizados con dependencia alcohólica, especialmente aquellos pacientes quirúrgicos o traumatizados, desarrollará un síndrome de abstinencia alcohólica durante su estadía en el hospital, con semiología de disfunción neurológica y autonómica5.
Los síntomas de un síndrome de abstinencia alcohólica pueden variar entre moderados a severos. Hasta 15% de los pacientes hospitalizados con síndrome de abstinencia alcohólica pueden experimentar convulsiones tónico-clónicas generalizadas y 5% desarrolla "delirium tremens", una combinación de excitación del sistema nervioso central (agitación, delirium y convulsiones) y síntomas hiperadrenérgicos (hipertensión, taquicardia y arritmias), con riesgo para la vida23.
Las benzodiazepinas son consideradas el pilar del tratamiento de la abstinencia de alcohol, a pesar de la incertidumbre sobre su eficacia y seguridad (véase más adelante en este artículo). Asimismo, el tratamiento orientado a los síntomas de agitación, psicosis e hiperactividad autonómica reduce la gravedad y duración del síndrome24.
VALORANDO LA PRESENCIA DE DELIRIUM
La presencia de delirium se establece por la clínica, así como por herramientas diagnósticas1. La 5ª edición del Manual Diagnóstico y Estadístico de los Trastornos Mentales de la Asociación Americana de Psiquiatría (DSM-5) establece como criterios diagnósticos de delirium la presencia de una alteración de la atención (por ejemplo, capacidad reducida para dirigir, centrar, mantener o desviar la atención) y la conciencia (orientación reducida al entorno), que aparecen en poco tiempo (horas o días), representan un cambio respecto a la atención y conciencia inicial del paciente, y tienden a fluctuar durante el día. Asimismo, existe una alteración cognitiva adicional (por ejemplo, déficit de memoria, de orientación, de lenguaje, de la capacidad visoespacial o de la percepción). Estas alteraciones no se deben a trastornos neurocognitivos preexistentes y, a través de la historia clínica, la anamnesis y el examen físico, se evidencia que las alteraciones son la consecuencia directa de una condición médica, una intoxicación o una abstinencia a una sustancia, exposición a toxinas o múltiples etiologías4.
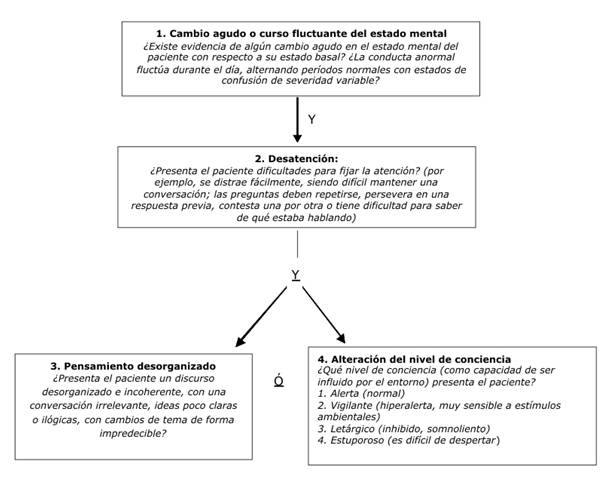
Si bien existen muchas herramientas diagnósticas, la más utilizada es el "Método de Evaluación de la Confusión" (Confussion Assessment Method - CAM), que presenta una sensibilidad del 93% y una especificad del 89%7. No obstante, otros autores señalan que la sensibilidad de la CAM es de alrededor del 70% y que el delirium es fluctuante, por lo que incluso pacientes con delirium florido pueden tener intervalos de lucidez. Por lo tanto, la aplicación de la CAM debe llevarse a cabo varias veces al día; no obstante, una sospecha clínica de delirium debe primar más allá de un resultado negativo en la CAM25.
La CAM puede aplicarse según el diagrama de flujo adaptado que se muestra en la figura 1 1,7,26.
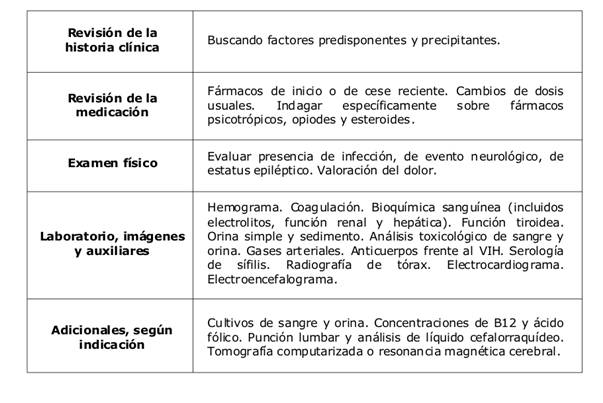
Para el diagnóstico de delirium son necesarios los criterios 1 y 2 y por lo menos uno de los dos últimos (3 o 4). Una vez diagnosticado el delirium, se debe iniciar un estudio exhaustivo de las posibles causas (véase tabla 4), a fin de establecer un adecuado tratamiento etiológico y sintomático, según sea el caso7,8.
Tratamiento
El tratamiento del delirium se basa en intervenciones no farmacológicas y farmacológicas, y se inicia al momento de establecer el diagnóstico. El delirium puede ser reversible hasta en el 50% de los casos, y su tratamiento de fondo consiste en tratar su etiología de base1.
Entre las intervenciones no farmacológicas se incluyen las siguientes27,28,29:
Recomendaciones generales6,28,29
Revisar medicación del paciente a fin de minimizar la exposición a fármacos asociados a delirium (véase tabla 1). Asegurar que todas las dosis son apropiadas. Prescribir drogas alternativas para minimizar efectos anticolinérgicos, cuando sea posible.
Tatar el dolor, la hipoxia, constipación, fiebre. Corregir ciclo de sueño-vigilia; evitar luz excesiva a la noche y asegurar exposición a luz durante el día.
Proveer de anteojos, audífonos, dentadura postiza, cuando sea apropiado.
Revisar el ambiente: evitar ruidos excesivos, optimizar temperatura de la habitación, hacer sentir al paciente seguro.
Orientar al paciente en tiempo, espacio, persona. Recordarle fecha, día, hora, lugar.
Por su parte, si bien no existen agentes farmacológicos aprobados por la Food and Drug Administration (FDA) de los Estados Unidos de América para la psicosis y la agitación relacionadas con el delirium, en los últimos años se han venido estudiado numerosos fármacos28. A continuación se describe, en general, el tratamiento farmacológico del delirium.
Delirium hiperactivo( 1 , 6 , 25 , 28 - 33 )
Fármaco de primera línea: Haloperidol 1-2,5 mg por vía intravenosa/intramuscular (IV/IM), cuatro veces/día; o Haloperidol 2,5-5 mg vía oral (VO), cuatro veces/día. Según necesidad se puede adicionar Haloperidol 1-2,5 mg vía IV/IM, hasta una dosis máxima de 30 mg/día (incluidas las dosis regular y según necesidad).
Fármaco de segunda línea: Olanzapina 5 mg/día VO.
Si la agitación es severa y con riesgo para sí mismo o para los demás, considerar añadir benzodiazepinas.
Delirium hipoactivo( 1 , 6 , 21 , 25 )
Fármaco de primera línea: Haloperidol 0.5 mg IV/IM, tres veces al día.
Fármaco de segunda línea: Olanzapina 5 mg VO a la noche.
Delirium secundario a abstinencia alcohólica( 1 , 6 , 25 , 34 )
Diazepam 10-20 mg por VO cada 6 horas durante 48 horas, con dosis adicionales de 10-20 mg cada 1-2 horas en función de los síntomas. Posteriormente descender un 25% de la dosis diariamente hasta la resolución completa.
En caso de convulsiones, si éstas están en relación con la abstinencia y se presentan en número menor de 3, no modificar la pauta de tratamiento anteriormente descripta, pudiendo emplear diazepam 10 mg IV/IM para su control. Considerar el tratamiento con fenitoína ó valproato en casos de status epiléptico o epilepsia no relacionada con el alcoholismo.
Pacientes mayores a 65 años o con enfermedad hepática: lorazepam 1 mg VO cada hora, con monitoreo estrecho.
Se puede considerar el uso de neurolépticos en casos de alucinaciones importantes ó como adyuvante al tratamiento con benzodiazepinas, preferiblemente en ausencia de crisis epilépticas. Se aconseja el empleo de haloperidol (5-10 mg IV/IM).
Administrar tiamina (por 3-4 días) y magnesio en aquellos con déficit (por 2 días).
Otros fármacos potenciales para el delirium
Algunos autores han evidenciado resultados alentadores con amisulpiride, quetiapina y risperidona, aunque su uso no está tan extendido como el del haloperidol o la olanzapina. Asimismo, los α-2 agonistas (clonidina y dexmedetomidina) podrían también ser opciones para el manejo de pacientes críticamente enfermos35,36,37.
PRONÓSTICO
El delirium puede ser reversible en hasta un 50% de los casos; no obstante, su pronóstico es por lo general pobre y es predictor de un ulterior declive cognitivo en el paciente38.
La duración del delirium es difícil de predecir. Por lo general es un cuadro persistente si se presenta de forma grave, en pacientes con diagnóstico de base de demencia, y en su forma hipoactiva. El peor pronóstico se ve en aquellos casos de presentación mixta8.
En pacientes terminales, el hecho de padecer delirium dobla el tiempo promedio hacia la muerte8. Con base en lo anterior, a fin de proveer a los pacientes y a sus familias del máximo tiempo de calidad juntos en los últimos momentos de la vida, un tamizaje activo, la detección temprana y el manejo adecuado del delirium son perentorios para todos los médicos.
CONCLUSIONES
La importancia de detectar y tratar el delirium debe ser enfatizada a todos los médicos.
El delirium puede afectar a diversos tipos de pacientes, aquejados de diversos tipos de patologías.
Se puede presentar con características clínicas variables, muchas veces difíciles de distinguir del cuadro de base.
Además, el delirium es una fuente de distrés adicional tanto para el paciente como para los cuidadores del mismo.
Un alto índice de sospecha es requerido para detectar delirium; asimismo, algunas herramientas (como la CAM) pueden ayudar al médico a realizar un diagnóstico certero.
Una completa historia clínica, examen físico minucioso, laboratorio e imágenes son necesarios para determinar la etiología del cuadro.
El manejo efectivo de estos pacientes requiere de intervenciones tanto farmacológicas como no farmacológicas.
La presencia de delirium, en general, ensombrece el pronóstico del paciente, y puede estar asociado a un incremento del riesgo de morbilidad y mortalidad y a un aumento de la cantidad de días de hospitalización.
Por último, en algunos pacientes, el desarrollo de delirium puede indicar que se está llegando a las etapas finales de la vida.