INTRODUCCION
La ampolla de Vater es la parte del duodeno donde confluyen y desembocan los conductos biliar y pancreático, y fue descrita inicialmente por Abraham Vater en 17201. La ampolla se abre en el duodeno a través de una pequeña elevación mucosa que conocemos como papila de Vater. Los tumores de la ampolla de Vater se denominan ampuloma, representan el 2% de todos los tumores del tracto digestivo2 y se pueden originar sobre cualquiera de los tres epitelios (duodenal, pancreático y biliar) que conforman la papila.
La edad de presentación más frecuente se encuentra entre los 50 y 70 años de vida. Se pueden clasificar en benignos y malignos3.
Entre los tumores benignos, los adenomas son los más frecuentes, aunque son raros en esta localización (0.04%-0.12%) el riesgo de transformación maligna es de hasta un 30%4, por lo que son considerados lesiones premalignas, ya que su progresión a adenoma velloso y adenocarcinoma está admitida en el mismo sentido que la secuencia adenoma-carcinoma de los pólipos colónicos; ejemplificando esto, se han observado porciones de adenomas en el 35 a 95% de los carcinomas detectados5.
La incidencia de tumores malignos de la papila de Vater ha sido reportada en 0.5/100,000, de los tumores malignos el adenocarcinoma es el más frecuente, correspondiendo al 99% de estos6.
La presentación clínica del adenoma de la ampolla de Vater es asintomática y su diagnóstico es incidental en la endoscopia de vías digestivas altas.
La sintomatología clínica de estos tumores es inespecífica, y no siempre es evidente. Cuando está presente, refleja la obstrucción del conducto biliar o pancreático. Según su frecuencia, el primer síntoma clínico es la ictericia (en un 50% de los casos), seguida por el dolor abdominal más o menos intenso, presente en una tercera parte de los pacientes. Otros síntomas clínicos menos frecuentes son: pancreatitis aguda, anemia ferropénica, hemorragia digestiva, y colangitis. La ictericia fluctuante, secundaria a necrosis tumoral, asociada a hemorragia digestiva es la manifestación clínica que evoca el diagnóstico de ampuloma. Los pacientes con tumores malignos suelen presentar un síndrome constitucional con astenia, anorexia y pérdida de peso. Por otra parte, un 15-30% de estos pacientes tienen asociada una coledocolitiasis secundaria a la colestasis7.
A lo largo de la historia, el manejo de los tumores peri ampulares, malignos o benignos, ha sido la cirugía radical. Se inició con Alessandro Codivilla en 1898, quien describió la técnica quirúrgica de la pancreatoduodenectomía; posteriormente, en 1899, William Halsted practicó la primera ampulectomía transduodenal y, en 1909, Walther Kausch llevó a cabo la primera resección de un tumor periampular empleando la técnica de la pancreatoduodenectomía, la cual fue perfeccionada por Allen Whipple en 1935. Sin embargo, la gran complejidad del procedimiento, sus complicaciones y su alto índice de mortalidad impulsaron el desarrollo de nuevas técnicas quirúrgicas mínimamente invasivas, indicadas en la enfermedad localizada, como laampulectomia endoscópica8,9.
PRESENTACIÓN DEL CASO
Paciente de masculino de 70 años de edad, conocido hipertenso y diabético, en tratamiento, acude remitido de otro servicio en donde había consultado por cuadro de 15 días de evolución de dolor de inicio insidioso, localizado en hipocondrio derecho, de moderada intensidad, tipo cólico, irradia a epigastrio, no cede con analgésicos comunes y se acompaña de ictericia, coluria, acolia y sensación febril.
Queda internado en el centro Hospitalario en donde realizan estudios laboratoriales
Se realiza Ecografia Abdominal que informa: Dilatacion de las Vias Biliares Intra y Extra Hepaticas, vesicula biliar de contenido homogéneo.
Se le realiza Tomografia computarizada de Abdomen y pelvis: Dilatacion de vías Biliares Intra y Extrahepaticas, colédoco de 16 mm de diámetro, Wirsung Dilatado: 3 mm de diámetro. Vesicula Biliar de contenido Homogeneso
Se le Solicita Colangioresonancia Magnetica: Moderada Dilatación de la Via Biliar Intra y Extra Hepatica (Colédoco de 15 mm). Se observa Litiasis de 16 x 13 mm en colédoco distal.
Posteriormente se realiza Colangiografia Retrógrada Endoscopica en la que se observa a nivel de la papila una lesión proliferativa irregular friable, se realiza canulacion de la via biliar principal, contratación: Coledoco de 18 mm de diámetro, sin imágenes de defecto de relleno en su interior, stop de contraste a nivel del colédoco distal, vías biliares intrahepaticas dilatadas; se realiza papilotomia, colocación de endoprotesis plástica y toma de biopsias de la papila.
Retorno de Anatomia Patológica: Fragmentos de Mucosa Duodenal Superficial, con cambios de Adenoma Velloso con Displasia de Alto Grado
Tecnica
Anestesia: Sedación
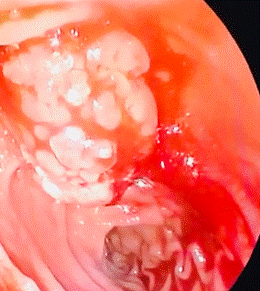
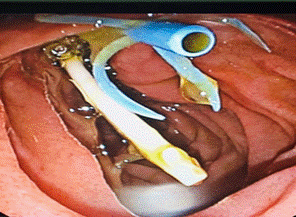
Paciente en Decubito Ventral, introducción del Duodenoscopio (Endoscopio de Visión Lateral), avance hasta la segunda porción del duodeno en donde se observa la ampolla de Vater aumentada de tamaño (3 cm de diámetro), recubierta por mucosa de aspecto adenomatoso; se procede a la realización de Ampulectomia con asa de Diatermia, sin complicaciones y con buen control de la hemostasia. Se realiza cateterización selectiva del Wirsung, colocación de Stent Pancreatico de 6 Fr x 8 cm (Wirsung 6 mm de diámetro).
Posteriormente se realiza la cateterización vía biliar, contrastación, se observa el colédoco de 12 mm de diámetro, sin imagen de defecto de relleno; se coloca prótesis biliar de 10 Fr x 10 cm con buen drenaje de contraste y bilis oscura.
Evolución:
A las 8 hs del procedimiento, el paciente presenta episodio de melena y lipotimia, descenso de Hb de 11 a 8 mg/dL; por lo que se realiza duodenoscopia de urgencia en donde se constata sangrado en napa a nivel del lecho quirúrgico, se consigue control de la hemostasia con infiltración de adrenalina 1:10.000 y cauterización con asa de diatermia.
A las 72 hs se realiza nueva Endoscopia Digestiva de control y Duodenoscopia, se observa el lecho quirúrgico sin sangrado, recubierto por fibrina.
Alta al quinto día Posterior al tratamiento Endoscopico.
Anatomia Patologica: Adenoma Velloso con focos de displasia de alto grado (Severa) y de carcinoma intramucoso (Invasion Focal hasta la capa muscular de la mucosa, sin atravesar la misma). No hay evidencia de Invasion Franca de la submucosa. Margen quirúrgico -cauterizado- sin evidencias de Displasia.
DISCUSION
Los Adenomas de la papila de Vater presentan un alto potencial de malignizacion, por lo que al realizarse el diagnostico debe de indicarse el tratamiento resectivo.
Históricamente, el tratamiento estándar para el manejo de los adenomas ampulares era la duodenopancreatectomia o la escisión quirúrgica local. Sin embargo está asociada con alta mortalidad (por encima del 10%) y morbilidad (80%)9 en comparación con la terapia endoscópica (1% y 12% respectivamente).10-14
Con el desarrollo de nuevas técnicas y herramientas endoscópicas, la seguridad y la eficacia de los procedimientos endoscópicos ha mejorado y las indicaciones de ampulectomia endoscópica en la actualidad se ha expandido15. No obstante las indicaciones para la realización de esta no están completamente establecidas y los criterios de selección de los pacientes que se beneficiarían de la misma varían de un estudio a otro11.
El éxito del tratamiento endoscópico en adenomas papilares pequeños ha sido bien descrito; sin embargo muchos autores recomiendan la resección quirúrgica de lesiones mayores a 3 cm y los de gran extensión extrapapilar16, pero la mayoría apunta que las lesiones de 4 a 5 cm no deben ser tratadas endoscópicamente. Si bien existen reportes de casos de tratamientos endoscópicos con resolución, incluso en adenomas de 6 cm17.
No obstante, no hay directrices definitivas en cuanto al tamaño por encima del cual el manejo endoscópico de los adenomas ampulares no deba ser intentado15. La aplicación de resecciones fragmentarias ha contribuido al manejo endoscópico de tumores de mayor tamaño, por ejemplo; tumores de hasta 7 cm de diámetro han sido exitosamente resecados en varios fragmentos11. En un estudio realizado en Australia por Hopperno hubo diferencia significativa en las tasas de recurrencias y complicaciones en las resecciones de adenomas pequeños (menores de 3 cm) y los tumores gigantes de papila con diseminación lateral, en donde incluyeron adenomas entre 3 y 8 cm con resección de la mucosa endoscópica16. Desilets practicó resección en fragmentos en todos los casos y no reportó recurrencias en 13 adenomas después de la papilectomia endoscópica12.
En nuestro caso, la pieza quirúrgica endoscópica fue de 2.8 x 2 cm de diámetro con un espesor de 1.5 cm, sin pedículo.
Es importante destacar la gran utilidad de la Ultrasonografia Endoscopica, aunque limitada aún en nuestro medio, debe considerarse para la diferenciación entre adenoma vs adenocarcinoma, estadificación local y determinación de la invasión intraductal de la tumoración.
En cuanto a las complicaciones, si bien están presentes, son menos graves comparadas a las complicaciones posteriores a las cirugías. Entre las más frecuentes son el sangrado y la pancreatitis que se controlan en el primer caso con un buen control de la hemostasia (A través de diversas técnicas, en nuestro caso infiltración de adrenalina y cauterización) y en el segundo con la colocación de stents pancreáticos.
CONCLUSIÓN
Los adenomas de la ampolla de Vater, si bien son infrecuentes, una vez diagnosticados deben resecarse. La ampulectomía endoscópica es un procedimiento que debe considerarse de primera elección en adenomas no mayores a 3 cm. En adenomas de mayor tamaño, es discutido el tratamiento endoscópico, debiendo de considerarse la resolución quirúrgica, teniendo en cuenta cada paciente en particular así como las comorbilidades de los mismos.