INTRODUCCIÓN
La tuberculosis (TBC) es una enfermedad infectocontagiosa causada por micobacterias del complejo Mycobacterium tuberculosis, en su mayoría M. tuberculosis (95 % de los casos). Otras especies involucradas son M. africanum, M. microti, M. bovis y excepcionalmente el derivado de esta última: el bacilo de Calmette - Guérin o BCG1,2.
La principal vía de trasmisión es por partículas infecciosas eliminadas por el enfermo al toser, estornudar o hablar y al ser inhaladas por las personas del entorno llegan a los pulmones, donde se produce la principal afectación (TBC pulmonar) y de ahí por vía linfo-hemática diseminarse afectando al sistema linfático, huesos, aparato digestivo, genitourinario, piel y cualquier otro órgano de la economía (formas extra-pulmonares). Otras vías de trasmisión son la digestiva y menos frecuentemente por inoculación. Factores como el hacinamiento, malas condiciones socioeconómicas, el HIV y otros estados de inmunodepresión predisponen a la infección1-3.
La TBC es una enfermedad milenaria que sigue siendo un gran problema de Salud Pública en países no desarrollados, pero aún en los desarrollados después del sida ha reemergido con fuerza. La Organización Mundial de la Salud (OMS) estima en el año 2016 ocurrieron cerca de 10.000.000 de nuevos casos, el 95% en países en vías de desarrollo siendo la novena causa de muerte1,3.
En el Paraguay, según el Ministerio de Salud Pública y Bienestar Social (MSP y BS) se registraron en el periodo 2009 - 2014, 14.519 casos nuevos de TBC de los cuales 13.205 fueron pulmonares y 1.314 extrapulmonares (9 %) y de estos 13 casos presentaban compromiso cutáneo (1 %)4.
En el Servicio de Epidemiologia del Hospital Nacional en el periodo enero 2009 - octubre 2014 se reportaron 167 casos de TBC. El 76 % presentó TBC pulmonar, 24 % extrapulmonar. Tres pacientes presentaron TBC cutánea4.
La TBC cutánea presenta varias formas clínicas (Cuadro 1). Estas dependen de la vía de adquisición, de la carga y virulencia bacteriana, del estado general e inmunitario del paciente. La infección suele ser secundaria a otros focos y puede ser de reinfección1-3,5.
Cuadro 1: Clasificación de la TBC cutánea5
TBC cutánea por inoculación exógena
Chancro tuberculoso (primoinfección tuberculosa)
Tuberculosis verrugosa
Lupus vulgar (algunos casos)
TBC de origen endógeno
Por contiguidad
Escrofuloderma
Por autoinoculación
TBC orificial
TBC cutánea de origen hematógeno
TBC miliar
TBC gomosa
Lupus vulgar
TBC eruptivas(tubercúlides)
Para el diagnóstico de la TBC cutánea existen criterios absolutos como cultivo positivo para M. tuberculosis y reacción en cadena de la polimerasa (PCR) positiva y relativos (lesiones compatibles, TBC activa en otras localizaciones, derivado proteico purificado (PPD) positivo, histología compatible, bacilos ácido - alcohol resistentes (BAAR) presentes en la lesión y respuesta al tratamiento específico) (6. Las dificultades del cultivo (lento crecimiento, frecuentes negativos) han valorizado técnicas como la PCR y la de polimorfismos de longitud de fragmentos de restricción (RFLP). Xpert MTB/RIF es otra prueba molecular de rápida respuesta y buena sensibilidad, capaz de identificar cepas resistentes a la rifampicina1,3,6.
El tratamiento de la TBC cutánea es igual a la de otros órganos, siendo drogas de primera línea isoniacida, rifampicina, pirazinamida y etambutol por 2 meses y luego se reduce a las 2 primeras por 4 meses más. Ante la aparición de cepas resistentes y multirresistentes a éste tratamiento convencional, drogas alternativas son kanamicina, amikacina, quinolonas, etionamida, cicloserina, capreomicina1,3.
El objetivo de la presentación es comunicar la casuística de TBC cutánea del Servicio de Dermatología del Hospital Nacional determinando sus características demográficas, clínicas, laboratoriales y evolutivas y llamar la atención sobre una localización probablemente subdiagnosticada de TBC por sus variables formas clínicas y requerir de varios estudios para confirmarlo.
METODOLOGÍA
Estudio retrospectivo, descriptivo y observacional de los casos de tuberculosis cutánea registrados en el Servicio de Dermatología del Hospital Nacional en el periodo enero 1990 a diciembre 2019.
Se incluyen pacientes de todas las edades y ambos sexos con lesiones cutáneas atribuibles a la TBC con presencia de BAAR en el frotis, cultivo o anatomía patológica de la piel. También se incluyen casos con anatomía patológica compatible en la piel y con TBC confirmado en otros órganos por baciloscopia.
Se excluyen pacientes sin confirmación bacteriológica en la piel u otros órganos.
Se estudian las siguientes variables: edad, sexo, procedencia, raza, forma clínica de la TBC cutánea, tiempo de evolución, localización de lesiones, frotis y cultivo, anatomía patológica y PCR en piel; afectación de otros órganos, radiografía, baciloscopia, tratamiento y evolución.
RESULTADOS
En el periodo mencionado se diagnosticaron 7 casos de TBC cutánea.
La edad de los pacientes oscilaba entre 4 meses y 74 años.
En cuanto al sexo, 5 eran masculino y 2 femenino.
Los pacientes procedían de Asunción, Central, Canindeyú, Caazapá, Guairá, Itapúa con 1 caso cada uno. En 1 no se pudo obtener.
En cuanto al grupo étnico 4 eran blancos y 3 nativos (Aché, Ava guaraní y 1 no especificado).
Estos datos se presentan en la Tabla 1.
Tabla 1: TBC cutánea. Datos personales de casos Servicio de Dermatología del Hospital Nacional. Paraguay. Periodo 1990 - 2019
| Caso | Edad | Sexo | Raza | Procedencia | Año de consulta |
|---|---|---|---|---|---|
| 1 | 24 años | Fem. | Blanca | Central | 2000 |
| 2 | 30 años | Masc. | Blanca | Guairá | 2011 |
| 3 | 74 años | Masc. | Nativo (Aché) | Canindeyú | 2013 |
| 4 | 38 años | Masc. | Nativo (Ava Guaraní) | Caazapá | 2015 |
| 5 | 4 meses | Masc. | Blanca | Asunción | 2018 |
| 6 | 11 años | Masc. | Nativo | ND | 2018 |
| 7 | 25 años | Fem. | Blanca | Itapúa | 2002 |
ND: No determinado
Las formas clínicas fueron 3 gomosas (Figura 1 A, B y C), 3 escrofulodermas (Figura 2 A, B y C) y 1 verrugosa (Figura 3).

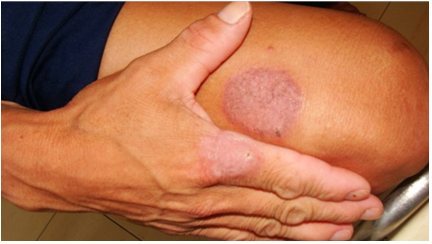
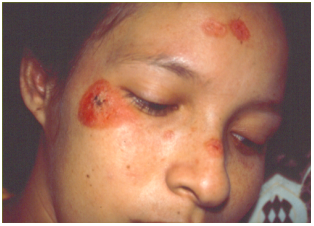
Figura 1: Forma gomosa. A) Caso1: rápida evolución de nódulos a gomas y placas ulceradas, algunas costrosas, en rostro. B) Caso 2: lesiones nodulares, entre el dedo pulgar e índice y éste con el medio con ulceración cubierta por costra hemática. C) Caso 5: lesiones nodulares y gomosas diseminadas en tronco.
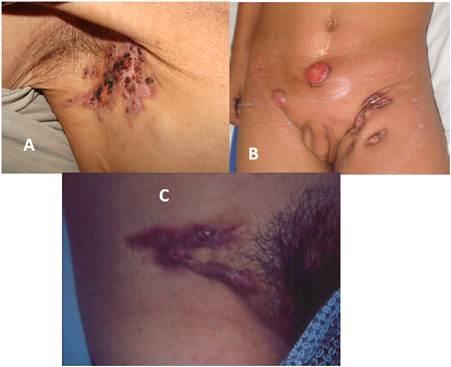
Figura 2: Escrofuloderma. A) Caso 3: placa eritematosa sobre adenopatías con ulceraciones, en axila .B) Caso 6: lesiones fistulosas con cicatrización retractil en región inguinal. Placa vegetante en hipogastrio y nódulo a la derecha. C) Caso 7: típica lesión de cicatrices en cordón en región inguinal.
La localización de lesiones fue, en las gomosas 2 formas diseminadas y 1 en miembro superior derecho; en los casos de escrofuloderma cuello, axilas e ingle. La verrugosa en mano y pierna derecha.
El tiempo de evolución previo a la consulta varió de 3 semanas a 8 años.
En 2 casos, en el frotis de piel se observaron BAAR. En 3 casos, en muestras de piel, se aisló M. tuberculosis responsable de 2 y M. bovis de1, confirmando la PCR tratarse de BCG.
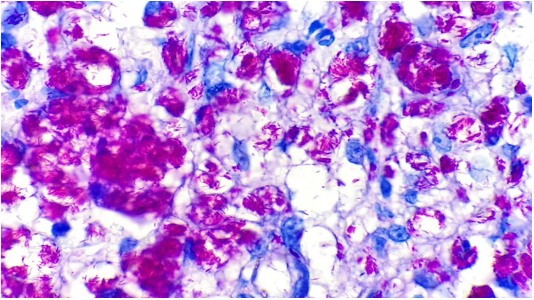
Todos tenían histopatología de la piel con coloración de Hematoxilina-Eosina y Zielh - Neelsen mostrando granulomas, en 2 se observaron BAAR (Figura 4) y en 1 necrosis caseosa.
Todos presentaban compromiso de otros órganos o sistemas predominando el pulmonar (5 casos), ganglionar (4 casos) y óseo en 2 casos. La afectación pulmonar y ósea se objetivó con las radiografías.
El hallazgo de BAAR en esputo fue positivo en 3 casos y en punción ganglionar en 1.
Todos recibieron el tratamiento convencional.
En cuanto a la evolución 1 curó (Figura 5), 5 presentaron mejoría, pero no se completó el seguimiento en el Servicio y 1 falleció
Los factores de inmunodepresión fueron, en el caso del óbito una severa inmunodeficiencia primaria, otro recibía prednisona por un diagnóstico errado. En 4 desnutrición y en una además embarazo.
Tabla 2: TBC cutánea. Datos clínicos y laboratoriales de casos del Servicio de Dermatología del Hospital Nacional. Paraguay. Periodo 1990- 2019
| Caso | Forma Clínica | Localización | Tiempo de evolución | Frotis de piel | Cultivo de piel | Anat. Pat. | PCR |
|---|---|---|---|---|---|---|---|
| 1 | Gomosa | Diseminada Figura 1, A) | 6 meses | NR | M. tuberculosis | Granulomas | NR |
| 2 | Gomosa | Mano y brazo derechos Figura 1, B) tórax | 7 meses | NR | M. tuberculosis | Granulomas | NR |
| 3 | Escrofuloderma | Cuello y axilas Figura 2, A) | 6 años | Frotis negativo | NR | Granulomas. BAAR (+) | NR |
| 4 | Verrugosa | Mano y pierna derechas Figura 3) | 6 meses | Frotis negativo | NR | Granulomas | NR |
| 5 | Gomosa | Diseminada Figura 1, C) | 3 semanas | NR | M. bovis | Granulomas BAAR 5 (+) (Fig.4) | M. bovis-BCG |
| 6 | Escrofuloderma | Cuello, axilas e ingle (Figura 2,B) | 6 meses | BAAR 3 (+) | NR | Granulomas Caseosis | NR |
| 7 | Escrofuloderma | Cuello e ingle (Figura 2, C) | 8 años | BAAR 1 (+) | NR | Granulomas | NR |
NR: No realizado
Los datos clínicos y laboratoriales de los casos se especifican por caso en las Tablas 2 y 3.
Tabla 3: TBC cutánea Datos clínicos y laboratoriales de casos del Servicio de Dermatología del Hospital Nacional. Paraguay. Periodo 1990 - 2019
| Caso | Compromiso de otros órganos | Radiografía | Baciloscopía Esputo | Tratamiento | Evolución | Inmuno- deficiencia |
|---|---|---|---|---|---|---|
| 1 | Pulmones Hueso: Astrágalo | Infiltrado pulmonar-Lisis | Negativo | Convencional | Curación (Fig.5) | Embarazo- HIV (-) Desnutrición |
| 2 | Pulmones - Mal de Pott | Infiltrado pulmonar-Lisis | ND | Convencional | Mejoría | Corticoterapia HIV (-) |
| 3 | Pulmones Adenopatias | Infiltrado pulmonar | BAAR (+) | Convencional | Mejoría | Desnutrición HIV(-) |
| 4 | Pulmones | Infiltrado pulmonar -Caverna | BAAR (+) | Convencional | Mejoría | Desnutrición |
| 5 | Adenopatías | TACAR normal | BAAR 2 (+) | Convencional | Óbito | Inmunodefi-ciencia primaria |
| 6 | Adenopatías | ND | ND | Convencional | Mejoría | Desnutrición |
| 7 | Pulmones Adenopatías | Infiltrado pulmonar | BAAR 1 (+) | Convencional | Mejoría | Desnutrición |
ND: No disponible
DISCUSIÓN
La TBC es un problema importante en Paraguay, pero el compromiso cutáneo es poco frecuente4, como en todas las casuísticas de otras regiones, no superando el 2% de las formas extra-pulmonares3. Podría existir un subregistro por varias razones: son lesiones muy polimorfas ninguna específica de la enfermedad, su confirmación necesita de estudios laboratoriales algunos difíciles de realizar, el frotis y el cultivo en la piel pueden ser negativos como en 3 de nuestros casos. Por eso es importante incrementar la PCR y considerar los criterios de diagnósticos enunciados6, como hicimos en 4 de nuestros casos.
En España en un estudio prospectivo de 1.139 casos nuevos de TBC, 17 tenían solo TBC cutánea y 23 acompañaban a otras localizaciones como pulmones, ganglios o huesos predominando el escrófulo, seguido por el lupus vulgar, la forma gomosa y por último la verrugosa7.
En nuestra serie todos tenían afección de otros órganos predominando pulmones en 5 pacientes (demostrado por imágenes y hallazgos de BAAR en esputo en 3), compromiso ganglionar en 4 y óseo en 2. Las formas predominantes fueron escrofuloderma y gomas metastásicas en 3 casos cada uno. El restante caso fue de la forma verrugosa.
El escrofuloderma es una de las formas más frecuentes en todas las series. Consiste en una infección subcutánea, por extensión directa a piel por contigüidad desde un foco adyacente, ganglionar en la mayoría de los casos, pero también de huesos, articulaciones e incluso epidídimo; formando nódulos que fistulizan y forman ulceras. Al curar dejan cicatrices hipertróficas en cordón. Otras patologías que pueden tener este aspecto son las micosis profundas como la paracoccidioidomicosis, actinomicosis, sífilis terciaria con lesiones gomosas e incluso la hidroadenitis y el acné conglobata, que deben ser excluidas con los estudios específicos8,9. Todos nuestros casos se localizaron en cuello, axilas y región inguinal, sobre ganglios comprometidos. En todos se visualizó BAAR en la piel por frotis o anatomía patológica, y 2 presentaban compromiso pulmonar.
La forma gomosa o de los abscesos metastásicos es una forma reportada como poco frecuente. En una revisión de 26 casos solo 2 presentaban esta forma10, sin embargo en esta serie se presenta 3 casos. Se relaciona con una diseminación hematógena a partir de un foco primario no cutáneo, en un periodo de inmunodepresión profunda por desnutrición, enfermedades como el sida o drogas inmunosupresoras11,12. En estos 3 casos tenían como factores desnutrición y embarazo en el primero, corticoterapia en el segundo e inmunodeficiencia primaria en el tercero. El cultivo confirmó M. tuberculosis en 2 y M. bovis en 1, que por PCR resultó ser por BCG.
El síndrome verrugoso es un aspecto clínico compartido por varias patologías, como la cromomicosis, esporotricosis, leishmaniasis y TBC fundamentalmente. Los exámenes laboratoriales definen generalmente el diagnóstico, siendo fundamentales los micológicos en los 2 primeros. En la leishmaniasis a medida que trascurre el tiempo suele ser difícil visualizar el agente siendo importante la PCR, lo mismo que en la TBC porque esta forma es de difícil visualización en los frotis y crecimiento en los cultivos13.
La TBC verrugosa representa aproximadamente el 8 % de las extrapulmonares y es generalmente una forma de reinfección o inoculación exógena en un paciente con alta inmunidad al bacilo2,14.Sin embargo en el 10% de los casos puede haber TBC en otros órganos, como ocurrió en nuestro caso que tenía también TBC pulmonar. En el caso presentado no se observó la bacteria en la piel, pero la anatomía patológica compatible de la piel, la confirmación de la TBC pulmonar y la respuesta al tratamiento avalan el diagnóstico. Probablemente el paciente se autoinoculó al toser sobre esas zonas de la piel.
En esta serie, 3 eran de pueblos originarios confirmando la trascendencia de esta enfermedad en este grupo incluso en las formas cutáneas. La desnutrición, mala condición de vida sumada a la casi inexistente cobertura sanitaria explican esta situación. En una serie de 98 pacientes de TBC de 19 o menos años, internados en el Instituto de Medicina Tropical en el periodo 2010-2018, el 23,4 % era de este grupo étnico e incluso señalan como un factor de riesgo de mortalidad por TBC. En esta serie no se comunica ningún caso de TBC cutánea15.
El caso que falleció era portador de inmunodeficiencia congénita primaria por lo que la BCG, que es una suspensión de M. bovis vivos y atenuados denominados bacilos de Calmette - Guérin, le produjo una TBC diseminada. No registramos asociación con HIV.
La forma de lupus vulgar, citada en Europa como la segunda en frecuencia15 , no la hemos registrado.
CONCLUSIÓN
La TBC cutánea es poco frecuente. Se observó predominio de escrofuloderma y formas gomosas, todos presentaban compromiso de otros órganos, y casi el 45 % de los casos son de pueblos originarios.
La confirmación diagnóstica de esta localización no es fácil, por lo que podría haber un subregistro considerando la frecuencia en otras localizaciones.
Las diversas formas clínicas de la TBC en la piel, y los varios estudios necesarios para confirmarlo, hacen necesario el trabajo multidisciplinario de los profesionales de la salud, que permiten el diagnóstico de estos casos.
Fuente de financiación: Propia de los autores