INTRODUCCION
La Mucormicosis es una infección poco frecuente, de evolución aguda, con elevada morbi- mortalidad, causada por hongos oportunistas del orden Mucorales 1,2.
Estos hongos, integrantes de la clase Zygomycetes son cosmopolitas, ampliamente distribuidos por todo el mundo. Pertenecen a varias familias, pero los causantes más frecuentes de mucormicosis son Rhizopus oryzae (R. arrhizus) en el 60% de los casos, R. microsporus var. rhizopodoformis (10%-15%), Mycocladus corymbifer (Absidia corymbifera) (2%-3%) y R. pusillus1.
Prácticamente avirulentos en inmunocompetentes, pero en pacientes con anormalidades fisiológicas (diabéticos), portadores de neoplasias hematológicas (leucemias), trasplantados (3) sobre todo de medula ósea, con insuficiencia renal, alteraciones de la trasferrina y el hierro, en uso de glucocorticoides y otras drogas endovenosas, terapia con deferoxamina, traumatismos, cirrosis hepática, uso de vendas o esparadrapos y los infectados con el virus del SIDA, son capaces de desarrollar la enfermedad 1,4.
La Mucormicosis presenta varias formas clínicas: rinocerebral con una frecuencia del 39% causada sobre todo por R. oryzae y M. corymbifer; pulmonar (24%) también por los mismos agentes; cutánea (19%); gastrointestinal (3%) y diseminada 1,2,4.
Se presenta 4 casos de Mucormicosis de la forma rinocerebral, todos relacionados con la diabetes, observados en el Hospital Nacional en un periodo de 17 años.
CASOS CLINICOS
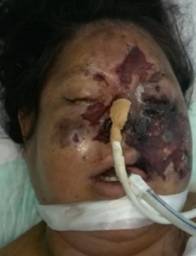
CASO 1: 51 años, masculino, procedente de Quiindy. Internado en Terapia Intensiva del Hospital Nacional por cetoacidosis diabética. Paciente en coma, con requerimiento de ventilación mecánica, mal estado general. Días antes, desarrolla lesión en el rostro. Al examen: en el rostro, se observa edema, eritema, infiltración en ambas zonas palpebrales, con fistulización en región malar izquierda, por donde drena un líquido viscoso amarillento (Figura 1). Se practica estudios micológicos de la secreción, observándose en el examen directo, hifas hialinas no tabicadas (cenocíticas) y, no se obtuvo desarrollo en el cultivo. La tomografía axial computarizada (TAC) muestra senos paranasales ocupados y compromiso cerebral. En la anatomía patológica, se observa en los tejidos, elementos micóticos consistentes en hifas con las características citadas. El paciente falleció días después, habiendo sido tratado con anfotericina B.
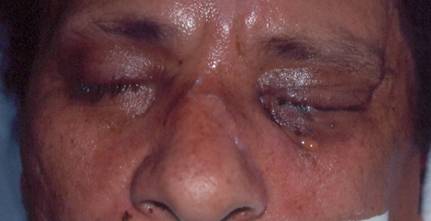
Figura 1 Caso 1. Edema e infiltración en ambos párpados. Fístula con drenaje de material espeso en región malar izquierda.
CASO 2: 38 años, femenino, procedente de Villa Hayes. Internada en Terapia Intensiva, con diagnósticos de sepsis a punto de partida de partes blandas, insuficiencia renal crónica en hemodiálisis de rescate, acidosis metabólica severa, diabetes mellitus con mal control metabólico.
Dos días antes realizó interconsulta con el Servicio de Dermatología y, presentó lesión en surco nasogeniano izquierdo, que rápidamente comprometió toda la hemicara izquierda. Al examen físico se observa una placa eritemato-violácea, infiltrada, en hemicara izquierda con àreas exulceradas; necrosis, ulceración cubierta de costra negruzca en nariz, surco nasogeniano y labio del mismo lado (Figura 2). En el laboratorio se constata glóbulos blancos 31.000/mm3 (86% neutrófilos), hemoglobina de 6,6 gr., urea: 175 mg/dl, creatinina: 5,6mg/dl, glicemia: 185 mg/dl, hemoglobina glicada: 8 %, Test de Elisa para HIV: no reactivo. Se realiza estudios micológicos de la lesión úlcero-necrótica, observándose en el examen directo, hifas hialinas no tabicadas (cenocíticas) y, en el cultivo se aísla Mycocladus spp. En la TAC, los senos maxilares están ocupados. La anatomía patológica demuestra elementos fúngicos en el tejido, que podría corresponder a mucormicosis. Se indica anfotericina B y debridamiento quirúrgico, pero la paciente fallece al cuarto día de internación con amplias zonas necróticas en el rostro.
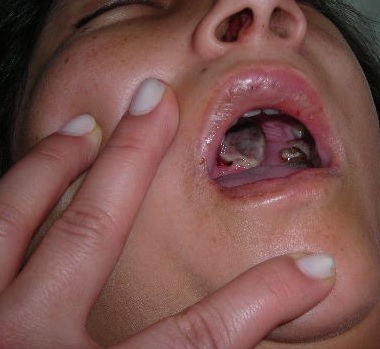
CASO 3: 62 años, femenino, procedente de Itá. Internada en sala de Clínica Médica por lesión en paladar que progresa a la perforación. Conocida diabética en tratamiento irregular hace varios años. Al examen físico se observa una úlcera necrótica con perforación del paladar duro con membrana amarillenta en bordes y, exulceración en labios (Figura 3). Se constató además parálisis facial, edema facial a predominio izquierdo, ptosis palpebral izquierda con proptosis del mismo lado (Figura 4). En los exámenes laboratoriales llama la atención la glicemia de 320mg/dl. Se realiza estudios micológicos de la lesión en paladar, observándose en el examen directo; filamentos micóticos compatibles con mucorales y en el cultivo no se obtuvo desarrollo. La anatomía patológica confirma el hallazgo de los elementos micóticos en el tejido. A pesar del tratamiento con anfotericina B la paciente falleció.
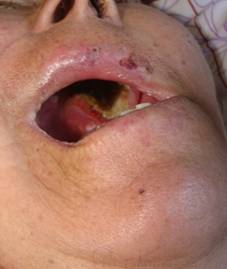
Figura 3 Caso 3. Necrosis y perforación del paladar. Exulceración en labio superior, lado izquierdo.
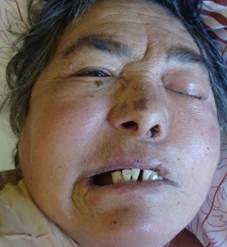
CASO 4: 24 años, femenino, procedente de Pastoreo. Paciente embarazada, con óbito fetal asistida en el Servicio de Gineco-Obstetricia, y posteriormente remitida al Servicio de Clínica Médica por cetoacidosis diabética. Un mes antes presentó edema bilateral de parpados y lesión a nivel del paladar. Al examen físico del rostro, se constató edema bipalpebral; parálisis del III, IV, VI y VII par craneal, ptosis palpebral, proptosis, midriasis arreactiva, edema de papila, todos del lado izquierdo (Figura 6). Perforación del paladar duro de aproximadamente 4 cm, cubierta por membrana blanco-grisácea (Figura 5).
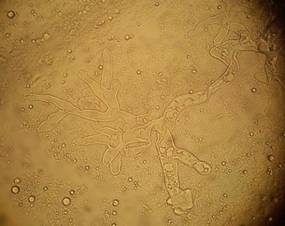
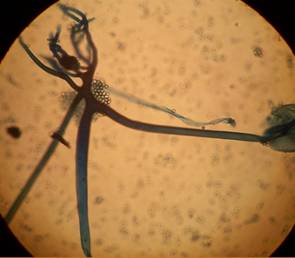
Figura 6 Caso 4. Estudio micológico directo con hidróxido de potasio. Hifas cenocíticas, gruesas ramificadas.
En los exámenes laboratoriales, glóbulos blancos 13.900/mm3, glicemia de 310 mg/dl, urea 44 mg/dl. El estudio micológico directo muestra hifas hialinas anchas en ángulo recto y no tabicadas (cenocíticas) y ramificadas (Figura 6) y en el cultivo se aisló Rhizopus spp (Figura 7). En la anatomía patológica se observó también las hifas con las mismas características (Figura 8). Se indicó anfotericina B y debridamiento quirúrgico. La paciente solicita el alta luego de 47 días de anfotericina B con mejoría. No retorno a sus controles, por lo que no conocemos su evolución posterior.
DISCUSION
La Mucormicosis es una de las infecciones más letales. Aún en centros especializados, la mortalidad es en promedio del 50% 1-5. En esta serie 3 de los 4 casos fallecieron.
En una serie española, a lo largo de 20 años, se observaron 8 casos de mucormicosis, todos de la forma rinocerebral, afectando ambos sexos por igual. La edad media de los pacientes fue 57 años, la mortalidad a pesar del tratamiento fue de 75%. Los factores predisponentes fueron en 2 casos, una cetoacidosis diabética, quimioterapia, neoplasias hematológicas. Un paciente con trasplante hepático, otro con neutropenia prolongada y SIDA 6.
En otra serie de 10 pacientes del Hospital de Clínicas de Buenos Aires, observados en un periodo de 18 años, 9 eran de la forma rinocerebral, 7 relacionados a la diabetes y la mortalidad fue del 30% 4.
Todos los casos presentados en este trabajo, se relacionan con la diabetes, con mal control metabólico, generalmente en cetoacidosis. En esta condición el hierro unido a proteínas (como la transferrina), se separa de estas y queda en forma libre, de modo que el hongo puede utilizarlo para su crecimiento.
Otra condición propicia para el crecimiento del hongo, presente en estos pacientes además del ph ácido y el alto contenido de glucosa; es la temperatura corporal de 39º C o más 2.
Otros pacientes, como los portadores de enfermedades malignas, principalmente leucemias, los que reciben citotóxicos, los que presentan neutropenia o trastornos de la fagocitosis, también son suceptibles a sufrir la infección, al igual de los que reciben quelantes de hierro como la deferoxamina 1,2,4.
Clínicamente, los 4 casos corresponden a la forma rinocerebral que es la más frecuente, también en los relacionados a diabetes 1,2,4.
Tras un periodo de incubación generalmente breve, la forma rinocerebral se suele iniciar con lesiones en el paladar, la faringe o los senos paranasales y, se extiende por contigüidad, por vasos y nervios, afectando nariz, ojos, cerebro y meninges. En el ala nasal, en tabique y mejilla se observan pequeñas zonas de necrosis de color rojo-negruzco que progresivamente aumentan de tamaño. En pocos días produce trastornos tipo sinusitis, fistulas, alteración de pares craneales, oftalmoplejía, obnubilación, coma y muerte 1,2,4.
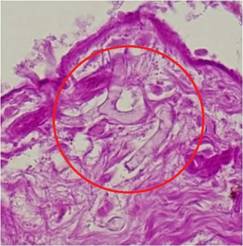
El diagnóstico se confirma con los estudios micológicos e histopatológicos. El examen micológico directo se puede realizar de exudados, aspirado de senos paranasales, esputo y de frotis de los tejidos afectados; observándose filamentos hialinos, cenocíticos o poco septados, largos y anchos con contornos irregulares, paredes gruesas y con ramificaciones en ángulo recto 1,2.
El cultivo sólo es positivo en el 30% de las muestras y se realiza a partir de tejidos obtenidos de debridamientos o biopsias. El crecimiento es rápido, pero a menudo solo se identifica el género como en 2 de nuestros casos y es difícil clasificar la especie, pues se basa en detalles morfológicos o en propiedades fisiológicas muy específicas. También existen técnicas moleculares que ayudan a la identificación 1,2,4.
Los estudios histopatológicos demuestran trombosis vascular e hifas fúngicas con las características ya descritas, en vasos o tejidos afectados, rodeados por un infiltrado inflamatorio. Las coloraciones de PAS y Gomori-Grocott facilitan el estudio. La anatomía patológica es un recurso sensible y específico para el diagnóstico 2,7.
Los estudios de imágenes, sobre todo la resonancia magnética, posibilita conocer la extensión del proceso 1,2.
Nuestros casos fueron confirmados con los estudios micológicos directos, pero sólo en 2 casos el cultivo fue positivo al aislarse Mycocladus spp. y al Rhizopus spp. como agentes. La anatomía patológica fue también concluyente en todos los casos.
Ante un cuadro clínico como el de la Mucormicosis se plantean varios diagnósticos diferenciales, comenzando con otras micosis oportunistas como la Aspergilosis, la infección por Fusarium y Scidosporum cuyas hifas tienen tabiques, son más delgadas y con ramificaciones en ángulo agudo. Ectima gangrenoso, amebiasis, linfoma, pioderma gangrenoso son otros diagnósticos diferenciales. En varios de estos procesos la oclusión vascular es el principal daño producido 1,8.
El tratamiento se fundamenta en el diagnóstico temprano, el debridamiento quirúrgico precoz y amplio, el uso de antimicóticos y, en lo posible reversión de los factores de riesgo 2.
El debridamiento quirúrgico tiene el objetivo de disminuir la invasión vascular, eliminar tejidos necróticos y facilitar la penetración de antimicóticos. Precisa de equipos quirúrgicos preparados para esta situación crítica, que actúen con rapidez 11.
La droga de elección es la anfotericina B a dosis de 1 a 1,5 mg/kg/día. Se tolera mejor la forma liposomal a dosis 3 a 5 mg/kg/día, por tiempo prolongado, continuando 2 a 3 semanas después de la curación clínica 2,9,13.
Se considera que el posaconazoll (200 mg 4 veces al día) es el mejor medicamento cuando no se tolera la anfotericina e incluso como complemento de la misma. Algunos autores utilizan fluconazol 200 mg como consolidación de tratamiento. Hay resistencia al itraconazol. El uso de voriconazol para Aspergilosis se asocia con aumento de incidencia de Mucormicosis 12.