Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO
Related links
-
 Similars in
SciELO
Similars in
SciELO
Share
Anales de la Facultad de Ciencias Médicas (Asunción)
Print version ISSN 1816-8949
An. Fac. Cienc. Méd. (Asunción) vol.45 no.2 Asunción Dec. 2012
ARTICULO DE REVISIÓN
Protocolo de manejo nutricional en pacientes con pancreatitis aguda
Nutritional management protocol in patients with acute pancreatitis
Báez A1, Benítez A1, Bueno E2, Luraschi V3
1. Servicio de Nutrición. Hospital Regional de Luque. 2. Segunda Cátedra de Clínica Médica. Hospital de Clínicas (UNA). 3. Servicio de Cirugía. Hospital Regional de Luque.
RESUMEN
La pancreatitis aguda es una enfermedad de impacto en salud pública debido al aumento de los casos en los últimos años, sobre todo la alta incidencia en pancreatitis aguda grave. La pancreatitis aguda constituye una causa de morbilidad y mortalidad frecuente en centros hospitalarios, en donde la causa principal fue la de origen biliar. Un principio fundamental en el manejo nutricional de esta entidad es evitar el ayuno por más de 7 días sobre todo en la pancreatitis aguda grave, ya que esto favorece la desnutrición e incrementa la probabilidad del desarrollo de infecciones y complicaciones sistémicas. Todos los pacientes ingresados con diagnostico de pancreatitis aguda deben ser estratificados en su gravedad, y sometidos a una evaluación nutricional al ingreso hospitalario, a fin de diagnosticar en forma temprana la severidad de la enfermedad e iniciar de forma precoz el soporte nutricional. Existen consensos en privilegiar la nutrición enteral precoz por sobre la nutrición parenteral, salvo que exista contraindicaciones para la primera. Por lo general estos pacientes se encuentran normo nutridos al ingreso pero con riesgo de desnutrición por el híper catabolismo al que se encuentran sometidos, por lo que un soporte nutricional oportuno, constituye una parte fundamental en el tratamiento y evolución favorable de esta patología.
Palabras clave: pancreatitis aguda, desnutrición, soporte nutricional, pancreatitis aguda grave
ABSTRACT
Acute pancreatitis is a disease of public health impact due to the increase in cases in recent years, especially the high incidence in acute pancreatitis. Acute pancreatitis is a cause of morbidity and mortality common in hospitals, where the most common cause of biliary origin was. A fundamental principle in the nutritional management of this entity is to avoid fasting for more than 7 days especially in severe acute pancreatitis, as this promotes malnutrition and increases the likelihood of developing infections and systemic complications. All patients admitted with a diagnosis of acute pancreatitis should be stratified in severity, and underwent a nutritional assessment at hospital admission, to early diagnose the severity of the disease at an early stage and to initiate nutritional support. There is consensus in favor early enteral nutrition over parenteral nutrition unless there contraindications to the first. Usually these patients are malnourished on admission norm but at risk of malnutrition by the hyper catabolism to which they are subjected, so that appropriate nutritional support is a key part in the treatment and favorable development of this pathology.
Keywords: acute pancreatitis, malnutrition, nutritional support, severe acute pancreatitis.
INTRODUCCIÓN
La incidencia de la pancreatitis aguda parece haberse incrementado notablemente en los últimos años y en la mayoría de las casos se encuentra entre 5 y 11 casos por 100.000 habitantes por año. Esta incidencia muestra amplias variaciones de unos países a otros, e incluso, dentro de un mismo país, según el área considerada. Tales diferencias pueden estar influidas por falta de uniformidad en los criterios diagnósticos, por el interés puesto en su identificación, así como por la distinta incidencia de los factores etiológicos en las poblaciones de referencia. La media de edad de presentación de la población afectada es de alrededor de 55 años, y en la mayoría de los casos se encuentra entre los 30 y los 70 años. No obstante, puede observarse a cualquier edad aunque es rara en la infancia (1,2).
La pancreatitis aguda constituye una importante causa de morbilidad y mortalidad en Latinoamérica. En México la prevalencia de pancreatitis aguda entre la población hospitalaria es de 3%. El 74% se sospechó correctamente el diagnóstico al ingreso. Las causas más frecuentes fueron la biliar (49%) y la Alcohólica (37%). El 35% de los pacientes fueron sometidos a cirugía, en los que se realizó necrosectomía la mortalidad fue de 67%. La mortalidad total fue de 21% (3).
Sin embargo en Paraguay los últimos reportes de un hospital de referencia indican que fueron hallados pacientes de ambos sexos que corresponden a 70 (82%) femenino y 15(18%) sexo masculino, en donde la mayor frecuencia de los casos se da en pacientes de 41 a 50 años en un 27% de los casos (4).
Fisiopatología
El páncreas es una glándula situada en el abdomen posterior superior. Es responsable de la producción de insulina (páncreas endocrino) y la fabricación y secreción de enzimas digestivas (páncreas exocrino) que conduce a los hidratos de carbono, grasa y metabolismo de las proteínas. Aproximadamente el 80% del peso total del páncreas apoya la función exocrina, y el restante 20% está involucrado con la función endocrina. El foco de este artículo se encuentra en la función exocrina del páncreas. El páncreas cuenta con tan sólo el 0,1% del peso corporal total, pero tiene 13 veces la capacidad de producción de proteínas del hígado y del sistema reticuloendotelial combinado, que en conjunto representan el 4% del peso corporal total. Las enzimas digestivas son producidas dentro de las células acinares pancreáticas, empaquetados en vesículas de almacenamiento llamados zimógenos, y luego se libera a través de las células ductales pancreáticas en el conducto pancreático, donde se segregan en el intestino delgado para comenzar el proceso metabólico.
En una función pancreática normal, hasta 15 diferentes tipos de enzimas digestivas se fabrican en el retículo endoplásmico rugoso, dirigidos en el aparato de Golgi y se envasan en zimógenos como proenzimas. Cuando se ingiere una comida, los nervios vagos, polipéptido intestinal vasoactivo (VIP), péptido liberador de gastrina (GRP), la secretina, colecistoquinina (CCK), y encefalinas estimular la liberación de estas proenzimas en el conducto pancreático.
Las proenzimas viajan al borde en cepillo del duodeno, donde el tripsinógeno, la proenzima para la tripsina, se activa mediante la hidrólisis de un fragmento del hexapéptido N-terminal por la enteroquinasa cepillo enzima frontera. Tripsina luego facilita la conversión de las otras proenzimas a sus formas activas. Un mecanismo de retroalimentación existe para limitar la activación de la enzima pancreática después de metabolismo adecuado se ha producido (5).
Se plantea la hipótesis de que los niveles elevados de tripsina, que tiene unido a ser de digestión de los alimentos, conducen a CCK y disminuyen los niveles de secretina, lo que limita aún más la secreción pancreática. Debido a la activación prematura de las enzimas pancreáticas en el páncreas conduce a lesiones de órganos y pancreatitis, Existen varios mecanismos para limitar este fenómeno. En primer lugar, las proteínas se traducen a los proenzimas inactivas. Más tarde, la modificación postraduccional de las células de Golgi permite su segregación en los compartimentos subcelulares zimógeno únicas. Las proenzimas son empaquetados en una disposición paracristalina con inhibidores de la proteasa. Gránulos de zimógeno tienen un pH ácido y una baja concentración de calcio, que son factores que protegen contra la activación prematura hasta después de la secreción se ha producido y factores extracelulares han provocado la cascada de activación.
En diversas condiciones, la alteración de estos mecanismos protectores puede ocurrir, resultando en la activación enzimática intracelular y la autodigestión del páncreas que conduce a pancreatitis aguda (6, 7).
Patogénesis de la Pancreatitis Aguda
La pancreatitis aguda puede ocurrir cuando los factores que intervienen en el mantenimiento de la homeostasis celular están fuera de balance. El evento inicial puede ser cualquier cosa que daña las células acinares y deteriora la secreción de gránulos de cimógeno, e incluye el uso de alcohol, cálculos biliares, y ciertos medicamentos (8-13).
En la actualidad, no está claro exactamente qué evento fisiopatológico desencadena el inicio de la pancreatitis aguda. Se cree, sin embargo, que tanto los factores extracelulares (por ejemplo, respuesta neural y vascular) y los factores intracelulares (por ejemplo, la activación intracelular de enzimas digestivas, el aumento de la señalización de calcio, y el choque térmico activación de la proteína) desempeñan un papel. Además, la pancreatitis aguda puede desarrollarse cuando la lesión celular ductal conduce a la secreción enzimática retraso o ausencia de, como con el CFTR mutación del gen (14).
Una vez que un patrón de lesión celular se ha iniciado, el tráfico de membrana celular se vuelve caótico, con los efectos nocivos siguientes:
? Gránulos lisosomales y zimógeno compartimentos fusible, lo que permite la activación del tripsinógeno a tripsina ? Tripsina intracelular desencadena la cascada de activación de zimógeno toda vesículas secretoras son extruido a través de la membrana basolateral en el intersticio, donde los fragmentos moleculares actúan como quimioatrayentes para las células inflamatorias (6).
Neutrófilos activados entonces exacerban el problema mediante la liberación de superóxido (el estallido respiratorio) o enzimas proteolíticas (catepsinas B, D, y G; colagenasa y elastasa). Finalmente, los macrófagos liberan citocinas que median más local (y, en casos graves, sistémica) respuestas inflamatorias. Los mediadores iniciales definidas hasta la fecha son factor de necrosis tumoral-alfa (TNF-a), interleucina (IL) 6, IL y 8 (15).
Estos mediadores de la inflamación pancreática causan una permeabilidad vascular aumentada, lo que lleva a la hemorragia, edema y finalmente necrosis pancreática. A medida que los mediadores se excretan en la circulación, pueden surgir complicaciones sistémicas, como la bacteriemia por translocación de la flora intestinal, síndrome de distrés respiratorio agudo (SDRA), derrame pleural, hemorragia gastrointestinal (GI) y la insuficiencia renal (16).
El síndrome de respuesta inflamatoria sistémica (SIRS) también puede desarrollarse, que conduce al desarrollo de shock sistémico. Con el tiempo, los mediadores de la inflamación puede llegar a ser tan abrumador en el cuerpo que la inestabilidad hemodinámica y muerte sobrevendrá. En la pancreatitis aguda, edema parenquimal y necrosis grasa peripancreática ocurren primero, esto se conoce como pancreatitis edematosa aguda. Cuando hay necrosis del parénquima implica, acompañado de hemorragia y disfunción de la glándula, la inflamación se convierte en pancreatitis hemorrágica o necrotizante. Los pseudoquistes pancreáticos y abscesos pueden deberse a pancreatitis necrotizante porque las enzimas pueden ser amurallada por tejido de granulación (formación de pseudoquistes) o mediante la siembra bacteriana del tejido pancreático o peripancreática (formación de absceso pancreático) (17).
Diagnóstico
El diagnóstico de pancreatitis aguda usualmente se sospecha basado en características clínicas compatibles incluyendo dolor abdominal, náuseas y vómitos. Se ha estimado que en 40-70% de los pacientes, el patrón clásico de irradiación del dolor hacia la espalda está presente. El dolor habitualmente alcanza su máximo en 30-60 minutos y persiste por días o semanas. Está claro que no todos los pacientes puedan experimentar dolor (18, 19).
La sospecha clínica de pancreatitis aguda se apoya en el hallazgo de elevaciones de amilasa sérica y/o niveles de lipasa. La medición de amilasa es más ampliamente empleada. En algunos de estos pacientes, el nivel de amilasa sérica también puede ser normal o sólo mínimamente elevado. El páncreas es responsable de la producción de cerca de 40% de la amilasa sérica total, con el resto originándose primariamente en las glándulas salivales.
Las elevaciones de la amilasa sérica no son, por lo tanto, específicos de pancreatitis, y un número de otras condiciones intra-abdominales deben ser consideradas. La mayoría de los textos y de las opiniones expertas sugieren un nivel de cuando menos tres veces el límite superior a lo normal como el punto de corte más preciso. En un análisis prospectivo de 500 pacientes que se presentaron a una sala de urgencias con dolor abdominal agudo, la sensibilidad de la estimación de la amilasa sérica para pancreatitis aguda fue de 85%, con una especificidad de 91% (20).
La amilasa sérica como herramienta diagnóstica puede ser entorpecida por el hecho de que las elevaciones pueden no ocurrir (o no ser detectadas, dependiendo del momento de la recolección del suero) en ataques leves, en agudizaciones sobrepuestas a la pancreatitis crónica (especialmente la pancreatitis alcohólica crónica), y en algunos pacientes con una hipertrigliceridemia marcada (los niveles elevados de triglicéridos pueden interferir con la prueba). La amilasa puede estar falsamente elevada en varias condiciones no pancreáticas, incluyendo la insuficiencia renal y la macroamilasemia (21).
La lipasa puede ser un poco más sensible que la amilasa, debido al hecho de que permanece elevada en el suero más tiempo que la amilasa. La lipasa puede también estar elevada en ciertas condiciones que pueden simular la Pancreatitis aguda y en el entorno de la insuficiencia renal. Tanto la amilasa como la lipasa sérica pueden estar elevadas con la insuficiencia renal debido a una disminución en su depuración. Con una depuración de creatinina entre 13 y 39 mL/min, la amilasa está elevada en poco más de la mitad de los pacientes y la lipasa sólo se eleva en aproximadamente una cuarta parte de los pacientes, sugiriendo una ventaja adicional para la lipasa. Una vez que el diagnóstico se haya establecido, el medir la amilasa o la lipasa diariamente tiene poco valor en determinar el progreso clínico o el pronóstico (22).
La falta de especificidad de tanto la amilasa como la lipasa como pruebas diagnósticas implica que éstas pueden ser utilizadas para apoyar el diagnóstico de pancreatitis aguda, pero pueden no proporcionar de manera definitiva un diagnóstico seguro, particularmente si los niveles no están dramáticamente elevados. El diagnóstico de pancreatitis aguda, si hay duda, se corrobora de mejor manera con estudios de imagen, particularmente la tomografía computada (TAC). La ultrasonografía transabdominal no puede visualizar el páncreas en un número sustancial de pacientes con pancreatitis aguda, frecuentemente debido al gas intestinal suprayacente. La ultrasonografía no es exacta para identificar la necrosis de la glándula ni para evaluar con exactitud la severidad de la inflamación y el líquido peripancreático. El papel principal de la ultrasonografía abdominal en pacientes con pancreatitis aguda es identificar cálculos biliares o dilatación de la vía biliar debido a coledocolitiasis. La sensibilidad de la ultrasonografía transabdominal en detectar cálculos biliares en pacientes con pancreatitis biliar aguda es alrededor de 70% (23, 24).
El papel de la TAC en pacientes con pancreatitis aguda puede ser el de confirmar el diagnóstico, excluir diagnósticos alternativos, determinar la severidad, e identificar complicaciones. Se ha dicho que 15-30% de los pacientes con pancreatitis leve pueden tener un TAC normal (25-27).
Los hallazgos en el TAC de la pancreatitis aguda pueden variar desde un aumento difuso o focal de la glándula a una imagen en deshebrado y colecciones de líquido peripancreático y, en su punto más severo, necrosis de la glándula pancreática. La necrosis pancreática se identifica por ausencia del reforzamiento en el parénquima pancreático después de la administración de medio de contraste en una TAC contrastada (TACC). La necrosis pancreática puede no ser completamente aparente en un TACC hasta tres días después del inicio de la enfermedad, y una TACC muy temprana puede subestimar la severidad de la pancreatitis. Una preocupación reciente ha sido la posibilidad de que el contraste intravenoso altere la microcirculación pancreática y potencialmente agrave el grado de necrosis pancreática y empeore el curso de la pancreatitis aguda (28,29).
Una TAC sin contraste intravenoso también puede ser útil para excluir causas alternativas de dolor abdominal en pacientes con síntomas inexplicables, pero no puede cuantificar el grado de necrosis pancreática. La resonancia magnética (RM) contrastada con gadolinio es tan exacta como la TAC para obtener una imagen del páncreas y para estratificar la severidad de la pancreatitis aguda, incluyendo la documentación del grado de necrosis pancreática (18, 30, 31).
Fundamentos del Manejo Nutricional
La primera medida a tomar luego de tener el diagnóstico de la pancreatitis aguda es la estratificación del paciente en una forma leve o grave. Esto se lleva a cabo dentro de las primeras 48 horas, usando los criterios de Ranson, A.P.A.C.H.E: II y Proteína C Reactiva. Así las pancreatitis pueden ser: agudas leves y agudas graves.
Criterios pronósticos de Ranson (32)
APACHE II (32)
Y desde el punto de vista nutricional esta estratificación tiene las siguientes implicancias, a saber:
Pancreatitis aguda Leve
La mayoría de los casos de pancreatitis aguda son leves y autolimitado, con recuperación de la actividad enzimática normal en 2-4 días. Es infrecuente la aparición de complicaciones en este grupo de pacientes, que habitualmente puede reiniciar la alimentación oral en 3-7 días. En estos casos, se aconseja un breve periodo de ayuno, hasta que cesa el dolor y descienden los valores de amilasa y lipasa, durante el que se administran fluidos y electrolitos por vía parenteral.
El paciente con Pancreatitis leve suele verse libre de dolor, náuseas y vómitos alrededor de cuatro a cinco días después de iniciado el cuadro; en estos casos, si no existe dolor espontáneo y la peristalsis es adecuada, puede iniciarse una dieta de líquidos claros hacia el quinto día, bajo vigilancia constante de los efectos y la tolerancia del paciente. Si tolera los líquidos claros, es decir, no presenta dolor, náuseas o vómitos posprandiales, el contenido de la dieta puede progresarse la dieta a una dieta de fácil digestión, baja en grasa y alta en hidratos de carbono, según la tolerancia del paciente se puede permitir una progresión de un aporte calórico adecuado. No está indicado el apoyo nutricional con fórmulas enterales o parenterales en quienes permanecerán en ayuno por un tiempo limitado (menos de cinco a siete días) y en los que la vía oral podrá reiniciarse pronto. Sin embargo, si la vía oral no se tolera, debe iniciarse soporte nutricional mediante nutrición enteral o parenteral. Además, cuando el paciente presenta datos de desnutrición a su ingreso, debe valorarse el soporte nutricional en forma más temprana y se les debe realizar un screening para detectar quiénes necesitan una evaluación nutricional y un soporte posterior (32).
Pancreatitis aguda grave
En la pancreatitis aguda grave los pacientes presentan cambios hiperdinámicos, que incluyen incremento del gasto cardiaco, disminución de las resistencias vasculares sistémicas, mayor consumo de oxígeno secundario al estrés inflamatorio y el dolor. Tales cambios determinan que el gasto energético y el catabolismo proteico aumenten de manera significativa, lo cual resulta en un balance negativo de nitrógeno.
También se presentan alteraciones en el metabolismo de los hidratos de carbono que se deben a un incremento en la secreción de cortisol y catecolaminas a causa tanto del estado de estrés metabólico como de la disfunción de las células beta y la resistencia a la insulina. Además, el secuestro de líquidos observado en estos casos produce vasoconstricción del lecho vascular esplácnico, isquemia y necrosis pancreática así como daño a la mucosa intestinal (5). Si a estos cambios se suma el ayuno prolongado, la necesidad de una intervención de soporte nutricional es fundamental.
El ayuno por más de siete días debe evitarse porque además de favorecer la desnutrición incrementa la probabilidad de desarrollo de infecciones y complicaciones sistémicas, secundarias a translocación bacteriana intestinal, lo cual empeora el pronóstico general del paciente (33). El soporte nutricional temprano, cuando la dieta se administra por vía enteral, ha demostrado mejorar el pronóstico de la Pancreatitis aguda grave al disminuir la aparición de estas complicaciones (34).
En los pacientes con pancreatitis aguda grave hay que iniciar el tratamiento nutricional precozmente, dentro de las primeras 72 horas de ingreso (35, 36).
Valoración del Estado Nutricional.
Previamente, a las guías de FELANPE, de acuerdo al consenso de Cancún los pacientes deben ser evaluados con una herramienta validada como la Valoración Global Subjetiva en una primera, y luego de la Objetiva. Sin embargo esta propuesta tiene sus limitaciones, y hay trabajos que agregan otros parámetros no incluidos en esta encuesta. Se ha encontrado que el exceso de masa grasa, la disminución de la masa magra, el estado inmunológico también son determinantes y deben ser evaluados al mismo tiempo que se realiza la VSG
? Valoración Global Subjetiva.
? Valoración Global Objetiva.
Valoración Global Subjetiva (SGA): Considera datos de anamnesis y del examen físico, principalmente para detectar pacientes desnutridos o en riesgo de desnutrición. Se debe realizar en todos los pacientes hospitalizados.
Valoración Nutricional Objetiva: Está indicada en pacientes desnutridos o en riesgo de desnutrición y en casos en que se harán indicaciones nutricionales precisas para corregir alteraciones por déficit o por exceso. Consiste en medidas antropométricas (que se comparan con valores estándares), parámetros bioquímicos y otros exámenes.
En los datos antropométricos se consideran:
? Peso, talla, IMC.
? Pliegues cutáneos.
? Perímetros corporales.
? Balance nitrogenado.
En los datos de laboratorio se consideran:
? Albumina.
? Prealbumina.
? Recuento de linfocitos (37)
Para el soporte de estos pacientes es importante tener en cuenta:
- La magnitud de la desnutrición calórica proteica.
- Duración y grado del hipermetabolismo y /o hipercatabolismo
- Duración de la inanición
- Complicaciones metabólicas
- Gravedad de disfunción de órganos
La Nutrición Enteral es segura ya que puede reducir las complicaciones al mantener la barrera intestinal y al prevenir o reducir la translocación bacteriana a partir del intestino. Se sabe que tiene menos complicaciones que la Nutrición Parenteral. Pero también es importante saber que no son excluyentes y que muchas veces es necesario comenzar con Nutrición Parenteral Total y después instaurar Nutrición Enteral (38).
La nutrición enteral por sny se debe realizar cuando se logra la estabilización hemodinámica y de la función de órganos y sistemas. Se puede iniciar el tratamiento con Nutrición Parenteral en aquellos casos en los que la Nutrición Enteral no sea posible (aumento del dolor abdominal, elevación significativa de las enzimas pancreáticas o íleo paralítico). La Nutrición Enteral podrá iniciarse conforme estos eventos se resuelven, retirando simultánea y progresivamente la Nutrición Parenteral (39).
La nutrición parenteral está indicada en caso de haber limitaciones para el uso de la vía enteral, como en las siguientes situaciones:
Obstrucción intestinal.
Intolerancia a la nutrición enteral.
Fístula entérica.
Cuando el aporte por vía enteral no sea suficiente (40, 41).
Es necesario un cálculo correcto de los requerimientos ya que con el soporte se puede estimular la secreción pancreática si éste no es el adecuado.
Calorías
Estimar con la ecuación de Harris Benedict y factor de injuria.
Proteínas
1 a 1,5 g/kg/día
Hidratos de carbono
50% del las calorías totales de la dieta.
Lípidos
30% de las calorías totales
Es importante la implementación de un protocolo de trabajo a fin de uniformar la conducta ante estos pacientes y poder evaluar los resultados de dicha conducta.
Por este motivo plateamos el siguiente esquema de trabajo ante la creciente frecuencia de ingresos con este diagnostico.
Los objetivos del protocolo son:
Preservar la masa magra y la capacidad funcional de los pacientes afectos de pancreatitis aguda.
Prevenir las complicaciones derivadas de la desnutrición en este mismo grupo de paciente.
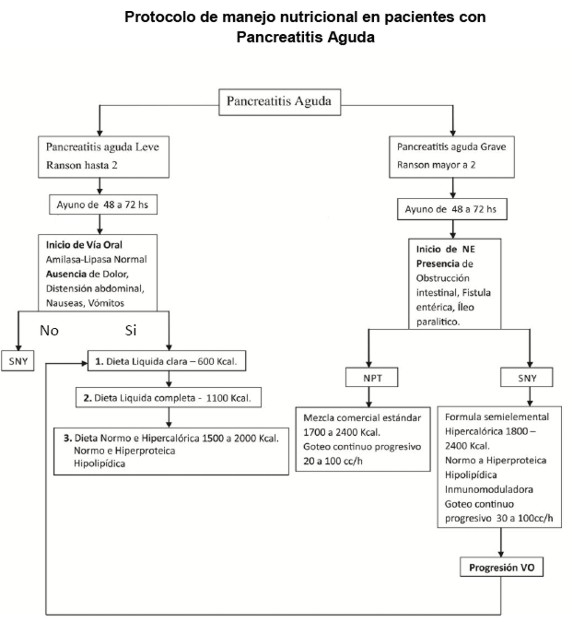
Protocolo de manejo nutricional en pacientes con pancreatitis agudas
Pancreatitis: ante la presencia de un paciente con diagnostico establecido de pancreatitis aguda, corresponde la estatificación de la gravedad del paciente que se realiza básicamente por los criterios de RANSON Y APACHE según gravedad (Ver cuadro abajo).
Si el paciente tiene una puntuación de RANSON <3 corresponde a una Pancreatitis Aguda Leve y se indicara nada vía oral por 48 – 72 horas, luego en el caso de que el paciente no presente dolor, distensión abdominal, nauseas y/o vómitos con amilasa y lipasa normal se inicia la tolerancia vía oral con dieta líquida clara de aproximadamente 600 kcal, que dependiendo de la tolerancia en 24 horas se progresara a una dieta líquida completa de 1100 kcal hasta llegar a una dieta Normo e hiper calórica 1500 – 2000 kcal de acuerdo a estado nutricional de paciente, Normo e hiper proteica dependiendo de los requerimientos y parámetro del paciente y en todos los casos hipo lipidica.
En el caso de que persistan los síntomas, la lipasa y la amilasa no se normalizan y no se tolere la vía oral se instalara una Sonda Nasoyeyunal, donde se administrara una formula semi elemental, hiper calórica 1800 – 2400 kcal, que según las condiciones clínicas y nutricionales será Normo o Hiper proteica y en todos los casos Hipo lipidica e inmunomoduladora.
La administración de la formula se hará en goteo continuo iniciándose a 30 ml/h y progresando según la tolerancia hasta alcanzar un volumen de 100 ml/h.
Cuando las condiciones clínicas del paciente así lo permitan se progresara a una dieta vía oral.
Si los criterios de RANSON arrojan una puntuación =3 corresponde a una Pancreatitis Aguda Grave y se le indica nada vía oral por 48 – 72 horas, luego se inicia la Nutrición Enteral salvo que el paciente presente Obstrucción intestinal, fistula entérica, íleo paralitico y en cuyo caso se indicara e iniciara Nutrición Parenteral Total con mezcla comercial estándar entre 1700 – 2400 kcal en goteo continuo de 60 – 100 ml/h dependiendo del volumen de la bolsa y las necesidades nutricionales del paciente.
En caso de que el paciente no presente ningunas de las complicaciones anteriormente expuestas se le instalara una Sonda Nasoyeyunal y se administrara el mismo esquema planteado en la Pancreatitis Aguda Leve.
Finalmente cuando las condiciones clínicas del paciente mejoren y los parámetros en cuanto a dolor, distensión abdominal nauseas y/o vómitos desaparezcan se iniciaran la tolerancia vía oral con la progresión descripta en la Pancreatitis Aguda Leve.
Protocolo de manejo nutricional en pacientes con Pancreatitis Aguda
CONCLUSIONES
1. Todos los enfermos con pancreatitis aguda deberán ser evaluados desde el punto de vista nutricional.
2. El soporte nutricional formara parte fundamental del manejo de los pacientes con pancreatitis aguda.
3. La nutrición enteral se implementara en estos enfermos, en ausencia de íleo paralítico u otra complicación que la contraindique. Con ella se consiguira un "reposo pancreático" igual que con la nutrición parenteral, pero evitando los riesgos de la misma.
4. Sera conveniente que la dieta se infunda en yeyuno para evitar el estímulo de la secreción biliar y pancreática.
5. Las fórmulas peptídicas podrán utilizarse con seguridad en estos enfermos.
6. La nutrición enteral deberá ser precoz, en las 48 h siguientes al evento. Durante este periodo podrá ser útil comenzar con nutrición parenteral total.
7. Se dejara abierta la posibilidad de implementar nutrientes inmunomoduladores en el contexto de este protocolo como una vía de investigación futura.
REFERENCIAS BIBLIOGRAFÍCAS
1. Lowenfels AB, Sullivan T, Fiorianti J, Maisonneuve P. The epidemiology and impact of pancreatic diseases in the United States. Curr Gastroenterol Rep 2005; 7: 90-5. [ Links ]
2. Corfield AP, Cooper MJ, Williamson RC. Acute pancreatitis; a lethal disease of increasing incidence. Gut 1985; 26: 724-9. [ Links ]
3. Sánchez-Lozada R, * Camacho-Hernández MI,** Vega-Chavaje RG,***, Garza-Flores JH,** Campos-Castillo C,**, Gutiérrez-Vega R**. Pancreatitis aguda: experiencia de cinco años en el Hospital General de México. Gac Méd Méx Vol. 141 No. 2, 2005. [ Links ]
4. Ramírez Onieva V***, Galeano Aquino CDJ**, Martínez Leiva M*, Ortiz Guerrero L*, Cirugía Paraguaya. Vol. 30; Nº 1. 2007. [ Links ]
5. Franco F, Sierra F. Gastroenterología y hepatología 5a ed. corporación para investigaciones biológicas, CIB; 2004: Cap 3. [ Links ]
6. Nieto, J. A. Fisiopatología de la pancreatitis aguda /Rev. Colomb. cir; 7(2):101-109, ago. 1992. [ Links ]
7. Figarella C, Amouric M, Guy-Crotte O. Enzyme activation and liberation: intracellular/extracellular events. In: Beger HG, Buchler M, eds. Acute pancreatitis: research and clinical management. Berlin, Germany: Springer-Verlag, 1987:53-60. [ Links ]
8. Opie EL. The relation of cholelithiasis to disease of the pancreas and to fat necrosis. Am J Med Sci 1901;121:27-43. [ Links ]
9. Symmers WSC. Acute alcoholic pancreatitis. Dublin J Med Sci 1917;143:244-247. [ Links ]
10. Haber CJ, Meltzer SJ, Present DH, Korelitz BI. Nature and course of pancreatitis caused by 6-mercaptopurine in the treatment of inflammatory bowel disease. Gastroenterology 1986;91:982-986. [ Links ]
11. Mofenson HC, Caraccio TR, Nawaz H, Steckler G. Acetaminophen induced pancreatitis. J Toxicol Clin Toxicol 1991;29:223-230. [ Links ]
12. Maxson CJ, Greenfield SM, Turner JL. Acute pancreatitis as a common complication of 2',3'-dideoxyinosine therapy in the acquired immunodeficiency syndrome. Am J Gastroenterol 1992;87:708-713. [ Links ]
13. Schwartz MS, Brandt LJ. The spectrum of pancreatic disorders in patients with the acquired immune deficiency syndrome. Am J Gastroenterol 1989;84:459-462. [ Links ]
14. Klar E, Messmer K, Warshaw AL, Herfarth C. Pancreatic ischaemia in experimental acute pancreatitis: mechanism, significance and therapy. Br J Surg 1990;77:1205-1210. [ Links ]
15. Foulis AK, Murray WR, Galloway D, et al. Endotoxaemia and complement activation in acute pancreatitis in man. Gut 1982;23:656-661. [ Links ]
16. Bittner R, Block S, Buchler M, Beger HG. Pancreatic abscess and infected pancreatic necrosis: different local septic complications in acute pancreatitis. Dig Dis Sci 1987;32:1082-1087. [ Links ]
17. Balldin G. Release of vasoactive substances in ascites and blood in acute pancreatitis. In: Berger HG, Buchler M, eds. Acute pancreatitis: research and clinical management. Berlin, Germany: Springer-Verlag, 1987:63-70. [ Links ]
18. Corfield AP, Cooper MJ, Williamson RC. Acute pancreatitis; a lethaldisease of increasing incidence. Gut 1985; 26: 724-9. [ Links ]
19. Lankisch PG, Schirren CA, Kunze E. Undetected fatal acute pancreatitis: why is the disease so frequently overlooked? Am J Gastroenterol 1991; 86: 322-6. [ Links ]
20. Kemppainen EA, Hedstrom JI, Puolakkainen PA, Sainio VS, et al. Rapid measurement of urinary trypsinogen-2 as a screening test for acute pancreatitis. N Engl J Med 1997; 337: 1394-5. [ Links ]
21. Gumaste VV, Roditis N, Mehta D, Dave PB. Serum lipase levels in nonpancreatic abdominal pain versus acute pancreatitis. Am J Gastroenterol 1993; 88: 2051-5. [ Links ]
22. Sternby B, OBrien JF, Zinsmeister AR, DiMagno EP. What is the best biochemical test to diagnose acute pancreatitis? A prospective clinical study. Mayo Clin Proc 1996; 71: 1138-44. [ Links ]
23. Wang SS, Lin XZ, Tsai YT, Lee SD, Pan HB, Chou YH, Su CH, Lee CH, Shiesh SC, Lin CY, et al. Clinical significance of ultrasonography, computed tomography, and biochemical tests in the rapid diagnosis of gallstone-related pancreatitis: a prospective study. Pancreas 1988; 3:153-8. [ Links ]
24. Neoptolemos JP, Hall AW, Finlay DF, Berry JM, Carr-Locke DL, Fossard DP. The urgent diagnosis of gallstones in acute pancreatitis: a prospective study of three methods. Br J Surg 1984; 71: 230-3. [ Links ]
25. Balthazar EJ. CT diagnosis and staging of acute pancreatitis. Radiol Clin North Am 1989; 27: 19-37. [ Links ]
26. Balthazar EJ. Acute pancreatitis: assessment of severity with clinical and CT evaluation. Radiology 2002; 223: 603-13. [ Links ]
27. Kalra MK, Maher MM, Sahani DV, Digmurthy S, Saini S. Current status of imaging in pancreatic diseases. Comput Assist Tomogr 2002; 26: 661-75. [ Links ]
28. Foitzik T, Bassi DG, Schmidt J, Lewandrowski KB, Fernandez-del Castillo C, Rattner DW, Warshaw AL. Intravenous contrast medium accentuates the severity of acute necrotizing pancreatitis in the rat. Gastroenterology 1994; 106: 207-14. [ Links ]
29. Balthazar EJ, Freeny PC. Contrast-enhanced computed tomography in acute pancreatitis: is it beneficial or harmful? Gastroenterology 1994; 106: 259-62. [ Links ]
30. Pamuklar E, Semelka RC. MR imaging of the pancreas. Magn Reson Imaging Clin North Am 2005; 13: 313-30. [ Links ]
31. Arvanitakis M, Delhaye M, De Maertelaere V, Bali M, Winant C, Coppens E, Jeanmart J, Zalcman M, Van Gansbeke D, Deviere J, Matos C. Computed tomography and magnetic resonance imaging in the assessment of acute pancreatitis. Gastroenterology 2004; 126: 715-23. [ Links ]
32. Bradley EL 3rd. Members of the Atlanta International Symposium. A clinically based classification system for acute pancreatitis: summary of the International Symposium on Acute Pancreatitis, Atlanta, Ga, September 11 through 13, 1992. Arch Surg 1993; 128(5):586-90. [ Links ]
33. Flint RS, Windsor JA. The role of the intestine in the pathophysiology and management of severe acute pancreatitis. HBP 2003;5:69-85. [ Links ]
34. Gutiérrez-Salmeán, G; Peláez-Luna, M ELSEVIER, Terapia nutricional en el paciente con pancreatitis aguda: guía práctica para el inicio del apoyo de nutrición enteral, Rev Gastroenterol Mex.2010; 75 :67-76 - vol.75 núm 01. [ Links ]
35. Windsor AC.J, Kanwar S, Li AG.K, et al. Compared with parenteral nutrition, enteral feeding attenuates the acute phase response and improves disease severity in acute pancreatitis. Gut 1998;42:431-5. [ Links ]
36. Barreda CL.1; Targarona MJ.2; Rodríguez AC.3 Protocolo para el manejo de la Pancreatitis Aguda grave con necrosis Rev. gastroenterol. Perú v.25 n.2 Lima abr./jun. 2005. [ Links ]
37. García Almansa A y García Peris P, Tratamiento nutricional de los enfermos con pancreatitis aguda: cuando el pasado es presente, Nutr. Hosp. v.23 supl.2 Madrid mayo 2008. [ Links ]
38. Consenso Final sobre Evaluación Nutricional en pacientes hospitalizados. Federación Latinoamericana de Nutrición Enteral y Parenteral (FELANPE) 2008. Disponible en: http://www.felanpeweb.org/consensos. [ Links ]
39. Casas M, Mora J1, Fort E2, Aracil C, Busquets D, Galter S, et cols. Nutrición enteral total vs. Nutrición parenteral total en pacientes con pancreatitis aguda grave, REV ESP ENFERM DIG (Madrid) Vol. 99. N.° 5, pp. 264-269, 2007. [ Links ]
40. Stephen A. McClave, MD*; et al Nutrition Support in Acute Pancreatitis: A Systematic Review of the Literature Journal of Parenteral and Enteral Nutrition 30:143–156, 2006. [ Links ]
41. Meier R, Beglinger C, Layer P, Gullo L, Keim V, Laugier R y cols., ESPEN Consensus Group. ESPEN guidelines on nutrition in acute pancreatitis. European Society of Parenteral and Enteral Nutrition. Clin Nutr 2002; 21(2):173-83. [ Links ]
42. Stephen A. McClave, MD, Robert G. Martindale, MD, PhD, Vincent W. Vanek, MD, Mary McCarthy, RN, PhD, Pamela Roberts, MD, Beth Taylor, RD, Juan B. Ochoa, MD, Lena Napolitano, MD, Gail Cresci, RD, el Consejo de Administración ASPEN y el American College of Critical Care Medicine, Clinical Guidelines – Acute Pancreatitis 2009 [ Links ]