Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO
Related links
-
 Similars in
SciELO
Similars in
SciELO
Share
Anales de la Facultad de Ciencias Médicas (Asunción)
Print version ISSN 1816-8949
An. Fac. Cienc. Méd. (Asunción) vol.44 no.2 Asunción Dec. 2011
REPORTE DE CASO
Delirio parasitario dermatozoico. Reporte de un caso.
Dermatological parasitic delusion. A case report.
Torales J1*, Arce A1, Bolla L2, González L2, Di Martino B2, Rodríguez M2, Knopfelmacher O2.
1 Cátedra y Servicio de Psiquiatría, 2 Cátedra y Servicio de Dermatología.
Facultad de Ciencias Médicas. Universidad Nacional de Asunción
RESUMEN
Presentamos el caso de una mujer que consultó por severo prurito en párpados superiores e inferiores de ambos ojos y eritema intenso que apareció tras rascado. En la entrevista, la paciente refirió que estas lesiones habían sido producidas por bichos y gusanos que están en su piel y alrededor de sus ojos. Los bichos le picaron y la obligaron a rascarse la piel para poder sacarlos. No se constató infestación parasitaria. El examen psíquico reveló la presencia de ideas delirantes de infestación parasitaria, por lo que se configuró el diagnóstico de Delirio de Parasitosis. Este trastorno, conocido también como Síndrome de Ekbom, se encuentra clasificado dentro de las afecciones cutáneas estrictamente psiquiátricas de Caroline Koblenzer, en las que el paciente presenta una idea delirante de estar infestado por insectos, gusanos o piojos que habitan y dañan su piel. En la mayoría de los casos, el pronóstico es favorable y el trastorno tiene buena respuesta a la risperidona siempre y cuando los pacientes afectados sean tratados adecuadamente, en forma multidisciplinaria por dermatólogos y psiquiatras con experiencia en esta enfermedad.
Palabras clave: prurito, eritema, infestación parasitaria, ideas delirantes, risperidona.
ABSTRACT
We report the case of a woman who complained of intense pruritus on the upper and lower lids of both eyes and severe erythema that appeared after scratching. In the interview, the patient reported that these injuries were caused by "bugs and worms that were in her skin and around her eyes. The bugs bit her and forced her to scratch her skin in order to get them out". There was no evidence of parasitic infestation. The psychological examination revealed the presence of delusions of parasite infestation and Delusional Parasitic Infestation was diagnosed. The Delusional Parasitic Infestation, also known as Ekbom syndrome, is classified within the Caroline Koblenzers strictly psychiatric skin conditions, in which the patient has a delusion of being infested by insects, worms or lice that inhabit and damage the skin. In most cases, the prognosis is favorable and the disorder has good response to risperidone, as long as the affected patients are adequately treated in a multidisciplinary manner by dermatologists and psychiatrists with expertise in this disease.
Key word´s: pruritus, erythema, parasitic infestation, delusions, risperidone.
INTRODUCCIÓN
El delirio parasitario dermatozoico es un cuadro psiquiátrico en el que el paciente tiene la convicción delirante de estar infestado por parásitos (1-4).
En 1938, Ekbom hizo una descripción adecuada del cuadro, profundizó en su psicopatología y lo definió como delirio dermatozoico (5). Se han utilizado otros términos como dermatofobia, acarofobia, parasitofobia, pero desde el punto de vista psicopatológico estos términos no son adecuados ya que no existe fobia como tal, ni conductas evitativas secundarias. Asimismo, el término Parasitosis Ilusoria es incorrecto, puesto que el cuadro se caracteriza por presentar ideas delirantes y no ilusiones. En 1946, Wilson y Miller introdujeron el término aceptado delirio de parasitosis (6).
En la actualidad persisten ciertas discrepancias en cuanto a dónde situar el cuadro en el sistema clasificatorio y se suelen incluir dentro de la codificación CIE-10 y DSM-IV en el apartado de trastornos delirantes (7).
Se desconoce la incidencia y prevalencia real del proceso. Si bien se han publicado trabajos sobre el tema, generalmente son reportes de casos. En un metanálisis de 1.223 casos recabados durante 100 años, publicado en Psychopathology, Trabert (2) constató un predominio del cuadro en mujeres de 50 a 55 años, con una relación de 2-6:1 con respecto a los varones, aumentando esta diferencia proporcionalmente con la edad. Ekbom atribuyó esto al envejecimiento y el deterioro de las funciones cerebrales. No se ha encontrado relación con factores económicos o sociales (5).
PRESENTACIÓN DEL CASO CLÍNICO
Mujer de 82 años de edad, viuda, procedente de medio urbano, de profesión ama de casa, sin patología psiquiátrica conocida, remitida de la Cátedra y Servicio de Dermatología por cuadro de aproximadamente un mes de enrojecimiento de párpados superiores e inferiores de ambos ojos y eritema intenso que aparece tras rascado. En la entrevista, la paciente refiere que estas lesiones han sido producidas por bichos y gusanos que están en su piel y alrededor de sus ojos. Los bichos le picaron y la obligaron a rascarse la piel para poder sacarlos.
Antecedentes patológicos personales: Hipertensa conocida en tratamiento regular con enalapril, 10 mg/día. No tiene antecedentes registrados de diabetes, alergias o asma. Sin antecedentes de trauma cráneo-encefálico o convulsiones. Niega abuso de sustancias psicotrópicas o de alcohol.
Antecedentes patológicos familiares: sin datos de valor. La paciente vive sola. Trabaja en la casa. Niega problemas de relación.
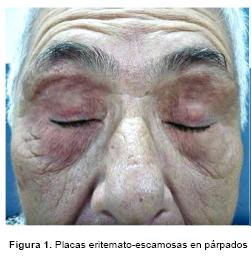
Examen físico: Placas eritemato-escamosas, de límites difusos, bordes irregulares, localizados en párpados superiores e inferiores de ambos ojos, con áreas de liquenificación en la superficie. (Figura 1). No se constata infestación parasitaria.
Examen psíquico: La paciente ingresa al consultorio por medios propios, orientada en tiempo, espacio y persona. Atención y concentración conservadas. Lenguaje conservado. Psicomotricidad conservada. Humor: refiere sentirse bien en general. Afecto eutímico. Sensopercepción alucinaciones visuales y sensaciones somáticas ya referidas en la historia. Pensamiento de curso conservado; contenido: le preocupan – los bichos que alrededor de sus ojos y que le pican mucho –. Esto le ocasiona un intenso prurito teniendo que – rascarse para poder sacar los bichos de sus ojos – según comenta. Se le pregunta sobre qué pensaría si se le mostrara que lo anterior no es posible, que el examen clínico-dermatológico ha demostrado que no existen bichos ni gusanos en su piel. Reafirma que ella – siente y ve los bichos y que ellos están ahí –. No se constatan otro tipo de ideas delirantes. Niega ideas auto o heteroagresivas. Capacidad de introspección: nula. Buen vínculo durante la entrevista.
Diagnósticos: Eje I: Trastorno Delirante de Tipo Somático (Delirio Parasitario Dermatozoico – Síndrome de Ekbom) Eje II: Sin diagnóstico en el Eje II. Eje III: Eccema friccional palpebral. Eje IV: Sin diagnóstico en el Eje IV. Eje V: 81 – 90
Plan y tratamiento: Iniciar antipsicótico atípico (risperidona) e ir titulando. Re-evaluar en 15 días. Betametasona en crema, sobre lesiones, dos veces por día por cinco días y luego una vez por día por cinco días más. Risperidona: 1,5 mg/día vía oral. Control multidisciplinario (dermatología – psiquiatría)
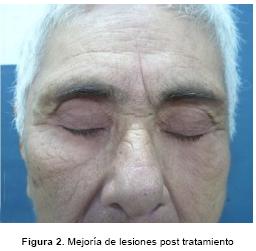
Evolución: Paciente acude al consultorio para control, luego de un mes de iniciado el tratamiento. Refiere buena adherencia al mismo. Examen psíquico revela cambios en el contenido del pensamiento. Refiere que – ya casi no hay bichos en mis ojos, ya no me pican más, ya no me rasco – Durante la entrevista critíca la idea delirante – tal vez nunca luego tuve bichos – dice. Lesiones en párpados evidencian notable mejoría (Figura 2). Las fotografías fueron tomadas con consentimiento de la paciente. Plan: titular dosis de antipsicótico: Risperidona: 3 mg/día vía oral. Control multidisciplinario (dermatología – psiquiatría)
DISCUSIÓN
Una idea delirante, según la cuarta edición del Manual de Diagnósticos y Estadística de Desórdenes Mentales (DSM-IV, por sus siglas en inglés), es una falsa creencia basada en una inferencia incorrecta relativa a la realidad externa que es firmemente sostenida, a pesar de lo que casi todo el mundo cree y a pesar de cuanto constituye una prueba o evidencia incontrovertible y obvia de lo contrario (8).
Los trastornos delirantes se caracterizan por presentar ideas delirantes no extrañas, es decir que pueden darse en la vida real como: ser perseguido, envenenado, infectado, amado a distancia o engañado por el cónyuge o amante, o tener una enfermedad y éstos deben presentarse por lo menos por un mes. Este tipo de ideas delirantes implican situaciones que, como se mencionó anteriormente, son capaces de suceder en la vida cotidiana (alguien de verdad puede estar siendo perseguido, engañado por la pareja o envenenado).
Excepto por el impacto directo de estas ideas delirantes o sus ramificaciones, la actividad psicosocial del individuo afecto no está deteriorada de forma significativa y el comportamiento no es raro ni extraño. Asimismo, la alteración no es debida a los efectos fisiológicos directos de alguna sustancia (por ejemplo, una droga o un medicamento) o a enfermedad médica.
Los trastornos delirantes pueden presentar contenidos específicos, según la idea delirante predominante, a saber: Erotomaníaco: ideas delirantes de que otra persona, en general de un estatus superior, está enamorado del sujeto. De grandiosidad: ideas delirantes de exagerado valor, poder, conocimientos, identidad, o relación especial con una divinidad o una persona famosa. Celotípico: ideas delirantes de que el compañero sexual es infiel. Persecutorio: ideas delirantes de que la persona (o alguien cercano a ella) está siendo perjudicada de alguna forma. Somático: ideas delirantes de que la persona tiene algún defecto físico o una enfermedad médica. Mixto: ideas delirantes características de más de uno de los tipos anteriores, pero sin predominio de ningún tema. No especificado.
A su vez, los trastornos delirantes de tipo somático, pueden presentar diferentes tipos de contenido de ideas delirantes como: Dermatológicas: principalmente de infestación por parásitos. Dismórficas: de fealdad o deformidad. Halitosis (o mal olor). Otros contenidos: enfermedad dental anormal; padecer una enfermedad infecto – contagiosa o una ITS (en especial VIH / SIDA); dolor persistente de naturaleza o distribución extrañas.
Desde el punto de vista de la clínica psiquiátrica, el delirio de parasitosis es un trastorno delirante de tipo somático, de contenido específico dermatológico. Le y Gonski (1) clasifican esta psicosis de la siguiente forma: Delirio de parasitosis primario y psicótico: cuando ésta es la única alteración psicológica que se manifiesta. En el DSM IV se clasifica como trastorno delirante tipo somático. Delirio de parasitosis secundario y funcional: cuando existe un trastorno psiquiátrico subyacente, por ejemplo, trastorno depresivo o trastorno por ansiedad. Parasitosis delirante orgánica secundaria: cuando existe un trastorno médico subyacente. En el DSM IV se clasifica como trastorno psicótico secundario a una enfermedad orgánica, por ejemplo, a enfermedad vascular cerebral.
Psiquiatría y Piel: En 2002, Revelli y colaboradores (9) adaptaron la clasificación original de Caroline Koblenzer de 1983 y distinguieron tres tipos de conexiones entre el psiquismo y la piel: Afecciones cutáneas estrictamente psiquiátricas: que incluyen a las patomimias, dermatitis artefactas, excoriaciones neuróticas y al Síndrome de Ekbom. Dermatosis intensamente conectadas con factores psicológicos: donde encontramos a la neurodermitis, liquen plano y algunas urticarias crónicas y Afecciones cutáneas modificadas por el estrés: que incluyen a la psoriasis, dermatitis atópica y la dermatitis seborreica, entre otras.
Pacientes con cualquiera de estas patologías consultan inicialmente con el dermatólogo, quién tiene así la responsabilidad de descubrir si sus lesiones están o no relacionadas con factores psicológicos o psiquiátricos. En caso positivo, puede entonces derivar al paciente al psiquiatra, pero está situación se ve dificultada en la práctica ante el temor de los pacientes de acudir a la consulta con un especialista en psiquiatría y debido a que los mismos no aceptan que sus afecciones cutáneas sean producto de factores psiquiátricos o psicológicos. Una ingeniosa solución, practicada frecuentemente en Europa y actualmente en uso en el Hospital de Clínicas de la Universidad Nacional de Asunción, es la realización de una consulta dermato-psiquiátrica. Se trata de una consulta multidisciplinaria, en la que se asocian un dermatólogo y un psiquiatra. La consulta tiene lugar, generalmente en el consultorio de dermatología. La presencia simultánea de dos médicos, uno que mira y palpa y otro que escucha, concreta de manera concisa el vínculo existente entre dermatosis y psiquismo y permite al paciente sentirse considerado en su globalidad.
De esta forma se evita que paciente evada la consulta con el especialista en psiquiatría y se realiza una efectiva y certera alianza terapéutica, que asegura el éxito del tratamiento (9).
Clínica del Delirio de Parasitosis: Se trata generalmente de hombres o mujeres de alrededor de 50 años que se quejan de ver o sentir gusanos o insectos difíciles de localizar y combatir. El sitio de afección es variable: pelo, piel, diversas partes del cuerpo o en orificios naturales. El inicio puede ser brusco o lento, suele acompañarse de prurito, al que le sigue rascado intenso. Son frecuentes las lesiones cutáneas de rascado, excoriaciones y hasta úlceras. A veces hay manifestaciones cutáneas añadidas por el uso exagerado de detergentes o antiparasitarios. Fragmentos de piel o escamas son llevados al dermatólogo en frascos de vidrio o pequeñas cajas (signo de la caja de fósforos), cuasi-patognomónico de este padecimiento (10).
Aunque pueden coincidir en cualquier tipo de personalidad, parecen ser algo más frecuentes en aquellas personas con rasgos obsesivos y paranoides (6).
El delirio de parasitosis se puede manifestar como trastorno psicótico compartido, un tipo de folie a deux. Ésta es una situación rara en la que los miembros que viven con el paciente comparten la creencia falsa del individuo supuestamente infestado por parásitos, y establecen un círculo que se retroalimenta entre los miembros de la familia. El sujeto que sufre inicialmente el trastorno se llama inductor o caso primario (11,12).
Diagnósticos diferenciales: El delirio por parasitosis debe diferenciarse de otros pa-decimientos psiquiátricos como los estados paranoides, la esquizofrenia, el trastorno obsesivo compulsivo, la depresión mayor, el trastorno bipolar; o bien, neurológi-cos como alteraciones vasculares cerebrales, neoplasias cerebrales, hipovitaminosis (vitamina B12), demencia o adicción a estupefacientes o alcohol (11).
Tratamiento: El tratamiento farmacológico de primera línea son los antipsicóticos del tipo de la risperidona (1-3). Se han reportado también buenos resultados con la pimozida (1). La dosis inicial debe ser la más baja posible y luego ir titulando, a fin de evitar la aparición de efectos adversos que serían los responsables del abandono de la medicación. Las ideas delirantes pueden modificarse considerablemente con un enfoque psicológico coadyuvante. En todos los casos es preciso realizar un diagnóstico psiquiátrico integral, ya que de haber otros trastornos como depresión y ansiedad, se deben tratar de manera concomitante. Las lesiones secundarias al rascado, infección secundaria o ulceración, deben ser tratadas con la terapia dermatológica correspondiente.
Concluyendo, se puede afirmar que el delirio de parasitosis es una afección cutánea estrictamente psiquiátrica, muchas veces de difícil diagnóstico y tratamiento. Su pronóstico recae en la rapidez con se establezca el diagnóstico y en el tratamiento y seguimiento tanto por dermatólogos y psiquiatras.
Los dermatólogos deben estar abiertos a la posibilidad de encontrar afecciones cutáneas unidas fuertemente a factores psicológicos y solicitar el concurso de un especialista en psiquiatría, por lo que la consulta dermato-psiquiátrica es crucial para el éxito terapéutico. El mayor problema que enfrenta tanto el servicio de psiquiatría como el de dermatología no es la respuesta al tratamiento, sino el apego y el cum-plimiento de éste (13,14).
En caso de buen tratamiento, el pronóstico es bueno, produciéndose mejorías en 50 a 75% de los casos, pero es más difícil que se logre una resolución completa y que los pacientes critiquen sus ideas delirantes (6). Los casos de peor pronóstico son aquellos pacientes con patología orgánica concomitante y también aquellos en los que el cuadro ha tenido un curso más prolongado.
REFERENCIAS BIBLIOGRÁFICAS
1. Le L, Gonski PN. Delusional parasitosis mimicking cutaneous infestation in elderly patients. Med J Aust 2003; 179: 209-214. [ Links ]
2. Trabert W. 100 years of delusional parasitosis: metaánalysis of 1223 case reports. Psychopathology 1995; 25: 238-246. [ Links ]
3. Lyell A. Delusions of parasitosis. Br J Dermatol 1983; 108: 485-9. [ Links ]
4. Sampaio SA, Rivitti EA. Afecçoes psicogênicas, psicossomáti-cas e neurogênicas. En: Sampaio SA, ed. Dermatología. Sao Paulo: Artes Médicas, 2007; 7: 17-24. [ Links ]
5. Musalek M, Bach M, Passweg V, Jaeger S. The position of delusional parasitosis in psychiatric nosology and classification. Psychopathology 1990; 23: 115-124. [ Links ]
6. Wilson WJ: Delusions of parasitosis (Acarophobia). Further observations in clinical practice. Arch. Dermatol. Syphil 1952; 66:577-585. [ Links ]
7. Wykoff RE. Delusions of parasitosis: a review. Rev Infect Dis 1987; 9: 433-7. [ Links ]
8. American Psychiatric Association. Diagnostic and Statistical Manual of Mental Disorders. 4ª ed. Washington: American Psychiatric Association, 1994. [ Links ]
9. Revelli C, Pichon M, Cambazard F, Pellet J, Misery L. Consultation dermato-psychiatrique. Annales de Dermatologie et de Vénéréologie 2002; 129: 742-5. [ Links ]
10. Musalek M, Kutzer E: The frequency of shared delusions in delusions of infestation. European Arch. Pshychiatr. Neurol. Sciences 1990; 239:263-266. [ Links ]
11. Chuleung K, Jinmi K, Mounghoon L. Delusional parasitosis as folie a deux. J Korean Med Sci 2002; 18: 462-5. [ Links ]
12. Daniel E, Srinivasan TN. Folie a Famille: Delusional parasi-tosis affecting all the members of a family. Indian J Dermatol Venereol Leprol 2004; 70:296-7. [ Links ]
13. Maj K, Maj R. Therapeutic update: use of risperidone for the treatment of monosymptomatic hypochondriacal psychosis. J Am Acad Dermatol 2006;43:683-6. [ Links ]
14. Koo J, Lee CS. Delusions of parasitosis: a dermatologists guide to diagnosis and treatment. Am J Clin Dermatol 2006; 2:285-90. [ Links ]