Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO
Related links
-
 Similars in
SciELO
Similars in
SciELO
Share
Pediatría (Asunción)
On-line version ISSN 1683-9803
Pediatr. (Asunción) vol.38 no.3 Asunción Dec. 2011
CASO CLÍNICO
Lepra multibacilar en niños
Multibacillary Leprosy in Children
Arnaldo Aldama, Carolina Guglielmone, Víctoria Rivelli, Gloria Mendoza(1)
1. Servicio de Dermatología. Hospital Nacional de Itaugua. Paraguay.
Correspondencia: Profesor Doctor Arnaldo Aldama. Mayor Fleitas 447. Asunción, Paraguay. Tel: (595 21) 225 770.
Recibido: 28/10/2011, aceptado para publicación: 24/11/2011.
RESUMEN
Se comunican 2 casos de lepra multibacilar en niños de 11 y 14 años, el último en reacción tipo 1 y 2 (Eritema nudoso), que obligó a varios diagnósticos diferenciales. Es importante pensar en ésta patología, que creemos que está subdiagnosticada en este grupo etario, en países endémicos como el nuestro. También la relevancia del control de contactos para el diagnóstico precoz y del examen clínico minucioso complementado con la bacteriología y la anatomía patológica para definir las formas clínicas, por las diferentes pautas de tratamiento.
Palabras clave: Lepra en pediatría, Lepra infantil, Lepra infantil reaccional, Lepra multibacilar en niños
ABSTRACT
We report 2 cases of multibacillary leprosy in children ages 11 and 14 years, the latter of whom had typical reactions type 1 and 2 that required excluding several differential diagnoses. It is important to keep this disease in mind, as we believe that it is underdiagnosed in this age group in countries where it is endemic, such as Paraguay. Checking patient contacts for early diagnosis and thorough examinations complemented by bacteriological and pathological studies to determine the clinical forms and treatment types needed is also vital.
Keywords: Leprosy, pediatric patients, leprosy in children, reactive leprosy, multibacillary leprosy in children.
INTRODUCCIÓN
La lepra es una enfermedad infectocontagiosa causada por el Mycobacterium leprae. Llamada también enfermedad de Hansen en honor a quien descubrió la bacteria en 1873, presenta varias formas clínicas y estados reaccionales que dependen de la inmunidad especifica del huésped(1,2).
Una forma sencilla, útil para aplicar el esquema de tratamiento, es clasificar la enfermedad en paucibacilar (PB) que se caracteriza por bacilos ausentes o escasos y que comprende la lepra tuberculoide, dimorfa tuberculoide con menos de 5 lesiones e indeterminada con baciloscopía negativa y multibacilar (MB) con baciloscopía positiva que incluye la lepra lepromatosa, dimorfa lepromatosa, dimorfa dimorfa, dimorfa tuberculoide con más de 5 lesiones e indeterminada con baciloscopía positiva(2,3).
La enfermedad es endémica en los países subdesarrollados de Asia, África y América Latina(2). En nuestro país, según los datos del Programa Nacional de Lepra se diagnosticaron en los últimos 10 años un promedio de 450 casos por año, de los cuales 20 son menores de 15 años(3).
El mecanismo de transmisión de la lepra es aún motivo de controversia: pero se acepta que el contacto con un enfermo es condición necesaria para que tenga lugar la infección. Debe tenerse en cuenta la interacción de dos factores: la infectividad del caso de lepra y la susceptibilidad, probablemente genética, de la persona expuesta(4). Se considera a la lepra como enfermedad poco contagiosa, no hereditaria ni congénita y los hijos de madres infectadas están saludables si no se exponen al contagio(5).
La lepra infantil, la comprendida entre 0 y 15 años, no es frecuentemente diagnosticada, a pesar de que el bacilo se adquiere muchas veces en esa franja etaria, pero considerando el largo periodo de incubación se manifiesta generalmente después de los 15 y antes de los 35 años(2,4).
La lepra en la infancia es excepcional antes del año de vida y poco frecuente hasta los 3 a 4 años, predominando las formas benignas, indeterminada (L.I.), y la tuberculoide (L.T.). La forma lepromatosa (L.L.) no suele aparecer antes de los 5 años y aumenta su frecuencia con la edad(4,5).
En Paraguay, en el año 2010 de un total de 392 casos nuevos, 13 correspondieron a pacientes menores de 15 años (3,3%), de los cuales 8 eran MB y del sexo femenino. En el grupo etario de 0 a 4 años se registró un sólo caso que fue MB, de 5 a 9 años 4 casos (1 MB, 3 PB), y de 10 a 15 años 8 casos (6 MB, 2 PB) (6). En este trabajo presentamos dos casos de lepra infantil de la forma MB, uno de ellos reaccional, muy sintomático que plantea varios diagnósticos diferenciales.
CASOS CLÍNICOS
Caso 1: Paciente de 11 años de edad, masculino, procedente de la ciudad de Ybycui, consulta por lesiones rojizas en rostro de 5 meses de evolución, pruriginosas. Fue tratado con antialérgicos sin mejoría.
Antecedente familiar: padre con diagnóstico de L.L. actualmente en alta terapéutica, (figura 1).
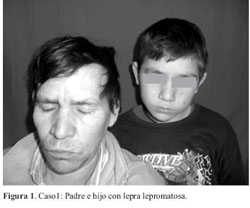
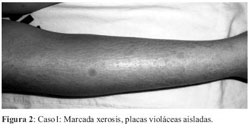
Al examen físico: En rostro se observa eritema reticulado tenue, pápulas de color ajamonado, otras color piel en mejillas y mentón. Raleamiento de cola de cejas e infiltración de lóbulo de ambas orejas. En piernas placas violáceas escasas y marcada xerosis con pérdida de pelos (figura 2). No hay alteración de la sensibilidad térmica.
Se plantea diagnóstico de L.L. por lo que se solicita linfa cutánea y se realiza biopsia para anatomía patológica, además de laboratorio de rutina.
La linfa cutánea es positiva con Índice Bacilar (IB): 2 (+) con bacilos sueltos y en globias, fragmentados, granulosos. El hemograma informa hemoglobina (Hb): 11,8 mg/dl, hematócrito: 36%, glóbulos blancos: 11.000 (N:64%; L:35%). VSG: 36 mm. Anatomía patológica confirma el diagnóstico.
Se inició poliquimioterapia multibacilar (PQT-MB), esquema para niños.
Caso 2: Paciente de 14 años de edad, masculino, procedente de la ciudad de Ygatymi. Internado en el Servicio de Pediatría por fiebre, pérdida de peso de 10 kg, epistaxis, lesiones en piel y parestesias de un mes de evolución. Previamente fue tratado con prednisona y antibióticos sin mejoría. Con el diagnóstico de síndrome febril prolongado y colagenopatía probable es llevado a interconsulta al Servicio de Dermatología.
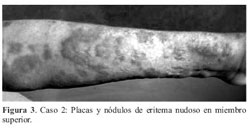
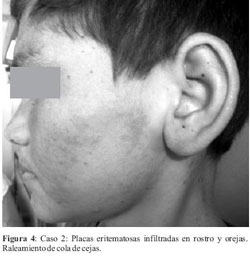
Al examen físico presenta placas y nódulos eritematosos, infiltrados, de bordes irregulares, límites netos, con descamación fina, afectando rostro, tronco y extremidades donde predominan (figura 3). Orejas infiltradas, raleamiento de cola de cejas (figura 4). Alteración de la sensibilidad térmica en miembros.
Se realiza examen físico de familiar que acompaña al paciente (padre), quien no se conocía enfermo de lepra y se constata raleamiento de cola de cejas y aspecto infiltrado de orejas.
Se plantea diagnóstico de L.L. en ambos y reacción tipo 2 (Eritema nudoso) en el niño. Se solicita linfa cutánea, biopsia para anatomía patológica y laboratorio de rutina tanto al paciente como al padre.
En el niño la linfa cutánea es positiva con IB 2 (+) presentando bacilos sueltos, enteros, granulosos y fragmentados. La anatomía patológica informa lepra dimorfa lepromatosa con reacción tipo 1 (reversa) y 2 (eritema nudoso).
El hemograma informa Hb: 9,1 mg/dl, glóbulos blancos: 14.800 (N: 80%; L: 15%; Eo: 0,2%), hepatograma: normal; orina simple: normal; PCR: 12,0; RK39: negativo; antígenos febriles: negativos y colagenograma: normal.
En el padre la linfa cutánea también es positiva con bacilos, sueltos, enteros, granulosos, fragmentados. La anatomía patológica confirma el diagnóstico de L.L.
Se inició PQT-MB esquema para niños (sin dapsona por Hb inferior a 10 mg/dl) y talidomida a 50 mgr día, sulfato ferroso y desparasitación. El padre también inicia PQT-MB.
DISCUSIÓN
La lepra en los niños es más frecuente de lo que se cree, sobre todo en zonas endémicas en donde la infección se contrae frecuentemente durante este período(5). En nuestro medio mencionamos la comunicación de 82 casos de lepra en pacientes menores de 18 años del Hospital Mennonita, diagnosticados fundamentalmente mediante el examen de contactos de pacientes bacilíferos, en un periodo de solo 3 años (2000-2003)(7). En nuestro servicio desde su apertura a la fecha se diagnosticaron 354 casos de lepra, siendo 8 en menores de 15 años, representando el 2,25 %(8,9).
En España en el Sanatorio Fontilles desde su apertura en 1909 hasta el 2008 se observaron 243 menores de 14 años, 150 varones con edades comprendidas entre 0 y 14 años, siendo más frecuente en el grupo etario de 11 a 15 años (55%) y la forma MB (91%)(10).
En cuanto a las formas clínicas y grupos etarios, en menores de 5 años, donde la enfermedad es muy rara, predominan las formas paucibacilares (L.I. – L.T.), existiendo incluso una forma propia de la infancia, la tuberculoide infantil que tiene tendencia a la involución espontánea(11). Conforme aumentan los años, la frecuencia y las formas multibacilares también se incrementan(2,4,5).
Aunque el comienzo de la enfermedad puede manifestarse a cualquier edad, en la edad infantil se ven más frecuentemente entre los 10 y 15 años(4,5), como en estos pacientes, debido a su largo periodo de incubación, o al hecho de que los primeros signos generalmente asintomáticos, no son diagnosticados(5).
Estos 2 casos de lepra M.B., cuyas fuentes de contagio fueron los padres, portadores de formas bacilíferas, uno conocido y el otro diagnosticado a partir del caso infantil, demuestra la importancia del examen de contactos. Se considera que en menores de 5 años el contagio es siempre intradomiciliario(4,5).
El segundo caso fue muy sintomático obligando a varios diagnósticos diferenciales: Síndrome febril prolongado, colagenopatía, enfermedades linfoproliferativas, etc. Pero en un país endémico como el nuestro la lepra reaccional debe estar entre los diagnósticos a considerar y solicitar los exámenes pertinentes: la baciloscopía y la anatomía patológica(12). Además las lesiones de eritema nudoso obligan a descartar otras causas frecuentes como tuberculosis, estreptococcias y micosis.
El curso crónico de la lepra se ve interrumpido en los pacientes bacilíferos por los espisodios reaccionales que pueden ser de tipo 1 o reacción de reversa y de tipo 2 que comprende el eritema nudoso, eritema multiforme y el llamado fenómeno de Lucio(12).
El tratamiento de la lepra infantil se presenta en la tabla 1 y 2. La talidomida es la droga de elección de las reacciones tipo2 y eventualmente corticoides, que sin embargo, es la droga de elección en la reacción tipo 1(1,3).


REFERENCIAS
1. Aldama A, Rivelli V. Dermatología. Asunción: EFACIM; 2009. [ Links ]
2. Terensio J. La lepra, pasado, presente y futuro. Valencia: Generalitat Valenciana; 1999. [ Links ]
3. Programa Nacional de Lepra. Manual de normas y procedimientos. Asunción: MSPBS/OPS; 2008. [ Links ]
4. Papale R. Dermatitis bacterianas. En: Larralde de Luna M. Dermatología neonatal y pediátrica. Buenos Aires: EDIMED; 1995.p.160-181. [ Links ]
5. Saúl A. Lepra. En: Ruíz Maldonado R, Parish L, Beare J. Tratado de Dermatología Pediátrica. México: Interamericana; 1992.p. 452-461. [ Links ]
6. Alvarenga V. La lepra en Paraguay, Conferencia. Asunción: Programa Nacional de Control de Lepra; 2011. [ Links ]
7. Samaniego G, Moreno LM, Wiens C. Características de la lepra infantil en el Hospital mennonita Km 81. Pediatr (Asunción). 2006;33(2):108-111. [ Links ]
8. Aldama A, Correa J, Rivelli V, Mendoza G. Dermatología tropical en la infancia. Pediatr (Asunción). 2001;28(1):25-31. [ Links ]
9. Aldama A, Rivelli V, Aldama O, Ozecoski D, Gorostiaga G. Lepra hoy: consideración epidemiológicas del Hospital Nacional. Rev Nac (Itaugua). 2009; 1(2):27-30. [ Links ]
10. Bagase Rejón V, Gómez Echeverría J. Estudio descriptivo de las principales características de los niños enfermos de lepra menores de 14 años diagnosticados en el Sanatorio de Fontilles desde su inicio. Fontilles Rev Leprol. 2008;26(4):293-309. [ Links ]
11. Talhari S, Neves RG. Dermatología Tropical, Hansenología. Manaus: Funcomis; 1984. [ Links ]
12. Aldama A. Dermatología tropical: atlas y manejo visualmente. Asunción; 2010. [ Links ]














