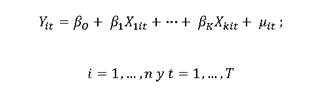INTRODUCCIÓN
Entre 1990 y 2018, la pobreza extrema a nivel mundial se redujo a la mitad; a pesar de ello, su extinción está lejos de ser realidad, ya que una de cada cinco personas vive con menos de 1.25 dólares al día en los países en desarrollo (Naciones Unidas, 2018). La pandemia del Covid-19 provocó un retroceso considerable en la superación de la pobreza, y a su vez también incremento el riesgo de caer nuevamente en ella. Si bien la pobreza es entendida como un fenómeno multidimensional, esta investigación se centra en mediciones monetarias de la pobreza; siendo esta última un indicador socioeconómico que suele ser utilizado en la elaboración de políticas públicas nacionales. La pobreza monetaria utiliza el gasto como indicador de bienestar, considerando como pobres monetarios a las personas de hogares cuyo gasto per cápita es insuficiente para la adquisición de una canasta básica de alimentos y no alimentos (Brun & Colacce, 2018; Llanos, 2021).
El Perú (2000-2018) hasta antes de la pandemia ha experimentado un crecimiento económico importante basado en la exportación de minerales estratégicos, hecho que hizo posible la reducción de la pobreza a 37 puntos porcentuales (Herrera & Cozzubo, 2017). En esta perspectiva, el incremento del PBI posibilitó la apertura para una mayor inversión pública, dentro de ellas en el sector salud. En el año 2016 se invirtió 5.5% del Producto Bruto Interno (PBI), de los cuales 2.3% fueron destinados al gasto privado y 3.2% al gasto público; aumentando el aseguramiento de un 30.7% a 37.4% con la incorporación del Sistema Integral de Salud y más entidades prestadoras de salud (Ministerio de Salud, 2019). Este aumento en el gasto no se tradujo aparentemente en mejoras para cubrir las necesidades de la población puesto que el Banco Interamericano de Desarrollo indicó que las ineficiencias y derroches del gasto ascendieron a 2.5% en el caso peruano; ello indicaría que se puede mejorar el suministro de los servicios sin tener que aumentar el presupuesto (Izquierdo et al., 2018; Sociedad de Comercio Exterior del Perú, 2019).
De acuerdo con la literatura consultada, existen varios trabajos que sugieren la existencia de influencia favorable de la inversión en salud sobre la reducción de la pobreza y/o el incremento del bienestar [IP-P/B]. Por ejemplo, una investigación encontró que un nuevo esquema médico cooperativo rural (NRCMS por sus siglas en inglés), programa chino implementado por el gobierno, redujo significativamente el riesgo probable de la población de caer en pobreza, mejorando sustancialmente la capacidad de las familias rurales de bajos ingresos (Qin et al., 2021). En Nigeria y Ghana se estudió el papel que desempeñan las políticas públicas en estos países, revelando la necesidad de aumentar el gasto público e infiriendo que de esa forma se eleva el nivel de bienestar en la población (Oluwaseyi et al., 2022b). En Florida (EE. UU.) se determinó que un aumento del 10% en el gasto público en salud por bebé conduce a una disminución del 2.07% de la tasa de mortalidad infantil, y ello se reflejaba más en áreas o zonas con mayor índice de pobreza (Bernet et al., 2018). Rodríguez et al. (2018) y Peña et al (2021), quienes estudiaron a los países miembros de la Organización para la Cooperación y el Desarrollo Económico (OCDE), estimaron que mayores niveles de gasto público sanitario y educativo están relacionados con mejores niveles de bienestar en la población (Peña et al., 2021; Rodríguez et al., 2018). Asimismo, Pinzón et al. basados en un estudio para el caso mexicano, indican que el proceso de reforma en entidades públicas de salud posibilitó un mejor gasto público y en consecuencia mejores resultados en algunos indicadores sociales de la pobreza como la mortalidad materna y la mortalidad infantil (Pinzón et al., 2014).
A pesar de estos estudios, también existen otros trabajos que no reportan evidencia que apoye la relación favorable entre inversión pública en salud y pobreza [IP-P/B]. Al respecto Balani et al. evidencia que una mayor asignación del gasto no garantiza necesariamente mejores resultados en la salud de los hogares, ya que un aumento en el presupuesto es solo una solución parcial y que por lo tanto los grupos de operadores estatales deberían de enfocarse en la planificación de políticas en salud más eficientes y eficaces (Balani et al., 2023). Esto último evidencia que, a pesar de haber literatura abundante a favor del incremento de la inversión como medio para mejorar los niveles de bienestar o de reducir la pobreza, el debate no está cerrado.
En el caso peruano, a nivel de datos agregados por departamentos, la relación entre inversión en salud y pobreza [IP-P/B] tampoco cuenta con evidencia concluyente. Por ejemplo, Quiñonez en el 2016 determina que la inversión es un instrumento que ayuda en la reducción de la pobreza monetaria, para ello utiliza como canales de estudio los servicios básicos relacionados como educación, carreteras, agua y desagüe, electricidad y salud (Quiñones, 2016). Juan León también concluye que una mayor inversión en salud permite disminuir la pobreza monetaria, es decir entre 2009-2018 la inversión pública aumentó en promedio un 12% y en este mismo periodo la pobreza monetaria también se redujo en forma proporcional (J. León, 2019). Por otro lado, también hay estudios que sugieren que la inversión pública en salud no guarda mucha relación con los indicadores de bienestar: de acuerdo con Monje (2011) los departamentos de Huancavelica y Puno tienen el mayor porcentaje de desnutrición crónica en niños y mayores tasas de mortalidad infantil a pesar de contar con presupuesto destinado para tal fin, evidenciando deficiencias en la gestión presupuestal y operativa de los responsables de ejecución de la inversión en salud (J. Monje, 2011).
Hasta aquí, la literatura consultada sobre la relación entre inversión pública en salud y pobreza / bienestar [IP-P/B], sugiere lo siguiente: 1) No existe pleno consenso a favor de la relación IP-P/B, ya sea en países desarrollados y/o en vías en desarrollo. 2) En el caso peruano, tampoco existe suficiente evidencia a favor de la relación IP-P/B. 3) Las investigaciones realizadas generalmente utilizan datos agregados de alta abstracción (países o regiones), quedando pendiente estudios más desagregados por unidades de análisis más específicos; los estudios más desagregados pueden ayudar a entender mejor tal relación y contribuir al debate. Por ello, en este estudio se analiza la relación en cuestión, pero para el caso del Perú, que particularmente ha tenido hasta antes de la pandemia un crecimiento económico sostenido (2000-2018), y con ello un incremento en la inversión pública y un descenso en los niveles de pobreza a nivel nacional. En este sentido, el objetivo del estudio es analizar la influencia de la ejecución del gasto público de capital en salud sobre la pobreza monetaria, desagregado a nivel de unidades territoriales provinciales; así como la tendencia del gasto y la pobreza monetaria en los años 2007 y 2018, previos al inicio de la pandemia.
MATERIALES Y MÉTODOS
El enfoque adoptado en el estudio fue cuantitativo, puesto que se busca estimar mediciones sobre la relación causal entre la inversión pública en salud y la pobreza. El alcance es de tipo explicativo, ya que pretende establecer las causas de los sucesos o fenómenos que se estudian, sean físicos o sociales; teniendo como interés primordial explicar la relación de dos o más variables (Hernández & Mendoza, 2018).
El ámbito de estudio comprende a todo el Perú dividido en unidades político-administrativas provinciales. Se consideró como población de estudio al total de 195 provincias a nivel nacional, conforme al censo nacional de 2007 (Instituto Nacional de Estadística e Informática, 2014). Por razones de disponibilidad de datos completos, se tomó como muestra del estudio a un total de 157 provincias (con margen de error de 0.035 y con nivel de confianza del 0.95).
Los datos fueron recolectados a través de fuentes secundarias de las entidades públicas del Estado. Para la variable gasto público de capital en salud se recopilo los datos del portal web Consulta Amigable del Ministerio de Economía y Finanzas [MEF], donde se puede apreciar el seguimiento de la ejecución presupuestal actualizada diariamente1. Una vez dentro del portal web del MEF, se ubicó el año 2007 y seleccionó la opción Solo proyectos. Posteriormente haciendo clic en “Total” y “Niveles de gobierno”, se elige la opción “Gobiernos Locales” por departamentos, se obtiene un output con la lista de todos los departamentos. Una vez visualizada la lista de departamentos, se selecciona el departamento de interés, por ejemplo “Amazonas”, se elige la opción de información a Nivel de provincias; y en seguida se muestra la lista de provincias que comprenden el departamento de Amazonas. Luego es necesario elegir una provincia cualquiera, por ejemplo “Bagua” y en la opción ¿En qué se gasta? se elige “por funciones”. El resultado muestra el gasto realizado por funciones, se debe elegir la opción “salud y saneamiento”, finalmente se debe seleccionar “programas”. Ahí se podrá apreciar a mayor detalle el gasto realizado sobre el sector salud a nivel provincial. Operación similar de realizo para el año 2018. En algunas provincias se detectó que no hubo asignación presupuestal en el rubro salud en el año 2007 o 2018, por lo que fueron excluidos del estudio. Los datos fueron almacenados en una tabla de Excel, el cual cuenta con los datos de Presupuesto Institucional Modificado (PIM) y el devengado, de acuerdo con ello se sacó el % de avance del devengado entre el PIM.
Para la variable pobreza monetaria se buscó los informes del Instituto Nacional de Estadística e Informática (INEI), sobre mapa de pobreza provincial y distrital 2007
(https://www.inei.gob.pe/media/MenuRecursivo/publicaciones_digitales/Est/Lib0911/index.htm) y el mapa de pobreza monetaria provincial y distrital 2018 (https://www.inei.gob.pe/media/MenuRecursivo/publicaciones_digitales/Est/Lib1718/Libro.pdf) de igual forma los datos se pasaron a una tabla Excel, el cual incluyo el código de la provincia, el índice de pobreza monetaria y la población (Instituto Nacional de Estadística e Informática, 2019, 2021). Posteriormente se elaboró un panel de datos de las 157 provincias para luego ser analizadas.
Para el análisis, se diseñó un estudio de datos de panel. De acuerdo con Novales, los datos de panel son un método que incluye muestra de agentes económicos en un tiempo determinado combinando la dimensión temporal con la longitudinal donde el principal objetivo es determinar la heterocedasticidad no observable (Novales, 2000). La estructura del modelo es la siguiente:
Donde:
i se refiere a la unidad de estudio (corte transversal)
t es la dimensión temporal (corte longitudinal)
β es el vector de K parámetros
X it es la enésima observación al momento t para las K variables explicativas (X 1,…, X k)
µ it es la perturbación
Para determinar el número total de datos, de acuerdo con el modelo econométrico de datos de panel se consideró un total de 314 observaciones correspondientes a los años 2007-2018.
m =n*t
Donde:
m: Tamaño de muestra que queremos calcular
n: Tamaño de la población, 157 provincias.
t: tiempo
m =157*2
m =314
Por lo tanto, el tamaño de la muestra fue de 157 provincias con un total de 314 datos a nivel provincial, determinado por la multiplicación de la dimensión temporal y transversal. provincial, determinado por la multiplicación de la dimensión temporal y transversal. Luego se determinó el tipo de panel, mediante el programa STATA; ya que para determinar el tipo de panel se observa el número de observaciones analizadas (panel balanceado y no balanceado) y el número de observaciones de los cortes transversales y temporales (micro y macro panel). En este sentido el panel es un micro panel balanceado, posteriormente se hizo la prueba para determinar si correspondía realizar el modelo por efectos fijos o aleatorios.
RESULTADOS
Tendencia de la ejecución del gasto público de capital en salud
Antes del análisis descriptivo de la tendencia de la ejecución del gasto público de capital en salud se halló el promedio nacional de gasto acumulado en salud de las 157 provincias, para los años 2007 y 2018. Según la Tabla 1, el promedio resulto ser 11.57 millones de soles, con una desviación estándar de 19.86 millones de soles. Lo valores máximos y mínimos corroboran la existencia de una alta variabilidad en la inversión en salud entre las provincias.
En un segundo nivel de análisis, la Tabla 2 muestra la tendencia de la ejecución del gasto público de capital en salud, por departamentos y provincias analizadas. Para tal fin se distinguió tres niveles de intervalos del gasto, el primero va de 0 a 13 millones de soles, el segundo es de 13 a 26 millones y el último va de 26 millones a más; los cuales están representados por los colores rojo, amarillo y azul respectivamente.
Tabla 1: Descriptivos de la ejecución de gasto público de capital acumulado en salud a nivel global (2007 y 2018) expresado en millones de soles.
| Estadísticos descriptivos | N | Mínimo | Máximo | Media | esviación |
| Inversión acumulada | 157 | 0.02 | 100.75 | 11.57 | 19.86 |
Nota. Elaborado en base a datos obtenidos por la web de Consulta Amigable del Ministerio de Economía y Finanzas (MEF).
En este sentido la Tabla 2 indica que, de las 157 provincias analizadas, 125 de ellas ejecutaron un presupuesto menor a trece millones de soles, estas provincias corresponden a los 24 departamentos. Mientras que solo 13 provincias que pertenecen a los departamentos de Amazonas (1), Ancash (2), Apurímac (2), Ayacucho (2), Cusco (1), Huancavelica (1), Lima (1), Puno (1), Tacna (1) y la provincia Constitucional del Callao invirtieron entre trece y veintiséis millones. Por último, 19 provincias de los departamentos de Amazonas (1), Ancash (1), Arequipa (1), Ayacucho (3), Cajamarca (3), Cusco (5), Huánuco (2), Piura (1), Puno (1) y Tacna (1) ejecutaron más de 26 millones de soles.
Esta distribución de gasto por provincias y departamentos indicaría una ejecución presupuestal desigual, ya que la tendencia del gasto varía, a pesar de que la mayoría de las provincias ejecutaron menos de trece millones de soles. Una causa que explica ello podría ser la ineficiente gestión del presupuesto por parte de los gobiernos locales provinciales, pese al incremento de la asignación presupuestal ocurrida hacia el año 2018 para los gobiernos subnacionales. Es necesario recordar que una mayor asignación presupuestal no necesariamente garantiza mejores resultados.
De acuerdo con el promedio nacional de gasto público de capital, las provincias de los departamentos de Ancash, Huancavelica, Ica, Junín, La Libertad, Lambayeque, Lima, Loreto, Moquegua, Pasco, Piura, Puno, San Martín, Tumbes y Ucayali; tuvieron un promedio provincial de ejecución por debajo de los 11.57 millones de soles. A su vez 50 de las provincias correspondientes a los departamentos de Ica (4), Junín (8), La Libertad (7), Lambayeque (3), Loreto (6), Moquegua (3), Pasco (3), San Martin (10), Tumbes (3) y Ucayali (3) ejecutaron en todas sus provincias menos de 13 millones de soles. La baja ejecución presupuestal en estos años podría estar ligado a una ineficiente gestión administrativa al momento de fijar los gastos futuros, lo que representaría en la práctica menores tasas de ejecución e incumplimiento de metas, ello también estaría relacionado con la distribución de los recursos.
Tabla 2: Descriptivos de la ejecución de gasto público de capital acumulado en salud por provincias y departamentos (2007-2018).
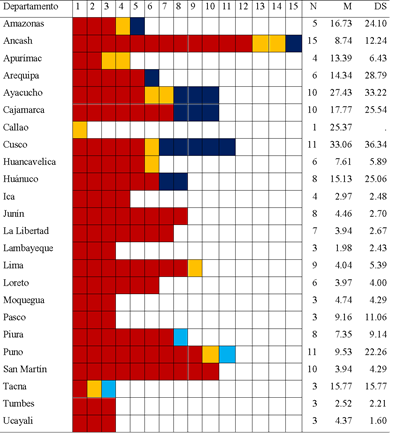
Nota. N = número de provincias, M= media, DS = desviación estándar. Rojo [Menos de 13]; Amarillo [13-26]; Azul [26 a más].
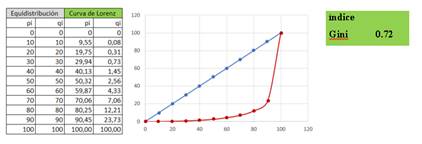
Una forma de determinar cuán desigual es el gasto de capital en salud a nivel de provincias en el Perú es calculando el coeficiente Gini. Este coeficiente permite identificar la desigualdad presupuestal, de acuerdo con los datos obtenidos del Ministerio de Economía y Finanzas a través del portal web Consulta Amigable. La Figura 1 sugiere que efectivamente existe una fuerte desigualdad en la ejecución de la inversión en salud, ya que el índice es de 0.72, valor que es muy próximo a uno, lo que indica una máxima desigualdad presupuestal.
Este coeficiente también tiene relación con la Tabla 2; ya que el gasto en inversión por provincias es desigual, y no acorde con las necesidades de la población. Si bien hubo un incremento en la asignación presupuestal al año 2018 con respecto del 2007, este crecimiento es ineficiente para reducir el gasto de bolsillo puesto que este asciende a 28.2% cuando el umbral recomendado es de 15% y 20% (Sociedad de Comercio Exterior del Perú, 2019)
De acuerdo con el análisis de los resultados presentados, la tendencia de la inversión en salud tiene una ejecución presupuestal desigual y en la mayoría de las provincias su ejecución fue por debajo de los 13 millones de soles. Esto sugiere que existe desigualdad de oportunidades, lo que se relaciona con el estudio de Peña et al. quien indica que en los países de la Unión Europea existe desigualdad a causa de diferencias territoriales y ello conlleva a reducir el acceso a servicios de salud y menores niveles de bienestar, por lo que no se descarta la inversión en salud puesto que reduce las desigualdades y a su vez un adecuado manejo de los recursos también ejerce un efecto positivo en el bienestar (Peña et al., 2021).
Ello también se corrobora en el estudio de Rodríguez at al. Llega a sostener que una disminución del gasto en salud resulta tener costos sobre el bienestar de la población, ya que el gasto en salud tiene mayor incidencia que el gasto educativo a nivel de los países de la OCDE (Rodríguez et al., 2018). Por su parte Balani et al también observó la desigualdad espacial del gasto en regiones geográficamente cercanas, con administraciones diferentes en la India, concluyendo que una mayor asignación para el gasto no garantiza mejores resultados y en por ello, se tendría que poner mayor enfoque en las políticas que se plantean en función a salud (Balani et al., 2023). Esto podría tener relación con el estudio de Pinzón et al. en México, puesto que la reforma en el sistema de salud tuvo un efecto positivo en los indicadores sanitarios de ese país (Pinzón et al., 2014).
Tendencia de la pobreza monetaria a nivel de provincias
Para hallar la tendencia de la pobreza monetaria en las provincias del Perú se hizo uso de la estadística descriptiva para las 157 provincias, el análisis de la pobreza se realizó tanto para el año 2007 y 2018, también se hizo uso de cinco segmentos basados en el rango Max-Min de valores del 2007, representados a través de colores. Nótese que el primer nivel N1 comprende a todas las provincias con menores niveles de pobreza de hasta 30%, mientras el nivel N5 representa a las provincias con niveles de pobreza superiores a 75%.
Tabla 3: Número y porcentaje de provincias según niveles de pobreza considerados.
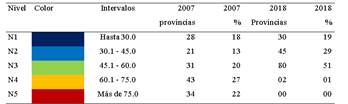
Nota. Elaboración propia.
La Tabla 4 presenta distribución de pobreza monetaria por provincias para los años 2007 y 2018, a través de los niveles establecidos en la Tabla 3. El N1 (18% de provincias analizadas), cuyo color es el azul representa al primer nivel con la menor tasa de pobreza monetaria; de acuerdo con ello se determinó que 28 de 157 provincias se posicionaron en este nivel en el 2007, mientras que, en el 2018, fueron 30 (19%) provincias las que formaron parte de este nivel. El incremento porcentual apenas alcanzó el 1%, por lo que podemos sostener que este nivel fue muy conservador.
Tabla 4: Pobreza monetaria a nivel provincial para los años 2007 y 2018.
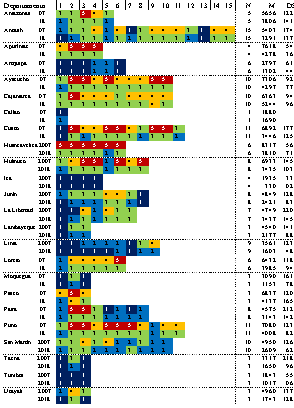
Nota. N = número de provincias, M= media, DS = desviación estándar. N1=azul, N2= turquesa, N3= verde, N4= amarillo y N5= rojo.
La Tabla 4 también muestra que las provincias de los departamentos de Ica y Tumbes son los únicos departamentos que en la mayoría de sus provincias analizadas se percibe una baja tasa de pobreza monetaria, junto a la Provincia Constitucional del Callao. En el nivel N2, en contraste con el nivel N1, presenta un gran dinamismo. De 21 provincias en el 2007 se pasó a 45 provincias en el 2018 (incremento de 19%), lo que sugiere una fuerte disminución de la pobreza. Algo similar, pero con mayor intensidad ocurre con el nivel N3, donde el paso del 2007 (31 provincias) al 2018 (80 provincias) constituye un incremento porcentual de 31%. Fenómeno contrario ocurre con los niveles N4 y N5, donde se percibe un decrecimiento del número de provincias. Esto último es de esperar, puesto que del 2007 al 2018 hubo el Perú experimento una notable mejorar en los niveles vida y por ende la disminución de la pobreza. En el nivel N4 se pasó de 43 a 02 provincias (-26% de caída porcentual) y en el nivel N5 de tránsito de 34 provincias a ninguna (-22% de caída porcentual).
Evidentemente los cambios mostrados en la tabla 4, pueden resumirse como sigue: 6 (4%) provincias presentaron un incremento en el nivel de pobreza; 47 (30%) provincias se mantuvieron dentro del nivel logrado en el 2007; 66 provincias (42%) lograron reducir su nivel de pobreza en un nivel mostrando un desempeño esperado. Asimismo, 37 provincias si lograron reducir su pobreza en dos niveles (desempeño bueno). Solo una provincia logro un cambio de nivel de N1 a N4 (desempeño extraordinario), ubicada en la provincia de Huancavelica.
La pobreza, de acuerdo con los organismos internacionales y nacionales es la incapacidad del individuo de acceder a un nivel mínimo de calidad de vida, ello se relaciona con el gasto, puesto a que es el medio por el cual se satisface las necesidades básicas del individuo. En este sentido el análisis determinó que la tendencia de la pobreza monetaria para los años 2007 y 2018 fue homogénea y decreciente. Homogénea porque en todos los departamentos se redujo el promedio de la tasa de pobreza a nivel de provincias; en algunos más que en otros.
Ejecución del gasto público de capital en salud y pobreza monetaria
Para determinar si la ejecución del gasto público de capital en salud tiene efecto sobre la reducción de la pobreza monetaria a nivel de las provincias del Perú entre los años 2007 y 2018, se analizó la relación entre el gasto público en salud per cápita y la pobreza monetaria. La variable gasto público en salud per cápita sufrió dos transformaciones (método de transformación de variable mediante asignación de rangos a casos - rango fraccional), debido a que la variable antes mencionada no cumplía con el supuesto de normalidad. Una vez realizadas las correcciones, los datos del panel data se pasaron al software Stata, para el análisis de efectos fijos y aleatorios.
Tabla 5: Análisis por efectos fijos de la ejecución del gasto público en salud sobre la pobreza.
| Coeficiente | Error estándar | t | P>|t| | [95% intervalo de confianza] | ||
|---|---|---|---|---|---|---|
| TIPER | -0.0012685 | 0.000 | -5.500 | 0.000 | -0.002 | -0.001 |
| _cons | 45.3292900 | 1.087 | 41.710 | 0.000 | 43.180 | 47.478 |
| F (1,137) | 30.26 | Prob > F | 0.000 | |||
| R-sq: | ||||||
| Within (dentro) | 18.1% | |||||
| Between (entre) | 17.0% | |||||
| Overall (en general) | 0.7% | |||||
| Número de obs. | 278 | |||||
| Número de grupos | 140 | |||||
Nota. Análisis de los datos del INEI - MEF 2007 y 2018, mediante el STATA 14.
La Tabla 5 muestra las estimaciones de un panel estático por efectos fijos el cual es utilizado para analizar el efecto del gasto público de capital per cápita en salud sobre la pobreza monetaria. Para un p-valor= .000, significativo estadísticamente, se estimó que el coeficiente b es igual -0.0012685. Esto sugiere que, ante un incremento de la inversión en salud la pobreza disminuye en 0.0013%. Es importante destacar la consistencia del signo negativo, que supone una relación inversa entre las dos variables: a mayor inversión, menor pobreza. El análisis por efectos aleatorios de la relación causal entre gasto público de capital per cápita en salud y la pobreza monetaria, se presenta en la Tabla 6 que el coeficiente b= -0.0001798 indica que, ante un incremento de la inversión en salud la pobreza disminuye en 0.0001%.
La prueba o el test de Hausman, es un procedimiento utilizado para elegir entre efectos fijos o efectos aleatorios, con la finalidad de optar por el mejor modelo para el análisis de los datos, donde si la Prob>chi2 es superior a 0.05 (es decir, al 5%), entonces se debe usar el panel de datos de efectos aleatorios, porque no hay correlación entre los comportamientos individuales y las variables explicativas (independientes); pero si es menor o igual a 0.05, entonces se debe emplear el panel de datos de efectos fijos, porque el comportamiento de cada individuo sí influye sobre las variables explicativas. De acuerdo con la tabla 7 el mejor modelo a utilizar es el modelo de efectos fijos por ser menor al 5%.
Tabla 6: Análisis por efectos aleatorios de la ejecución del gasto público en salud sobre la pobreza.
| Coeficiente | Error estándar | t | P>|t| | [95% intervalo de confianza] | ||
|---|---|---|---|---|---|---|
| TIPER | -0.0001798 | 0.000 | -0.900 | 0.370 | -0.001 | 0.000 |
| _cons | 43.3277600 | 1.536 | 28.210 | 0.000 | 40.317 | 46.338 |
| Wald chi2(1) | 0.81 | Prob > chi2 | 0.370 | |||
| R-sq: | ||||||
| Within (dentro) | 18.1% | |||||
| Between (entre) | 17.0% | |||||
| Overall (en general) | 0.7% | |||||
| Número de obs. | 278 | |||||
| Número de grupos | 140 | |||||
Nota. Análisis de los datos del INEI - MEF 2007 y 2018, mediante el STATA 14.
Tabla 7: Prueba de Hausman para identificar entre efectos fijos o aleatorios.
| Efectos fijos | Efectos aleatorios | Diferencia | S.E. | |
|---|---|---|---|---|
| TIPER | -0.0012685 | -0.0001798 | -0.0010887 | 0.0001141 |
| Prob>chi2 | 0% | |||
Nota. Análisis de los datos del INEI - MEF 2007 y 2018, mediante el STATA 14.
S.E. = error estándar
El análisis de la prueba de Hausman nos llevó a determinar que el modelo de efectos fijos es el adecuado para dar respuesta al tercer objetivo del estudio, cuya estimación indica que el gasto público de capital en salud tiene relación con la pobreza monetaria y esa relación es significativa, a su vez la relación es inversamente proporcional.
DISCUSIÓN
A pesar de existir discrepancias en la literatura académica sobre el papel de la inversión pública en salud en la reducción de la pobreza monetaria, los resultados hallados en este estudio corroboran la postura a favor de la relación IP-P/B. Esto quiere decir que los resultados obtenidos en el estudio son consistentes con las conclusiones a las que arribaron otros estudios que destacan la importancia de invertir en salud para mejorar el bienestar de las personas (Bernet et al., 2018; Oluwaseyi et al., 2022; Peña et al., 2021; Pinzón et al., 2014; Qin et al., 2021; Rodríguez et al., 2018).
En esta misma línea, y de acuerdo con la teoría del capital humano, la inversión en salud genera mayor productividad y menor gasto ante una situación de enfermedad, reduciendo o previniendo de este modo la reproducción de la pobreza. En particular, el capital humano se refiere a las capacidades productivas que poseen las personas para generar renta y riqueza en una economía (Sultana et al., 2022). Cuando una persona enferma temporal o permanentemente sus capacidades productivas decaen y por ende corre el riesgo de caer y permanecer en pobreza. La prevención de enfermedades permite reducir este riesgo, y para ello la inversión pública en salud es vital. Una buena salud es esencial para el desarrollo y el rendimiento de las personas, ya su vez, el capital humano puede influir en la salud a través del acceso a mejores empleos, condiciones laborales y estilos de vida saludable (Amar et al., 2022; C. Victora et al., 2022; Xu et al., 2023; Yang et al., 2022).
Los resultados obtenidos en el estudio, para el caso peruano, sugieren que la inversión pública en salud también favorece el acceso de la población a los servicios de salud y con ello se atiende y previene enfermedades en la población, que puedan aminorar sus capacidades para generar ingresos. Sin embargo, una limitación del estudio es la incapacidad de distinguir en qué consiste con mayor detalle la inversión efectuada. Por un lado, se sabe que cantidad no es lo mismo que calidad de gasto, por lo que no se pueda saber si el efecto detectado es el más eficiente o no. Esto último es consiste con lo señalado en otros estudios recientes (S. García, 2019; J. León, 2019).
Por otro lado, tal como existe el concepto de capital humano, también existe el concepto de capital físico (equipos, instalaciones e infraestructura). Con los datos trabajados en el estudio no es posible distinguir si la inversión o gasto efectuado comprende adquisición de equipos, construcción de infraestructura o mantenimiento de instalaciones o únicamente se considera inversión en intangibles orientados a formar capacidades pro-salud en la población.
CONCLUSIONES
El Perú es un país de Sudamérica organizado administrativamente en 24 departamentos y una provincia constitucional. Cada departamento a su vez se organiza en provincias y distritos. Actualmente existen 196 provincias, pero en el 2007 eran 195; de los cuales fueron considerados en el estudio 157 debido a la disponibilidad de datos completos. Según los datos obtenidos en el portal de Consulta Amigable del MEF, los gobiernos provinciales tuvieron un promedio de gasto público en salud acumulado (2007-2018) de 11.57 millones de soles. Asimismo, se determinó que dicho promedio tiene una gran variabilidad, puesto que existe un alto grado de desigualdad en la ejecución de este. Los resultados muestran que, en su mayoría, las provincias (126) ejecutaron un gasto menor a los 13 millones, 13 de ellas realizaron una ejecución entre 13 y 26 millones y sólo 19 provincias invirtieron más de 26 millones. El coeficiente de desigualdad GINI resulto 0.72, lo que confirma la desigual ejecución de inversión de salud, el mismo que podría deberse a la ineficiencia de la gestión administrativa por parte de los gobiernos subnacionales y a la forma de la distribución de los recursos del Estado.
La pobreza en las 157 provincias analizadas presenta un comportamiento homogéneo y descendente. A nivel agregado por departamentos, entre 2007 y 2018, todos ellos experimentaron diminución en la tasa promedio de pobreza monetaria. Sin embargo, bajo la mirada de nivel provincial se puede notar varias dinámicas: 1) 4% de las provincias empeoraron su nivel de pobreza; 2) 30% de provincias mantuvieron su nivel de pobreza; 3) 66% mejoraron su nivel de pobreza, en uno (42%), dos (24%) o tres niveles (1%).
La ejecución del gasto público de capital en salud se relaciona de manera negativa con la reducción de la pobreza monetaria en las provincias del Perú, cuya disminución se dio en - 0.0012685 para los años 2007 y 2018. Por lo que la variable gasto público en salud resulta ser un factor que contribuye a la disminución de la pobreza; sin embargo, no es el único factor que contribuye a su reducción según el análisis; no obstante, es necesario que los gobiernos prioricen la inversión en el sector salud, para así menguar la pobreza a nivel provincial. Así mismo es necesario la implementación de indicadores de evaluación del gasto para realizar una inversión de acuerdo con las necesidades de la población, ya que un incremento del gasto no garantiza que los recursos sean utilizados adecuadamente en la reducción de la pobreza.