Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO
Related links
-
 Similars in
SciELO
Similars in
SciELO
Share
Pediatría (Asunción)
On-line version ISSN 1683-9803
Pediatr. (Asunción) vol.37 no.1 Asunción Apr. 2010
ARTÍCULO ORIGINAL
Morbi-mortalidad en Recién Nacidos de muy Bajo Peso al Nacer. Unidad de Neonatología. Centro Materno Infantil. Hospital de Clínicas
Morbidity and Mortality in Very-Low Birth Weight Newborns Neonatology Unit. Centro Materno Infantil. Hospital de Clinicas.
Genes L, Lacarrubba J, Caballero C, Fonseca R, Mir R, Céspedes E, Mendieta E(1).
1. Departamento de Neonatología. Centro Materno Infantil. Hospital de Clínicas. San Lorenzo-Paraguay.
Solicitud de sobretiros: Dra. Larisa Genes. Departamento de Neonatología Centro Materno Infantil. San Lorenzo- Paraguay. Email: larigenes@hotmail.com
Artículo recibido en febrero de 2010, aceptado para publicación abril 2010.
RESUMEN
Introducción: La mortalidad de los Recién nacidos de muy bajo peso contribuye en forma significativa a la mortalidad neonatal e infantil. Con los avances de la medicina en el área perinatal, la mayor supervivencia de este grupo ocasiona un aumento en la morbilidad. Con excepción de los prematuros extremos y con defectos congénitos graves, la mortalidad es evitable en gran medida gracias al uso oportuno de intervenciones de comprobada eficacia.
Objetivos: Determinar la morbi-mortalidad de los Recién nacidos de muy bajo peso al nacer en la Unidad de Neonatología del Centro Materno Infantil del Hospital de Clínicas.
Metodología: Estudio de tipo prospectivo descriptivo de cohorte de todos los recién nacidos que nacieron en el Centro Materno Infantil con peso entre 500 y 1500 gramos, entre el 1º de enero del 2004 al 31 de diciembre del 2007, con seguimiento desde su nacimiento hasta su alta o muerte hospitalaria.
Resultados: Nacieron, 128 Recién Nacidos de Muy Bajo Peso, de un total de 9486 nacidos vivos, con una incidencia de 1,35%. La media de peso fue 1143 +/-247 gramos y la edad gestacional media fue de 29,6 +/- 2,8 semanas. Sexo femenino 54% y cesárea como vía del nacimiento 57%. Intervenciones prenatales tales como control prenatal y uso de corticoides se registró en 86% y 50,8%, la patología materna predominante fue la rotura prematura de membranas 37,5%. Dentro de las intervenciones en Sala de partos la reanimación con bolsa y máscara fue la más utilizada 36,7%. De las intervenciones en UCIN fueron analizados 119 Recién nacidos, excluyendo los óbitos en sala de partos. La patología neonatal más frecuente fue el síndrome de distrés respiratorio 59,6%, sepsis tardía 31%. Aquellos RN con distrés respiratorio recibieron surfactante pulmonar 57,7%. La ventilación mecánica fue utilizada en el 48,7%. Estudios de seguimiento como la ecografía transfontanelar y el fondo de ojo se realizaron en el 75,6% y en el 42% de los RN. La mortalidad global fue de 32,8% (42/128), si se excluyen las ocurridas en sala de partos la mortalidad registrada fue de 27,7% (33/119). El rango de peso en el que se observó mayor mortalidad fue entre 501- 750 gramos 88,9%. y a la edad gestacional de 30 semanas. La media de estancia hospitalaria fue de 44,3 +/- 30,12 días; la principal causa de muerte fue sepsis en un 30%.
Conclusiones: La incidencia de los Recién nacidos de muy bajo peso al nacer correspondió a 1,35% en el periodo analizado. La morbilidad más frecuente fue la enfermedad de membrana hialina en 59,6% con una letalidad de 36,6%. La mortalidad global del grupo fue de 32,8%. La causa de mortalidad más frecuente fueron las infecciones, la prematurez y la hemorragia pulmonar.
Palabras Claves: Recién nacido de muy bajo peso, morbilidad neonatal, mortalidad neonatal.
ABSTRACT
Introduction: Mortality among very low birth weight (VLBW) newborns contributes significantly to the overall rates of neonatal and infant mortality. With the advances that have occurred in perinatal medicine, the increased survival rate among this group has led to increased morbidity rates. With the exception of newborns who are extremely premature or who have congenital defects, death is largely avoidable with timely medical interventions of proven efficacy.
Objectives: To determine the mortality and morbidity among VLBW newborns at the neonatology unit of the Centro Materno Infantil of the Hospital de Clinicas.
Methodology: Prospective, descriptive, cohort study of all children born between January 1, 2004 and December 31, 2007 in the Centro Materno Infantil with a birth weight between 500 and 1500 grams, including follow up until discharge or hospital death.
Results: Of a total of 9486 live births, 128 were VLBW (incidence: 1.35%). Weight was 1143±2 47 grams, and mean gestational age was 29.6±2.8 weeks. Cesarean was the delivery method for 57%, and 54% were female. Prenatal monitoring was recorded in in 86% and the use of corticosteroids was recorded 50.8%, while the primary maternal pathology was premature rupture of membrane (37.5%). Among interventions in the delivery room, resuscitation with bag and mask, at 36.7%, were the most common. We analyzed 119 newborns who received interventions, excluding delivery room deaths. The most common pathologies in newborns were respiratory distress (59.6%) and late-onset sepsis (31%). Newborns with respiratory distress received pulmonary surfactant (57.7%). Mechanical ventilation was used in 48.7%. Follow-up was done, including by transfontanellar ultrasound (75.6%) and funduscopy (42%). Overall mortality was 32.8% (42/128), while excluding those occurring in the delivery room, mortality was 27.7% (33/119). The weight range in which the greatest mortality occurred (88.9%) was 501 to 750 grams. and gestational age was 30 weeks. Mean hospital stay was 44.3±30.12 days, and the principal cause of death was sepsis (30%).
Conclusions: Incidence of very low birth weight newborns in the period analyzed was 1.35%. The most common cause of morbidity was hyaline membrane disease, found in 59.6% of patients, with a mortality of 36.6%. The overall mortality rate for the group was 32.8%. The most common causes of mortality were infections, prematurity, and pulmonary hemorrhage.
Keywords: Newborns, neonates; infant, very low birth weight; neonatal mortality; neonatal disease; respiratory distress syndrome, neonatal.
INTRODUCCIÓN
La mortalidad infantil es una tasa anual que se calcula tomando como numerador las defunciones de menores de un año y denominador la población registrada de ese grupo multiplicado por una constante que en este caso es mil. Es considerada globalmente como uno de los indicadores más sensibles de las condiciones de vida, de la situación de salud y del bienestar social de los países. Según la Organización Mundial de la Salud (OMS), en su publicación del año 1999, menciona que durante los años comprendidos entre 1978 a 1998 la Tasa de Mortalidad Infantil (TMI) presentó una disminución importante entre los diversos países (1).
Así, de los países latinoamericanos, en Chile la cifra de niños que mueren entre 0 a 27 días cayó de 8,3 a 5,7 por cada mil recién nacidos entre 1990 y 2000 situándolo entre los países con menor tasa de mortalidad neonatal ( 2).
En el último informe oficial del año 2006 la TMI del Paraguay fue de 18 por 1000 nacidos vivos registrándose también un descenso del 10% en relación al año 2001 en que fue de 20 por 1000 nacidos vivos (3).
Aproximadamente el 65% de las muertes infantiles se deben a causas perinatales. Para el análisis objetivo de la mortalidad infantil se la divide en dos componentes: Mortalidad neonatal que comprende las muertes ocurridas desde el nacimiento hasta los 27 días de vida y la mortalidad post neonatal comprende las muertes entre los 28 días hasta el año de edad. La mortalidad neonatal se divide a su vez en precoz (óbitos desde el nacimiento hasta la semana de vida) y tardía (óbitos ocurridos desde la semana de vida hasta los 28 días de vida) (2,3).
La principal causa de mortalidad post neonatal en nuestro país, la constituyen las malformaciones congénitas, seguidas de afecciones prevenibles principalmente infecciosas tales como diarrea, neumonía e influenza y en tercer lugar enfermedades nutricionales y anemia, encontrándose estas estrechamente ligadas a condiciones de vida y falta de acceso a eficientes servicios de salud. En los países desarrollados ese grupo de afecciones ya fue controlado, predominando entonces el componente neonatal, representado por la muerte en el primer mes de vida básicamente como consecuencia de problemas ligados al embarazo y al parto, los cuales a su vez están relacionados con las características biológicas de las madres, condiciones socioeconómicas de las familias y con la disponibilidad y calidad de la atención perinatal (3).
En Paraguay, la tasa de mortalidad neonatal se mantuvo estabilizada en niveles elevados con poca modificación del componente neonatal precoz, ocupando un papel importante en la TMI de 12,3 por 1000 nacidos vivos. Estas persistentemente elevadas tasas de mortalidad perinatal, requieren de urgentes análisis del control de calidad de la asistencia obstétrica y perinatal otorgados por los servicios de salud y de la toma de medidas destinadas a revertir esta preocupante situación (1).
Para un abordaje del control de calidad en la atención médica en el área perinatal es fundamental el análisis de los indicadores de los resultados, posibilitando un monitoreo en los protocolos de manejo y verificando las intervenciones necesarias en dicho sector. La comparación de la calidad de atención en diversas unidades de terapia intensiva neonatal es bastante difícil pues existen diferencias en las tasas de mortalidad neonatal en las diversas unidades de terapia intensiva neonatal que no pueden ser explicadas por diferencias en las características de los recién nacidos (RN), sugiriendo que la eficacia de los cuidados médicos varían entre las unidades (4).
En un amplio estudio realizado en once unidades de terapia intensiva neonatal de América del Sur, en el que fueron analizados factores de riesgo de muerte neonatal, se demostró que la variación de las tasas de mortalidad entre las diferentes unidades de terapia neonatal pueden ser explicadas por diferencias en población y en los recursos, y también por diferencias debido a la falta de implementación de terapias comprobadamente beneficiosas como la administración de corticoide prenatal (4).
La contribución de los Recién nacidos de bajo peso al nacer (RNBP) (<2500g) y los Recién nacidos de muy bajo peso al nacer (RNMBP) (<1500g) para la mortalidad neonatal e infantil es proporcional a dos componentes independientes como son la incidencia y la mortalidad específica por grupos de peso al nacer. El conocimiento detallado de la contribución relativa de esos grupos de peso al nacer reveló ser de fundamental importancia en la definición de estrategias de control de la mortalidad de niños en el primer año de vida. Así, la contribución de los recién nacidos de muy bajo peso al nacer en la mortalidad neonatal se fundamenta en las características fisiológicas y anatómicas de este grupo de niños, destacándose la deficiente termorregulación, las necesidades especiales de líquidos y electrolitos, el deficiente control metabólico, la falta de madurez orgánica especialmente pulmonar y la mayor susceptibilidad a infecciones. Sin embargo, las alternativas actuales de tratamiento han contribuido a mejorar la supervivencia y la calidad de vida de este grupo de bajo peso al nacer (5).
Analizando la situación epidemiológica en los diferentes países, se observó que la incidencia de RNBP y de RNMBP depende de las condiciones ante-natales de la madre y de la calidad de atención recibida durante el control pre-natal.
La mortalidad específica es fundamentalmente el resultado de los cuidados neonatales inmediatos en sala de partos y en la unidad de terapia intensiva.
En los Estados Unidos, en la década de los 80, la incidencia era de 1,15% mientras que en el año 2000 alcanzó 1,43%. Los hospitales públicos de varios países de América Latina mostraron que la incidencia de RNMBP se modificó poco durante el periodo 1970-1990. En el caso de Chile la tasa nacional tiene registrado como una de las más bajas y estables de la región próxima a 0,7%, 1990-1996 (Ministerio de Salud de Chile). En los demás países donde existen estadísticas hospitalarias la incidencia ha sido superior a 1,2% (2).
En Paraguay la incidencia de RNBP en el año 2006 fue de 5,9% según datos de los registros del Ministerio de Salud Pública y Bienestar Social, Departamento de Bioestadística.
La mortalidad específica de RNMBP en América tiene carencia de información oficial de las autoridades de salud de los países y existe una notable sub-notificación de peso al nacer.
La mortalidad de los RNMBP contribuye significativamente para la mortalidad neonatal y ésta a la mortalidad infantil. Con excepción de los defectos congénitos graves y la extrema prematurez, una gran parte de la mortalidad es evitable con el uso oportuno de intervenciones de comprobada eficacia. Las medidas de prevención que en el periodo ante-natal están basadas principalmente en la detección precoz y el tratamiento oportuno de infecciones en la madre y la administración de corticoides para las gestantes con amenaza de parto prematuro con el objetivo de inducir la maduración pulmonar (6).
Durante el parto, los RNMBP se benefician considerablemente con la vigilancia y tratamiento precoz del sufrimiento fetal e inmediatamente al nacer con asistencia en una sala de partos con adecuado equipo de reanimación. Con respecto al tipo de nacimiento, el parto espontáneo o la interrupción por cesárea también han sido considerados como una intervención obstétrica relacionada con el aumento de sobrevida de los RNMBP (7). En el periodo neonatal se destacan la administración de surfactante exógeno para reducir el síndrome de distrés respiratorio y el manejo adecuado de la ventilación mecánica (8).
Actualmente los países desarrollados cuentan con unidades de terapia intensiva neonatal dotados con la máxima capacidad, con la finalidad de proporcionar cada vez más altas tasas de sobrevida a este grupo de RN (4).
En el Paraguay los sistemas de información con que se cuanta son insuficientes para obtener los datos necesarios para el monitoreo de RNMBP, dicha ausencia de información sobre morbilidad de este grupo de RN imposibilita un análisis más detallado acerca de la situación de las UCIN del país.
OBJETIVOS
Objetivo general: Determinar la morbi-mortalidad de los Recién nacidos de muy bajo peso al nacer en la Unidad de Neonatología del Centro Materno Infantil del Hospital de Clínicas.
Objetivos específicos: a) Indagar la incidencia de los Recién nacidos de muy bajo peso. b) Identificar los antecedentes prenatales asociados a la morbi-mortalidad. c) Describir los patrones de morbilidad de los Recién nacidos de muy bajo peso. d) Identificar las intervenciones médicas implementadas. e) Describir las causas de mortalidad de los Recién nacidos de muy bajo peso. f) Determinar el tiempo de estancia hospitalaria. g) Determinar la sobrevida de los Recién nacidos de muy bajo peso.
METODOLOGÍA
Estudio de tipo descriptivo, retrospectivo, desarrollado en el Departamento de Neonatología del Centro Materno Infantil del Hospital de Clínicas perteneciente al Servicio de Pediatría de la Facultad de Ciencias Médicas de la Universidad Nacional de Asunción; en el periodo comprendido entre el 1º de enero del 2004 al 31 de diciembre de 2007. Los datos colectados fueron registrados en fichas para cada paciente desde su ingreso hasta su alta utilizando el formulario de la Red Colaborativa de las Unidades de Cuidados Neonatales del Cono Sur (NEOCOSUR), de la cual forma parte la Unidad de Neonatología del Centro Materno Infantil. Los informes fueron archivados y analizados en base electrónica del sistema Microsoft Excel. El programa utilizado para el análisis estadístico fue Statistical Package for Social Reserarch (SPSS) versión 11.5.
Criterios de inclusión
- Recién nacidos en el Centro Materno Infantil con peso al nacer entre 500 y 1500 gramos.
- Recién nacidos que sobreviven unas horas y fallecen en sala de partos.
Criterios de exclusión
- Recién nacidos trasladados de otros centros, que no nacieron en el Centro Materno Infantil.
- Óbitos fetales.
Aspectos éticos
Las historias clínicas de los pacientes fueron revisadas en forma confidencial, el estudio no presentó costo ni daño a los pacientes porque tenía como finalidad obtener la mayor información posible sobre los Recién nacidos de muy bajo peso al nacer y de esa forma incidir en un mejoramiento en el manejo terapéutico de este grupo de niños.
Variables y definiciones
Las variables analizadas fueron agrupadas en: demográficas, prenatales/maternas, perinatales del proceso de atención en sala de partos, perinatales del proceso de atención en la unidad de terapia neonatal, variables del tratamiento instituido, y variables del estado al alta. La información de las variables categóricas fueron codificadas, las variables continuas fueron expresadas en valores numéricos y las dicotómicas con la información correspondiente.
1. Variables demográficas: sexo, peso: medido en sala de partos y dividido en grupos de peso de 250 gramos (501-750, 751-1000, 1001-1250, 1251-1500), edad gestacional: calculada a partir del primer día de la última menstruación (FUM), si era dudosa se consideraba una ecografía obstétrica precoz, y en ausencia de estos dos métodos fue estimado por el examen físico del Recién nacido por el método de Ballard.
2. Variables maternas: edad materna, patologías maternas (hipertensión, diabetes, restricción de crecimiento intrauterino, rotura prematura de membranas y embarazo múltiple), control prenatal (si realizó alguna consulta independiente del número), corticoides prenatales (esquema completo: si recibió dos dosis de betametasona 12 mg cada 24 horas o cuatro dosis de dexametasona cada 6 horas, esquema incompleto: cuando el tratamiento fue parcial y ninguno: cuando no recibió corticoides pre natales).
3. Variables del proceso de atención en sala de parto: tipo de parto (cesárea con trabajo de parto, cesárea sin trabajo de parto, vaginal), presentación (cefálica, podálica, transversa), APGAR al 1º minuto y al 5º minuto, intervenciones (oxigeno, ventilación con máscara, intubación endotraqueal, masaje cardiaco, drogas de reanimación).
4. Variables del proceso de atención en la unidad de terapia neonatal relacionadas con morbilidad: enfermedad de membrana hialina, rupturas alveolares, ductus arterioso persistente, sepsis precoz (cultivo positivo en los primeros tres días de vida), sepsis tardía (cultivo positivo a partir del cuarto día de vida), enterocolitis necrotizante (etapa II o III), hemorragia intracraneana severa grados III y IV (medida por ecografía transfontanelar), leucomalacia periventricular (evaluada por ecografía transfontanelar), hidrocefalia (según ecografía transfontanelar), convulsiones, retinopatía del prematuro en sus diferentes estadíos (evaluada con fondo de ojo a partir de la cuarta semana de vida o 34 semanas de edad gestacional corregida), malformación congénita mayor con riesgo vital, displasia brocopulmonar (suplemento de oxigeno a los 28 días de vida) y necesidad de oxigeno a las 36 semanas de edad gestacional corregida.
5. Variables de intervenciones clínicas: uso de oxígeno, presión continua en vía aérea nasal (CPAP), ventilación mecánica convencional, ventilación de alta frecuencia, administración de surfactante y edad de administración de la primera dosis (en los RN en quienes se diagnosticaron EMH), uso de indometacina/ ibuprofeno (en los RN en quienes se diagnosticó DAP), corticoides post-natal como profilaxis o tratamiento de la enfermedad pulmonar crónica (en los RN en quienes se diagnosticó DBP), transfusiones de sangre, nutrición parenteral, intervenciones quirúrgicas (cirugía de DAP, ROP, NEC, otras).
6. Variables de la condición al alta: edad al alta o estancia hospitalaria, vivo (incluye alta domiciliaria o trasladado a otro hospital), fallecido (en sala de partos, entre 0- 7 días de vida, entre 8-28 días de vida, después de los 28 días de vida correspondiendo a la mortalidad post-neonatal durante la internación hospitalaria), causas de muerte.
Análisis de datos
Los cálculos estadísticos descriptivos de las variables cualitativas y cuantitativas fueron realizados con el paquete estadístico SPSS versión 11.5 expresando los resultados en números totales, medias, desviaciones estándar y porcentajes.
Para determinar la relación de supervivencia y mortalidad según rango de peso y edad gestacional se utilizó la correlación de Pearson, con un nivel de significancia de p < 0,05.
Para la comparación de medias se utilizó el test “t” de Student considerándose estadísticamente significativos todos los resultados encontrados con un valor de ρ < 0,05 y un intervalo de confianza del 95%.
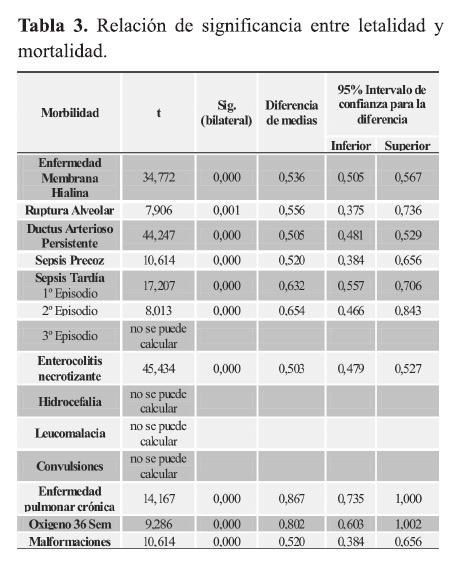
Fue determinado el porcentaje de morbilidad y el porcentaje de influencia de dichas enfermedades en la mortalidad neonatal: ‘‘Letalidad de cada enfermedad” (total de los que murieron por una enfermedad/total de los que padecieron dicha enfermedad) con el posterior análisis estadístico.
Para cada una de las intervenciones médicas se calculó la “Eficacia” (sobrevivientes/total de los que recibieron tratamiento) y a partir de ahí se aplicó la prueba t.
RESULTADOS
MORBILIDAD NEONATAL
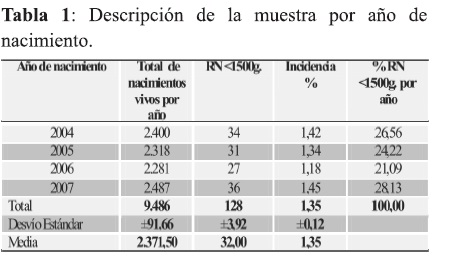
Nacieron en el Centro Materno Infantil 128 Recién nacidos con peso igual o inferior a 1500 gramos desde el año 2004 al 2007. El número anual de RNMBP muestra una distribución pareja en promedio 32 al año ± 4.
La incidencia de Recién nacidos menores a 1500 gramos sobre el total de nacimientos en el Centro Materno Infantil del Hospital de Clínicas en el periodo estudiado es de 1,35 % ± 0,12, registrándose la menor incidencia en el año 2006 1,18%.
La mayor proporción de RNMBP es la encontrada en el año 2007 representando el 28,13% de la muestra (36/128) (Tabla 1).
El peso medio de los RNMBP fue de 1.143 ± 247 gramos. La media de la edad gestacional fue de 29,6 ± 2,8 semanas.
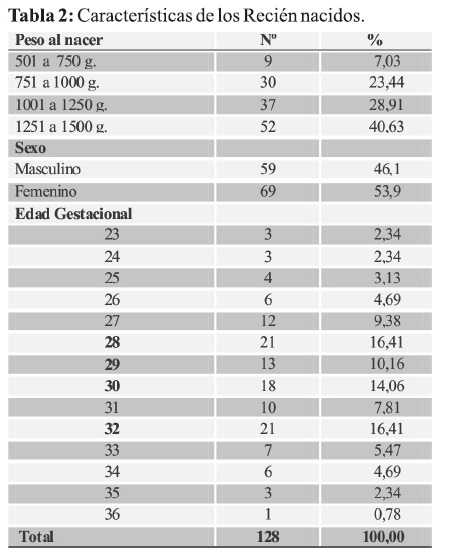
Distribuyendo a los Recién nacidos por cuartiles de peso se observa que el 40,6% correspondió al rango entre 1251 a 1500 gramos; en tanto que a los de menor rango de peso (501 a 750 gramos) les corresponde el menor porcentaje 7%.
Se observó un ligero predominio del sexo femenino 53,9% y referente a la edad gestacional fueron más frecuentes las comprendidas entre 28, 32, 30 y 29 semanas de edad gestacional en orden decreciente (Tabla 2).
Observando las características de la madre se vio que el promedio de edad fue de 25,5 años ± 7,2; la mayor de 44 años y la menor de 12 años. Las madres que no tuvieron ningún control prenatal correspondieron a 18 de 128 (14%) y el resto (86%) reportó al menos un control del embarazo. El uso de corticoides prenatal fue documentado en la mitad de las madres 50,8%, recibiendo tratamiento completo un 37,5% de las mismas. La patología materna más frecuente constituyó la rotura prematura de membranas (37,5%), mientras que la hipertensión arterial y la restricción del crecimiento intrauterino tuvieron un porcentaje similar (26%). El embarazo múltiple fue registrado en el 23% de los nacimientos y diabetes gestacional en 1,6%.
Con relación a la atención en sala de partos, el nacimiento por vía vaginal constituyó el 43%, la cesárea se realizó en 57% de los cuales 28,1% se acompañó de trabajo de parto previo. El porcentaje predominante de la presentación al nacer fue cefálica en 68%. Los puntajes de APGAR bajos, entre 0 a 3 puntos al primer minuto correspondió a 15,6% y a los cinco minutos solamente 8,6%.
Se requirió maniobras de reanimación neonatal en 47 RN y se distribuyó de la siguiente forma: solamente ventilación a presión positiva en la mayoría 36,7%, intubación endotraqueal en 16%, masaje cardiaco en 4,7% y administración de adrenalina en tan solo 1,6%; un 62,5% precisaron administración de oxigeno a flujo libre durante su periodo de adaptación en sala de partos.
Las intervenciones en la unidad de terapia neonatal, con un total de Recién nacidos analizados que correspondió a 119 al excluirse 9 RNMBP fallecidos en sala de partos y por tanto no ingresados a las unidades de Terapia neonatal.
Se presentó Síndrome de Distrés Respiratorio (SDR) en un 59,6%; algún signo de ruptura alveolar (neumotórax, enfisema intersticial o neumomediastino) en tan sólo 5% de los RN, fue diagnosticado DAP por clínica, ecografía o ambos en un 16,8%; sepsis precoz fue detectada en 4,2% y sepsis tardía en un porcentaje mayor analizando de la siguiente forma: 1er episodio en un 31%, 2do episodio en un 7,5% y 3er episodio en 1,7%. NEC se registró en 10,9% neonatos. Fue practicada la ecografía transfontanelar en 62% de los RN ingresados a UCIN (74/119); y se detectó como complicación: hidrocefalia en 8,1%, leucomalacia periventricular en 2%, y hemorragia intraventricular severa en 10,8% (8/74), en los que se realizó dicho estudio.
Fueron constatadas convulsiones durante la internación en 3,3% de los RN estudiados. Se realizó estudio de fondo de ojo en 50 de los RN ingresados a terapia internados con 4 semanas de vida (42%) de los cuales no presentaron retinopatía del prematuro un 54% y el resto se distribuyó de la siguiente manera: Grado I 18%, Grado II 20%, Grado III 4% y Grado IV 2%; requirieron tratamiento quirúrgico con Láser (2/50) 4%. Se diagnosticó DBP en 11,7% y Oxigeno a las 36 semanas de edad gestacional corregida en 7,5%. No se obtuvieron datos de aquellos RN que fallecieron o fueron dados de alta antes de cumplidas las 36 semanas de edad gestacional (7,5%). Presencia de malformaciones congénitas fueron registradas en 4,2% del total de ingresos a terapia.
Fue determinado el porcentaje de morbilidad y el porcentaje de influencia de dichas enfermedades en la mortalidad neonatal: ‘‘Letalidad de cada enfermedad’’ con el posterior análisis estadístico.
Las enfermedades que tuvieron mayor letalidad en orden decreciente fueron: malformaciones congénitas 60%, sepsis precoz 60%, afectaciones neurológicas (hidrocefalia, leucomalacia y convulsiones) 50%, 3º episodio de sepsis tardía con un 50% de letalidad y NEC 46,2%. Podemos considerar en un nivel intermedio de letalidad el DAP 45%, EMH 36,6%, ruptura alveolar 33,3%, 1º episodio de sepsis 24,3%, 2º episodio de sepsis 22,2%; y niveles más bajos de letalidad se observaron con el oxigeno a las 36 semanas 11,1%, DBP 7,1%, no tuvieron letalidad la presencia de ROP.
Al realizar la prueba “t” las variables que se consideraron significantes para mortalidad fueron EMH, ruptura alveolar, DAP, sepsis precoz, sepsis tardía 1º y 2º episodio, NEC, malformaciones, DBP y Oxígeno a las 36 semanas (Tabla 3).
Con relación a las intervenciones realizadas en la Terapia Neonatal durante su hospitalización sobre un total de 119 RN se vio que recibieron soporte de oxigeno en las primeras 6 a 24 horas de internación el 95,8%; soporte ventilatorio fue requerido por el 48,7% de los pacientes; distribuyéndose de la siguiente manera: ventilación mecánica convencional en el 93%, ventilación de alta frecuencia en 1,7% y ventilación con presión positiva continúa en vías aéreas (CPAP nasal) en 13,8%.
De los RN que presentaron clínica de distrés respiratorio o enfermedad de membrana hialina se administró surfactante pulmonar en 41 RN (57,7%), el mismo administrado dentro de las 2 primeras horas de vida en 17 de los pacientes (14,3%).
De los RN en quienes se diagnosticó DAP recibieron como tratamiento indometacina 20% (4/20) y se administró ibuprofeno en el 70% restante (14/20); en ningún caso se implementó el esquema profiláctico. No respondieron al tratamiento médico solo un 5% (1/20) procediéndose al cierre quirúrgico.
De los pacientes en quienes se diagnosticó DBP fue administrada terapéutica con corticoides en 35,7% (5/14).
Recibieron transfusión de glóbulos rojos concentrados en algún momento de su estancia hospitalaria el 58% y nutrición parenteral fue administrada en el 55,5% de los pacientes. Algún tipo de intervención quirúrgica se realizó en 7,5%.
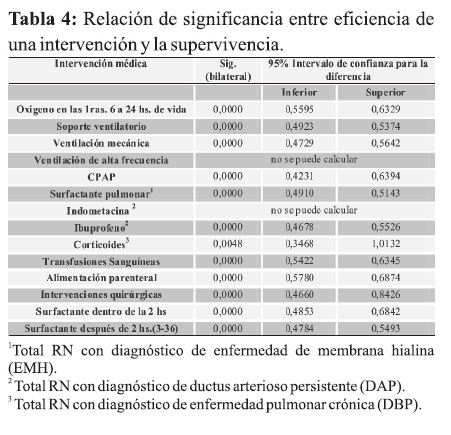
Fue determinado el porcentaje de intervenciones realizadas en la unidad de terapia y el porcentaje de influencia de dichas intervenciones en la supervivencia neonatal: ‘‘Eficiencia de cada intervención’’ con el posterior análisis estadístico.
Las intervenciones en las que se encontraron mayor eficiencia fueron: surfactante pulmonar dentro de las dos primeras horas de vida 94,2%, corticoides como tratamiento de la displasia broncopulmonar 80%, nutrición parenteral 75,8%, transfusiones sanguíneas 71% y oxígeno dentro de las primeras 24 horas de vida 71,9%.
Todas las intervenciones en relación con la eficiencia del tratamiento resultaron significativas en forma positiva a excepción de ventilación de alta frecuencia, y la indometacina que no pudieron ser evaluadas por la prueba “t” por el número bajo de la muestra, al no calcularse la desviación estándar no se pudo concluir sobre esas dos variables (Tabla 4).
MORTALIDAD NEONATAL
La mortalidad global del total de RNMBP en el periodo estudiado fue de 32,8% (42/128); distribuyéndose de la siguiente manera: en sala de partos 7% (9/128) y en UCIN 25,8% (33/128); si se excluyen las muertes ocurridas en sala de partos la mortalidad disminuye a 27,7% (33/119). La edad gestacional en la cual la mortalidad se registra en mayor número es de 30 semanas.
Al analizar el momento en que ocurrieron las muertes, excluyendo a las sucedidas en sala de partos, la distribución es la siguiente: mortalidad neonatal precoz (desde el nacimiento hasta la semana de vida): 57,5%; mortalidad neonatal tardía (de 8 a 28 días de vida): 27,3% y mortalidad post neonatal (después de los 28 días de vida): 15,1%.
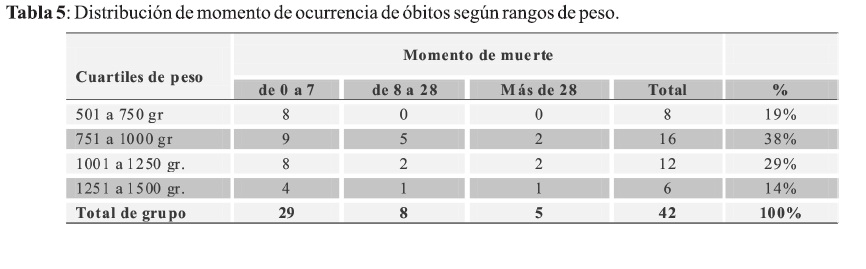
Teniendo en cuenta la distribución por rangos de peso del total de RNMBP fallecidos el 38% corresponde al grupo de peso entre 751 a 1000 gramos, (16/42) (Tabla 5).
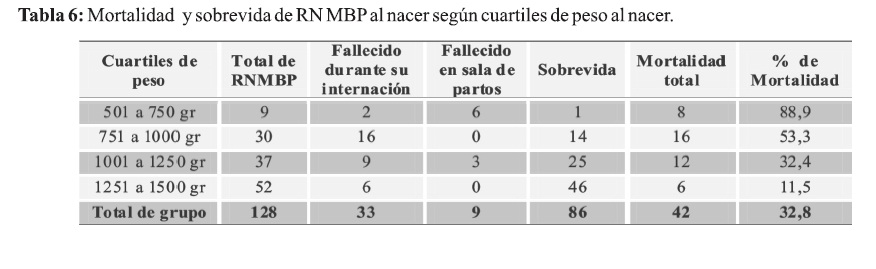
La distribución de la mortalidad según cuartiles de peso al nacer se presenta en relación inversa, observando a menor peso mayor mortalidad. Entre 501 a 750 gramos 88,9% y entre 1251 a 1500 gramos la mortalidad disminuye al 11,5% (Tabla 6). Por tanto, se evidencia que la sobrevida es mayor en el rango comprendido entre 1251 a 1500 gramos constituyendo 46 RN sobre un total de 52 (88,5%).
El porcentaje de mortalidad global fue de 32,8% manteniéndose dicha tendencia en el periodo estudiado. La menor cifra de mortalidad se registró en el 2004: 23,5%, y la mayor en el año 2005 de 48,4% (Tabla 7).
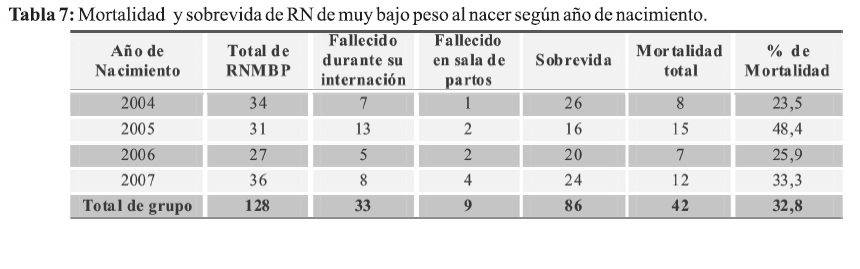
El promedio de estancia hospitalaria global fue de 44,3 días +/- 30,12; con un mínimo de menos de un día de internación y un máximo de 148 días. En el grupo de fallecidos la media de estancia hospitalaria fue de 9,8 días y en los Recién nacidos que sobrevivieron la media de hospitalización fue de 56,5 días con un mínimo de 26 y un máximo de 148 días de internación.
Las principales causas de muerte registradas en los RNMBP fueron en primer lugar los cuadros sépticos 30%, seguida en frecuencia por la prematurez extrema (menores a 800 gramos) 16,7% y por hemorragia masiva pulmonar 13,3%; teniendo en cuenta que muchas veces fue más de una la causa de muerte.
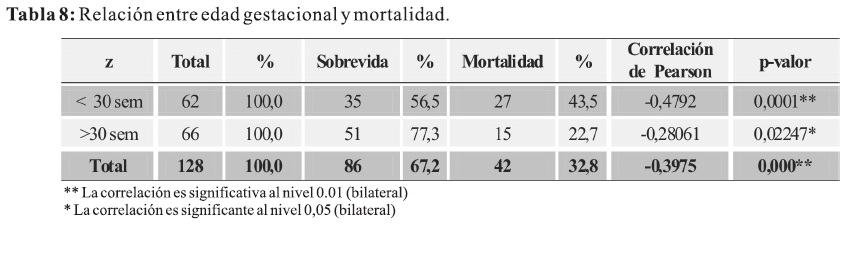
En relación a la influencia de la edad gestacional con la mortalidad ésta se comporta en forma inversa; a menor edad gestacional mayor mortalidad; tomando como punto de corte las 30 semanas de edad gestacional, los RN < 30 semanas tienen 2 veces más riesgo de morir en comparación con los RN mayores a 30 semanas de edad gestacional (Tabla 8).
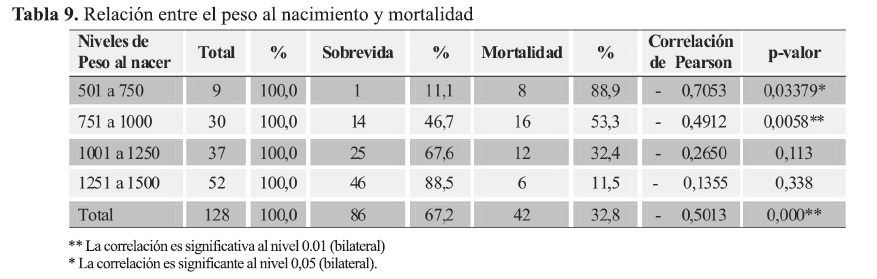
Al analizar el peso al nacer con la mortalidad y la sobrevida se observa que en el grupo con menor peso 501 a 750 gramos solamente sobrevivió 1/9 (11,1%). En el grupo comprendido entre 750 a 1000 gramos sobrevivieron 14/30 (46,7%), entre 1001 y 1250 gramos vivieron 67,6% y entre 1251 a 1500 gramos la sobrevida fue de 88,5%; mostrando diferencias estadísticas significativas en los grupos comprendidos entre 501 a 750 gramos y entre 751 a 1000 gramos en donde es mayor la mortalidad y menor la sobrevida (Tabla 9).
DISCUSIÓN
La incidencia de RNMBP resultante en este estudio fue de 1,35% en los cuatro años analizados. A nivel mundial la incidencia varía de 0,6 a 3% de todos los nacimientos. A pesar del escaso porcentaje, estos RN tienen el riesgo de muerte muy alto (9).
El peso al nacer es un excelente indicador de la cantidad y tipo de asistencia médica que requerirá el Recién nacido y es uno de los mejores predictores de mortalidad infantil (10).
La distribución según peso al nacer de nuestros pacientes es similar a la reportada por otros autores, excepto la población de pacientes menor a 750 gramos (7%) siendo porcentualmente menores a las series de Morgues y col. en donde este grupo representa el 14% (11).
Las variables maternas de nuestra población son similares a las reportadas por otras series. La edad media de la madre fue 25 años, similar a la serie de Caiza y León en quienes la edad media fue 24 años. Al igual que lo reportado por los citados autores algún control prenatal se registró en el 85,9%; ellos documentan un 83,9% de control prenatal independientemente del número de los mismos (12).
La administración de esteroides prenatales en las madres (50,8%) fue mucho menos frecuente de lo reportado en otras publicaciones, en las que osciló entre 77% (red internacional del Vermont Oxford) y 91% (Hospital Sótero del Río de Chile), en nuestro estudio la administración del esquema completo fue realizada en el 37,5% (13).
Dentro de las patologías maternas la más frecuente fue la RPM (37,5%) de mayor importancia en comparación con lo descripto por Urbina (18%), por otro lado la hipertensión materna y la RCIU tuvieron un porcentaje similar (25,8% y 26,6%); también en un porcentaje superior al comparar con el trabajo de Caiza y Lenín (20%); un 22,7% fue producto de embarazo múltiple, similar a lo reportado en otros trabajos (23%) (12,14).
El binomio madre-feto requiere del manejo de un equipo multidisciplinario; existe suficiente evidencia científica de que el tratamiento antibiótico cuando se presenta rotura prematura de membranas, bacteriuria asintomática y las infecciones de vías urinarias durante el embarazo disminuyen los partos prematuros y por lo tanto su influencia sobre el bajo peso al nacimiento; al igual que el manejo de la hipertensión arterial relacionándose en forma directa con la restricción del crecimiento intrauterino. Por lo tanto, el equipo de obstetricia debería incrementar el porcentaje de tratamiento de estas patologías, para evitar el nacimiento de RNMBP, que determina una mayor mortalidad neonatal (15,16).
La proporción de partos por cesárea 57%, fue menor que lo observado por el grupo del Hospital Sotero del Río (64%); en nuestro estudio tuvieron cesárea con trabajo de parto previo el 28, 1% (13).
Dentro de los cuidados perinatales el nacimiento de RNMBP por cesárea mejora su pronóstico sobre todo si se acompaña de trabajo de parto previo, tienen menos complicaciones y aumentan la sobrevida; hay discrepancias respecto a la indicación de ésta, por complicaciones maternas y su indicación en pre-términos desnutridos intrautero (17-19).
El test de APGAR bajo fue registrado al 1º minuto (15,6%) y al 5º minuto (8,6%), requiriendo reanimación con presión positiva el 36,7% del total de nacimientos y de ellos intubación endotraqueal 16,4%; solamente masaje cardiaco y drogas un 4,6% y un 1,5% respectivamente. Quizás el porcentaje bajo de intervenciones más agresivas como la intubación endotraqueal, el masaje cardiaco y la utilización de adrenalina en sala de partos sea explicada por el bajo porcentaje de RN menores a 1000 gramos y además por el efectivo manejo de la ventilación a presión positiva utilizado como paso inicial en toda reanimación neonatal (20).
Las decisiones sobre las intervenciones en los RNMBP y especialmente en los Recién Nacidos de Extremo Bajo Peso (RNEBP) en la sala de partos, que determinan la conducta de reanimación frente a la asfixia o la depresión al nacer en los primeros minutos de vida, no solamente están condicionadas por las expectativas de sobrevida en estos grupos de peso al nacimiento, sino también por la disponibilidad de personal capacitado e infraestructura adecuada, por lo que son necesarios cursos periódicos de reanimación neonatal y equipamiento adecuados.
A partir de la incorporación de programas de reanimación neonatal en sala de partos en el Paraguay desde el año 1999 se ha observado un cambio en las cifras de mortalidad. En nuestra unidad, la Dra. Mendieta y col. publicaron que entre el año 2002 al 2004 sobre 5166 RN, 104 tuvieron diagnóstico de asfixia perinatal; 78% recibieron ventilación a presión positiva, 4,8% masaje cardiaco y 0,9% adrenalina; ninguno de estos RN falleció en sala de partos (21).
En cuanto a morbilidad neonatal en los pacientes ingresados a la UCIN y su influencia en la mortalidad neonatal, el diagnóstico de membrana hialina fue el más frecuente; por lo tanto las recomendaciones sobre el uso de corticoides antenatales en este grupo de peso son pertinentes, debiendo aún intensificarse esfuerzos en aumentar el porcentaje de madres en amenaza de parto prematuro que reciben tratamiento de maduración pulmonar (22-24).
Sin embargo, determinan el mayor porcentaje de letalidad las infecciones: sepsis precoz y tercer episodio de sepsis tardía en un 60% y 50% respectivamente por lo que estas patologías requieren mayores estudios para diseñar estrategias logísticas en su prevención. Cabe mencionar que sólo han sido documentados los casos de sepsis comprobados con cultivos positivos, no así los eventos clínicos de infecciones donde no hubo aislamiento de gérmenes, pudiendo éstos aumentar aún más el índice de procesos infecciosos si se tuvieran en cuenta los casos con cultivos negativos (25).
La frecuencia de Enterocolitis Necrotizante (ECN) fue baja 10,9%, pero aún superior a lo reportado por la experiencia del grupo del Hospital Sótero del Río que fue tan sólo del 5%, en nuestro estudio dicha enfermedad tuvo una letalidad de 46,2% (13, 26).
La ecografía cerebral se realizó en el 62% de los RN antes del alta, encontrándose una incidencia global de Hemorragia Intraventricular (HIV) severa en el 10,8%, mucho menor a la experiencia del Hospital Sótero del Río que registran 16%; pero es posible que exista un sub-diagnóstico probablemente por la mayor frecuencia registrada de muertes en la primera semana de vida que no permitió la realización de dicho diagnóstico, ya que nuestro centro aún presenta deficiencias en la obtención temprana de estudios por imagen y además, posteriormente los padres se niegan a la realización de la anatomía patológica en los fallecidos (13).
La HIV cuya incidencia aumenta a medida que disminuye la edad gestacional, es claramente un factor crítico y determinante en el desarrollo neurológico posterior (27-29).
La presencia de leucomalacia periventricular y dilataciones ventriculares indicarían daño de la sustancia blanca periventricular y se asocian con riesgo 15 veces mayor de parálisis cerebral; en el presente estudio, de los pacientes que se realizaron ecografía cerebral se registró leucomalacia periventricular en 2,7% e hidrocefalia en 8,1%, ambas con una letalidad del 50% (27,28,30).
La incidencia de displasia broncopulmonar definida como dependencia de oxígeno a los 28 días de vida afectó al 11,7% y aún permanecieron dependientes de oxígeno a las 36 semanas de edad gestacional corregida el 7,6%, lo cual prolonga los días de hospitalización ya que no existen programas de oxígeno domiciliario aumentando el riesgo de re- hospitalizaciones por enfermedades respiratorias agudas en el primer año de vida; en cambio en la serie del Hospital Sótero del Río las tasas de requerimiento de oxígeno a las 36 semanas son muy superiores 51%, tales diferencias se podrían deber al mayor número de sobrevivientes con peso < 1000 gramos (13,31,32).
Las malformaciones congénitas son un factor no modificable en el aporte a la mortalidad neonatal lo que requiere de estrategias para prevenirlas, si bien la frecuencia encontrada fue baja 4,2%; la letalidad por dichas causas es muy importante 66%, formando parte del score de predicción de riesgo de mortalidad neonatal del grupo NEOCOSUR (10).
En relación a las intervenciones médicas la utilización de soporte ventilatorio se registró en 48,7% distribuyéndose de la siguiente forma 93% ventilación convencional, ventilación de alta frecuencia 1,7% y CPAP en un 13,8%, observándose una eficacia del 66,6% para la ventilación convencional y del 62,5% para el CPAP. La tendencia actual orienta hacia la utilización más temprana de CPAP y modalidades respiratorias menos agresivas para así disminuir la incidencia de displasia broncopulmonar y las intubaciones prolongadas (33-35).
De los pacientes que presentaron Enfermedad Membrana Hialina (EMH) (41/71) 57,7% recibieron surfactante pulmonar, administrados dentro de las dos primeras horas de vida en el 41,5% y luego de las 2 horas de vida en el 58,5%. La administración precoz de surfactante tuvo una eficacia del 94,2% y con la administración tardía la eficacia obtenida fue de 41,6% objetivando la importancia de su utilización rápida al realizar el diagnóstico de Distrés respiratorio del RN (36).
La mortalidad global de los RNMBP fue de 32,8% (42/128).Se vio una disminución de la mortalidad a medida que aumentaba la franja de peso, esa reducción fue mayor en el grupo entre 1251 a 1500 gramos correspondiendo a 11,5%; y por lo tanto la supervivencia es menor a menor peso de nacimiento correspondiendo apenas el 11,1% al grupo entre 501 a 750 gramos.
En los rangos más bajos de edad gestacional y peso de nacimiento ocurren cambios significativos en la mortalidad por cada semana de gestación adicional y por cada 100 gramos de incremento de peso. Lemons et al publicaron un estudio prospectivo del National Institute of Childhood and Human Development Neonatal Research Network (NICHD) que incluye 4438 RN entre 500 a 1500 gramos en el que participaron 14 centros mostrando una sobrevida global de 84%, desglosados por semana de edad gestacional y cada 100 gramos de peso determinando variaciones importantes (37).
En Sudamérica el grupo NEOCOSUR realizó un estudio prospectivo que incluyó 385 RNMBP provenientes de 11 centros con una sobrevida global del 73%; se destacó en este estudio una gran variabilidad entre los diferentes centros que van desde una sobrevida global de 89% (comparable con los mejores centros de países desarrollados) a 50% en el centro con peor resultado (4).
El mayor porcentaje de RN vivos al momento del alta, corresponden a los neonatos de 1251 a 1500 gramos 46/52 (88,5%); a los de menor peso 501 a750 gramos les corresponde el mayor porcentaje de fallecimientos 8/9 (88,9%), con diferencias estadísticas significativas en la condición al alta en los mencionados grupos de estudio.
En el Centro Hospitalario Pereira Rossell, Montevideo-Uruguay la sobrevida global para los RN de menos de 1000 g en el año 2004 fue de 56%. En el hospital Jackson Memorial de la Universidad de Miami los RN entre 500 a 750 g tienen una sobrevida que fluctúa alrededor de 60 al 80%, los de 750 a 1000 g sobreviven más del 90%; y con relación a la edad gestacional la sobrevida por encima de 24 semanas es más de 70% y sobre las 26 semanas se acerca al 90% (22).
La estancia promedio de los sobrevivientes fue de 56,52 ± 23,6 días; en la serie del hospital Sótero del Río la estancia hospitalaria de los pacientes con alta domiciliaria fue de 71,5 días, estas diferencias se explican por un mayor número de sobrevivientes con peso < 1000 gramos en sus series. Las estancias prolongadas de hospitalización pueden resultar en falta de estimulación sensorial, separación de los padres y otros factores que pueden interferir en el óptimo desarrollo psicomotor (10, 38).
La estancia promedio de los fallecidos fue de 9,8 ± 18,87 días (rango de 0-98días); al excluir las muertes en sala de partos, el 57,58% falleció entre 0–7 días (mortalidad neonatal temprana), el 27,27% entre los 8–28 días (mortalidad neonatal tardía) y el 15,15% murieron luego de los 28 días (mortalidad post neonatal). Las muertes en todos los cuartiles de peso fueron mayores en la primera semana de vida, en coincidencia con otros centros (6).
Tanto desde el punto de vista humano y de la práctica clínica, padres y profesionales de la salud necesitan conocer la real sobrevida en un determinado momento de la evolución, para tomar decisiones sobre reanimación y la proporcionalidad de las terapias en estos niños; la probabilidad de sobrevida mejoró a medida que trascurrían los días vividos. Las estrategias enfocadas a disminuir la mortalidad en el momento del parto y en el manejo en sala de atención inmediata, incidirían grandemente en la sobrevida global del grupo; es por ello que los nuevos estudios enfocan esfuerzos en la mezcla de oxígeno en la reanimación, utilización precoz de CPAP y de surfactante pulmonar entre otros (34, 35, 39).
Con el avance del conocimiento médico y el desarrollo de las unidades de Recién nacidos, se ha llegado a la realidad de que los niños de muy bajo peso e inmaduros logran sobrevivir. El alta de las unidades de cuidados intensivos neonatales no implica la resolución completa de sus problemas de salud, surge como ineludible la necesidad de controlar organizadamente a estos niños con el fin de detectar precozmente sus problemas de desarrollo. Si bien existe una mejoría en la atención neonatal con un desplazamiento de la edad de fallecimiento, es éste grupo de niños el que concentra la mayor parte de las secuelas respiratorias y neuro-sensoriales (40).
La necesidad de mejorar la sobrevida y al mismo tiempo disminuir la morbilidad del RNMBP se plantea como uno de los desafíos de la neonatología. Aunque este grupo constituye solo el 1% de todos los nacimientos, ellos explican alrededor del 40% de todas las muertes infantiles. Además, más de la mitad de los que sobreviven al alta hospitalaria lo hacen con complicaciones como hemorragia intracerebral, retinopatía del prematuro, displasia broncopulmonar, enterocolitis necrotizante, e infecciones intra-hospitalarias, hospitalizaciones prolongadas que afectan la calidad de vida del individuo y su familia. Acciones dirigidas a mejorar la sobrevida sin morbilidad en el Recién nacido tendrían un impacto importante en la salud pública.
La disminución de la incidencia de éste grupo de RN podría contribuir en el descenso de la mortalidad infantil al reducir el número de casos en riesgo de morir. Por otro lado, la reducción de la mortalidad depende de la mortalidad específica por grupo de peso al nacer.
Conocer los indicadores de morbilidad y mortalidad en centros de atención es útil para implementar mejoras y optimizar resultados, es decir, disminuir la morbilidad. No alcanza para la salud infantil hacer solamente diagnósticos de situación (10).
Con lo anteriormente expuesto se aprecia que la sobrevida de los RNMBP en el Centro Materno Infantil del Hospital de Clínicas es similar a la de otros centros, siendo evidente que la sobrevida de los RN con peso < 750 gramos es aún muy limitada y por los tanto deben realizarse todos los esfuerzos para evitar el nacimiento de niños con edad gestacional menor a 27 semanas y el peso mencionado, tales como control prenatal adecuado, evitar embarazos en los extremos de la vida, identificar tempranamente los embarazos de alto riesgo y asegurar su vigilancia por personal especializado, detección temprana de amenaza de parto prematuro y su tratamiento enérgico con uteroinhibición y maduración pulmonar. Además, es importante asegurar el adecuado equipamiento de los servicios de Neonatología resaltando la idoneidad del recurso humano tanto médico como paramédico (enfermera, terapia respiratoria, técnicos en imágenes, bioquímicos, control de infecciones), ya que ha sido demostrado que aunque el costo de rescatar a un RNMBP es considerablemente alto desde el punto de vista económico, la mejoría en la sobrevida de estos niños ha sido una medida muy importante para disminuir la mortalidad en los países desarrollados.
CONCLUSIÓN
Se estudiaron 128 RNMBP nacidos en el Centro Materno Infantil del Hospital de Clínicas teniendo una incidencia de 1,35% en el periodo analizado.
La morbilidad más frecuente fue la enfermedad de membrana hialina en un 59,6% con una letalidad de 36,6%.
La mortalidad global del grupo fue de 32,8%, al excluir las muertes ocurridas en sala de partos se reduce a 27,7%.
La causa de mortalidad más frecuente fueron las infecciones, le siguen en frecuencia la prematurez y luego la hemorragia pulmonar.
La reanimación con bolsa y mascara en sala de partos fueron las intervenciones mas utilizadas. La media de estancia hospitalaria fue de 44,3 días +/- 30,12. La sobrevida fue más elevada en el grupo de RN con mayor peso (88,5%).
Los neonatólogos y ginecólogos deberían coordinar esfuerzos para la evitar el bajo peso al nacer siendo indispensable crear estrategias de salud pública.
El cuidado de los RNMBP requiere de un equipo multidisciplinario y es necesario involucrar a la familia y a la sociedad, para lograr un pronóstico adecuado.
Con los resultados expuestos en este análisis se podría reorientar estrategias que permitan mejorar la sobrevida y la calidad de vida de estos “pequeños gigantes, “pequeños” por el tamaño y “gigantes” por fortaleza que muestran ante la adversidad del mundo extrauterino.
REFERENCIAS
1. Sistema de las Naciones Unidas en Paraguay. Mortalidad de la niñez. En: Objetivos de Desarrollo del Milenio, informe de Paraguay. Asunción: UNICEF; 2003.p.27-30. [ Links ]
2. Ventura J. Mortalidad neonatal, definición de conceptos perinatales. En: Tapia J, Ventura P, editores. Manual de Neonatología. 4ª ed. Argentina: Editorial Médica Panamericana; 2003.p.32-38. [ Links ]
3. Ministerio de Salud Pública y Bienestar Social. Organización Panamericana de la Salud. Organización Mundial de la Salud. Situación de Salud de Paraguay. En: Cuentas de la Salud, Paraguay. Asunción: OPS/OMS; 2003.p.11-14. [ Links ]
4. Grupo Colaborativo NEOCOSUR. Very low birth weight infants outcome in 11 South American NICU´S. J Perinat. 2002;22:2-7. [ Links ]
5. Sola A. El recién nacido de extremadamente baja edad gestacional. En: Sola A, Rogido M, editores. Cuidados especiales del feto y del recién nacido. Argentina: Científica Interamericana; 2001.p.1615-626. [ Links ]
6. Lawn J, Cousens S, Zupan J. 4 million neonatal deaths: When? Where? Why? Neonatal survival. Lancet. 2005;365:891-900. [ Links ]
7. American Heart Association. American Academy of Pediatrics. Reanimación de recién nacidos prematuros. En: Kattwinkel J, editor. Reanimación Neonatal. 5ª ed. Estados Unidos: American Heart Association; 2006.p.1-20. [ Links ]
8. Gomella T, Cunninghan M, Eyal F, Zenk K. Enfermedades pulmonares. En: Gomella T, editor. Neonatología. 4ªed. Argentina: Editorial Médica Panamericana; 2003.p.584-613. [ Links ]
9. Galván BE, Villa GM, Villanueva GD, Murgía de Sierra T. Very low birth weight risk factors for incidence and mortality at eigth different hospitals in Mexico, a regional experiencia. Pediatric Academic Societies’ Meeting. 2005;57:308. [ Links ]
10. Grupo Colaborativo NEOCOSUR. Score de predicción de riesgo neonatal. J Perinat. 2005;25:577-82. [ Links ]
11. Morgues M, Henríquez M, Tohá D, Vernal P, Pitalluga E, Vega S. et-al. Sobrevida del niño menor de 1500 gramos en Chile. Rev Chil Obstet Ginecol. 2002;67(2):100-105. [ Links ]
12. Caiza M, León L. Bajo peso al nacer en el Hospital Ginecoobstétrico Isidro Ayora: factores de riesgo maternos prevenibles e influencia del peso bajo en la mortalidad neonatal temprana. Revista Ecuatoriana de Pediatría. 2004;5(1):5-11. [ Links ]
13. Llanos A, Grupo Hospital Sótero del Río. Morbidity and mortality of newborns with birth weight less than 1500 g: experience from a local hospital part of the Vermont Oxford Network. Rev Chil Pediatr. 2006;77(4):363-74. [ Links ]
14. Urbina J. Morbi- mortalidad de los recién nacidos de muy bajo peso en el Hospital San Juan de Dios, San José, Costa Rica. Acta Pediatr Costarric. 2001;15(2):46-52. [ Links ]
15. Gaspari R. Urinary tract infection: risk stratification, clinical evaluation, and evidence-based antibiotic therapy-year 2003 Update. Primary Care Consensus Reports. 2003;1:3-22. [ Links ]
16. Martínez A, Soria C, Prince R, Cark I, Medina M. Preeclampia: principal factor de riesgo materno para bajo peso del recién nacido pretérmino. Gineco Obstet Mex. 2008;76(7):398-403. [ Links ]
17. Hogberg U, Hakansson S, Serenius F, Holmgren PA. Extremely preterm cesarean delivery: a clinical study. Acta Obstet Gynecol Scand. 2006;85:1442-1447. [ Links ]
18. Lee HC, Gould JB. Suvival rates and mode of delivery for vertex preterm neonates according to small or appropriate for age status. Pediatrics. 2006;118:1836-1844. [ Links ]
19. Florica M, Stephansson O, Nordstrom L. Indications associated with increased ceesarian section rates in Swedish hospital. Int J Gynaecol Obstet. 2006;92:181-185. [ Links ]
20. McNamara PJ, Mak W, Whyte HE. Dedicated neonatal retrieval teams improve delivery room resuscitation of outborn premature infants. J Perinatol. 2005;25:309-314. [ Links ]
21. Mir R. Impacto del programa de Reanimación Neonatal en los últimos años en el Paraguay. Pediatr (Asunción). 2006;33(1):42-47. [ Links ]
22. Bancalari E. Factores perinatales en el pronóstico del prematuro extremo (Conferencia). Arch Pediatr Urug. 2003;74(3):158-165. [ Links ]
23. Crowther CA, Haslam RR, Hiller JE, Doyle LW, Robinson JS, Australasian Collaborative. Trial of repeat doses of steroids Study Group. Neonatal respiratory distress syndrome after repeat exposure to antenatal corticosteroids: a randomized controlled trial. Lancet. 2006;367:1913-1919. [ Links ]
24. Figueras J, Serrano M, Rodriguez J, Perez C, SerradillaV, Jimenez J, et al. The SEN 1500 Spanish Neonatal Network: antenatal glucocorticoid treatment decreases mortality and chronic lung disease in survivors among 23- to 28- week gestational age preterm infant. Am J Perinatol. 2005;22:441-448. [ Links ]
25. Kilbride H, Powers R, Wirtschafter D, Sheehan M, Charsha D, LaCorte M, et al. Evaluation and Development of Potentially Better Practices to Prevent Neonatal Nosocomial Bacteremia. Pediatrics. 2003;111:504-518. [ Links ]
26. Pietz J, Achanti B, Lilien L, Stepka E, Mehta S. Prevention of Necrotizing Enterocolitis in Preterm Infants A 20 -year experience. Pediatrics. 2007;119:164-170. [ Links ]
27. Vohr B, Walter A, Scott D, Kats K, Scheneider K, Ment L. Early-onset intraventricular hemorrhage in preterm neonates: incidence of neurodevelopmental handicap. Sem Perinatol. 1999;23:212-217. [ Links ]
28. Ment L, Schneider K, Ainley M, Allan W. Adaptative mechanisms of developing brain. Clin Perinatol. 2000;27:303-323. [ Links ]
29. Allan W, Vohr B, Makuch R. Antecedents of cerebral palsy in a multicenter trial of indomethacin for intraventricular hemorrhage. Arch Pediatr Adolesc Med. 1997;151:580-585. [ Links ]
30. Wood N, Marlow N, Costeloe K, Chir M, Gibson A, Wilkinson A. Neurologic and developmental disability after extremely preterm birth. N Engl J Med. 2000;343:378-384. [ Links ]
31. Tapia J, Kattan J. Postnatal steroids and broncopulmonar displasia: risks and benefits. Rev Chil Pediatr. 2003;74(1):70-80. [ Links ]
32. Bancalari E, Claure N. Definitions and diagnostic criteria for bronchopulmonary dysplasia. Sem Perinatol. 2006;30:164-170. [ Links ]
33. Lopez M, Pallas A, Muñoz L, Barrio A, Medina C. The use of continuous positive airway pressure for early stabilization in very low birth weight infants. An Pediatr. 2006;64:422-427. [ Links ]
34. Investigators for the Continuous Positive Airway Pressure or Intubation at Birth (COIN). Nasal CPAP or Intubation at Birth for Very Preterm Infants. N Engl J Med. 2008;358:700-708. [ Links ]
35. Finer N, Carlo W, Duara S, Fanaroff A, Donovan E, Wright L, et al. Delivery Room Continuous Positive Airway Pressure/Positive end-Expiratory Pressure in extremely Low Birth Weight Infants: a feasibility trial. Pediatrics. 2004;114(3):651-657. [ Links ]
36. Soll RF, Morley CJ. Prophylatic versus selective use surfactant for preventing morbidity and mortality in preterm infants. The Cochrane Library 2005, Issue 1. [ Links ]
37. Lemons J, Bauer C, Korones S, Papile L, Stoll J. Very low birth weight outcomes of the National Institute of Child Health and Human Development Neonatal Research Network, January 1995 through December 1996. Pediatrics. 2001;107:1-8. [ Links ]
38. Saunders R, Abraham M, Crosby M. Evaluation and Development of Potentially Better Practices for Improving Family - Centered Care in Neonatal Intensive Care Units. Pediatrics. 2003;111:437-449. [ Links ]
39. Arjan B, Frans J. A randomized, controlled trial of delivery - room respiratory management in very preterm infants. Pediatrics. 2007;120(2):322-329. [ Links ]
40. Costello W, Friedman H, Minich N, Siner B, Taylor G, Schluchter M, et al. Improved neurodevelopmental outcomes for extremely low birth weight infants in 2000- 2002. Pediatrics. 2007;119:37-45. [ Links ]














