Introduccion
El SARS-CoV-2 causa COVID-19. Los primeros pacientes afectados presentaron neumonía grave y síndrome de distrés respiratorio en diciembre del año 2020 en Wuhan, China. Actualmente más de 190 millones de casos han sido notificados en todo el mundo; en las Américas se reportaron 48 % de defunciones1.
En Paraguay, la situación epidemiológica desde enero a abril del 2021 reflejó un aumento importante del 66 %, con una segunda ola de casos de COVID-19. Los casos positivos hasta el mes de octubre fueron de 460 615, de los cuales 444 099 fueron casos recuperados y 16 228 fallecidos. La cantidad de hospitalizados fue de 2 513 y 514 ingresaron a la Unidad de Cuidados Intensivos. Las regiones sanitarias de Paraguay con mayor cantidad de casos fueron Central con 37,5%, Alto Paraná con 8,7 % e Itapúa con 8,2 %. A partir de agosto del 2021 se registró un descenso de los contagios y así también, la cantidad de hospitalizados2,3.
El hemograma muestra la composición celular de la sangre. Es un examen que orienta sobre el comportamiento de los parámetros hematológicos para dar seguimiento y predecir la gravedad del paciente. En la serie leucocitaria se incluye el recuento total de glóbulos blancos (GB), neutrófilos, linfocitos, monocitos y eosinófilos; en la serie eritrocitaria se incluye el recuento total de glóbulos rojos, hemoglobina, hematocrito, los índices eritrocitarios (Volumen Corpuscular Medio (VCM), Hemoglobina Corpuscular Media (HCM), Concentración de Hemoglobina Corpuscular Media (CHCM)), y dentro de la serie plaquetaria se incluye el recuento de plaquetas4,5.
La presencia de leucocitosis se ha relacionado con la gravedad en pacientes con COVID-19. La linfopenia por su lado, puede presentarse de manera moderada o severa y es frecuente al ingreso. El monitoreo del recuento de los linfocitos puede tener un valor pronóstico de la gravedad del paciente6-8. Un estudio de un caso reportó anemia hemolítica autoinmune desencadenada por la infección del SARS-CoV-2 y mostró que COVID-19 puede causar descenso progresivo en la hemoglobina por destrucción de glóbulos rojos a consecuencia de la inflamación aguda9,10.
Algunos estudios han informado valores disminuidos de hemoglobina y hematocrito en pacientes en estados graves en comparación con aquellos que presentan estados más leves de la enfermedad quienes cursan con valores normales11. Los valores medios de los índices eritrocitarios (VCM, HCM, CHCM) en general no son afectados12.
En cuanto al recuento plaquetario, se informa más la trombocitopenia, lo que sugiere mal funcionamiento o descompensación fisiológica, probable desarrollo de coagulopatía intravascular asociado a un estadio desfavorable. Generalmente se observa al ingreso y hasta los primeros 7 días de hospitalización. Sin embargo, algunos pacientes presentan una trombocitosis a los 17 días de internación, lo que implica la heterogeneidad de los valores según el estadio de la enfermedad. Otros estudios encontraron, diferencias entre pacientes supervivientes y los casos de óbitos. Los valores de plaquetas progresan a valores normales en los sobrevivientes, sin embargo, en los casos de óbitos, disminuyeron irreversiblemente durante la segunda semana de hospitalización, probablemente asociado al desarrollo de eventos microtrombóticos11,13-15.
El hemograma se realiza a todos los pacientes al ingreso y durante toda la hospitalización. Sin embargo, la utilidad pronóstica de gravedad de los parámetros hematológicos en COVID-19 no está bien esclarecido. Por lo que, el objetivo del presente estudio fue analizar la relación entre la evolución desfavorable de los valores hematológicos y el óbito de los pacientes internados con COVID-19.
Metodologia
El estudio es observacional longitudinal en el que se revisaron los resultados de hemograma de pacientes diagnosticados con COVID-19 por RT-PCR, internados en el Hospital Integrado Respiratorio (HIRAP) del Instituto de Previsión Social (IPS), destinado a la atención de todos los casos de COVID-19 en la región, desde enero hasta marzo del año 2021. Se incluyeron pacientes internados por COVID-19, con resultados de hemograma, mayores de 18 años, al ingreso, a las 48 horas, a los 8 días y al egreso. Se registró en una planilla Excel las variables de interés (edad, grupo etario, sexo, días de internación, días de enfermedad, óbito, síntomas, factores de riesgo y comorbilidades, valores hematológicos).
Se utilizó estadística descriptiva para caracterizar a los pacientes, expresando las variables cualitativas como frecuencia absoluta y relativa porcentual, las variables cuantitativas como medidas de tendencia central y dispersión. La asociación entre los factores de riesgo/comorbilidad y los hallazgos hematológicos (leucocitosis, linfopenia, neutrofilia, trombocitopenia, INL elevado) se estableció mediante la prueba de chi cuadrado, a un nivel de significancia de 0,05, con el programa Epi Info 7.1 (CDC, Atlanta). Los datos de pacientes y resultados de los análisis fueron codificados para preservar la identidad del paciente. Se cuenta con dictamen del Comité de Ética de la Facultad de Ciencias de la Salud de la Universidad Nacional del Este.
Resultados
Se incluyeron 144 pacientes diagnosticados con COVID-19, de los cuales el 66 % fue del sexo masculino, 47,2 % entre 41 a 60 años y 52,1 % de Ciudad del Este. La mortalidad fue de 47,2 % (n=68).
No hubo diferencia significativa entre fallecidos (n=68) y sobrevivientes (n=76) en relación con la edad y el sexo. En cuanto a las características clínicas, la cefalea se presentó significativamente (p=0,009) en menor proporción en los fallecidos que en los sobrevivientes (10,3 % vs 27,6 %). Los otros síntomas como fiebre, disnea y tos seca se presentaron en mayor porcentaje en fallecidos, pero, sin significancia estadística. Hubo diferencia significativa (p<0,05) entre fallecidos y sobrevivientes en HTA (52,9 % vs. 31,6 %), DM (50 % vs. 26,3 %) y obesidad (41,2 % vs. 25 %). La media de días de internación fue significativamente mayor en los fallecidos (14±10 vs. 11±6), pero no la media de los días de enfermedad (p=0,067) (Tabla 1).
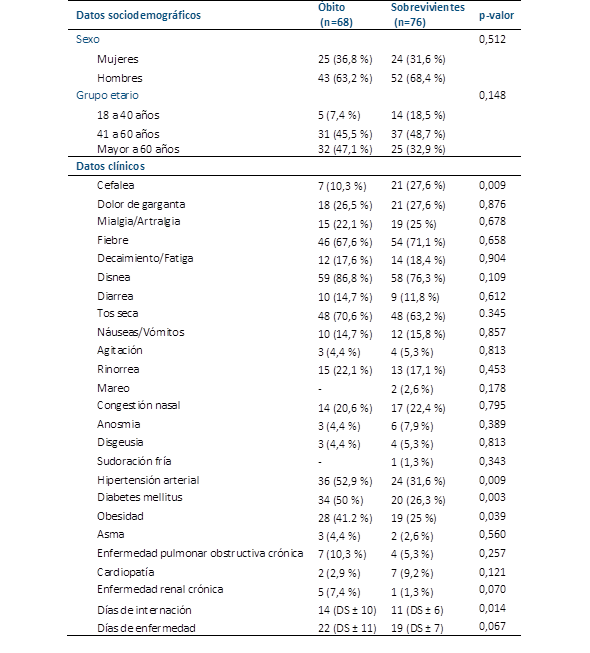
Tabla 1 Características sociodemográficas y clínicas al ingreso, pacientes internados con covid-19, hospital de ciudad del este, alto paraná, 2021 (n=144).
La Tabla 2 muestra la comparación de los valores promedios de los parámetros hematológicos al ingreso, a las 48 horas, a los 8 días y al egreso entre fallecidos y sobrevivientes. Dentro de la serie leucocitaria, el promedio de los valores de leucocitos, neutrófilos y el INL, fueron más elevados en fallecidos que los sobrevivientes, mientras que los valores promedios de los linfocitos fueron más bajos en fallecidos que los sobrevivientes. Estas diferencias se observaron a partir de las 48 horas de internación. En la serie eritrocitaria, los valores promedios de eritrocitos, hemoglobina, hematocrito, VCM y HCM fueron más bajos en pacientes fallecidos que los sobrevivientes, a partir de los 8 días de internación. Para la serie plaquetaria se observó diferencia significativa en los valores promedios solo al egreso.
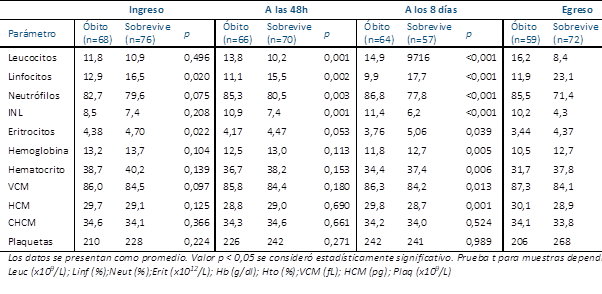
Tabla 2 Pacientes internados con covid-19, evolución de los parámetros hematológicos al ingreso, a las 48 horas, a los 8 días y al egreso en un hospital de ciudad del este, alto paraná, 2021 (n=144).
La Figura 1 muestra la evolución de los valores promedios de los parámetros hematológicos en diferentes tiempos de hospitalización entre fallecidos y sobrevivientes. A) Los valores de leucocitos o GB de los fallecidos se mantuvieron dentro de los valores normales al ingreso, aumentando progresivamente a partir de las 48 horas, alcanzando valores superiores a 18 x109/L, en comparación a los sobrevivientes, los valores progresaron a valores normales. B) Los valores de los neutrófilos en fallecidos aumentaron progresivamente desde el ingreso hasta el final del seguimiento, sin embargo, en los sobrevivientes, aumentaron al inicio, pero progresaron a valores normales durante los días de internación.
C) Los valores de los linfocitos de los fallecidos fueron bajos desde el inicio de internación hasta el final de su seguimiento en comparación a los sobrevivientes, cuyos valores fueron progresando a valores normales a partir de los 8 días de internación. D) Los valores del INL fueron elevados desde el ingreso hasta el final del seguimiento en los pacientes fallecidos, así también en los sobrevivientes, pero con progreso favorable a partir de los últimos días de internación.
E) Los valores de hemoglobina fueron disminuyendo progresivamente en los fallecidos durante los tiempos de internación, mientras que en los sobrevivientes se mantuvieron dentro de los valores normales.
La Figura 2 muestra el comportamiento de los valores hematológicos de la serie leucocitaria en diferentes periodos de hospitalización entre los fallecidos y sobrevivientes. La leucocitosis fue significativamente mayor (p=0,03) a partir de las 48 horas de internación (56,1 % vs. 34,3 %). Los valores de linfocitos, neutrófilos e INL se vieron alterados durante todo el tiempo de internación, a partir de los 8 días hasta el final del seguimiento (egreso), más del 90 % de los pacientes presentaron con significancia linfopenia (p=0,008), neutrofilia (p=0,029) e INL elevado (p<0,001) en comparación a los sobrevivientes, seguidamente de valores normales. Así también, en el mismo periodo de internación, más del 80 % de los pacientes presentaron una ligera anemia, con predominio de valores bajos del recuento de eritrocitos (p<0,001), hemoglobina (p=0,05), hematocrito (p=0,04). Tanto fallecidos como sobrevivientes presentaron valores normales de los índices eritrocitarios (Figura 3).
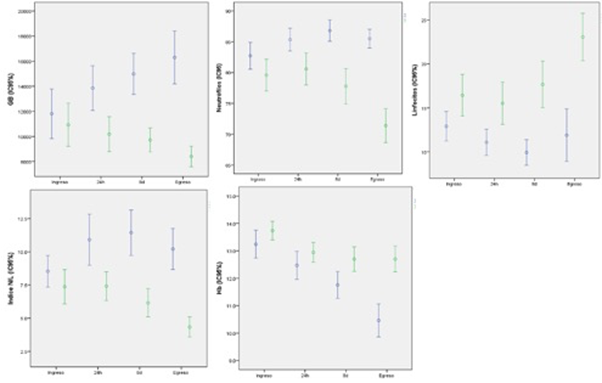
Figura 1 Evolución de parámetros hematológicos en fallecidos (azul) y sobrevivientes (verde), pacientes internados con covid-19, hospital de ciudad del este, alto paraná, 2021 (n=144).
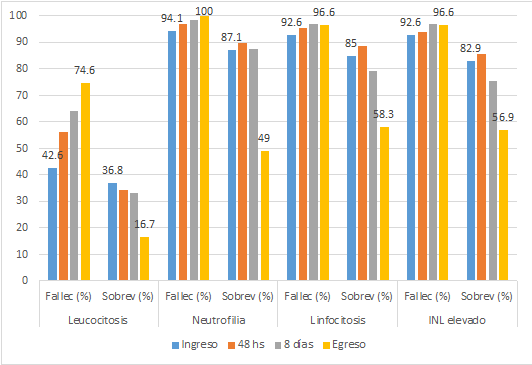
Figura 2 Alteraciones de la serie leucocitaria, pacientes internados con covid-19, hospital de ciudad del este, alto paraná, 2021 (n=144).
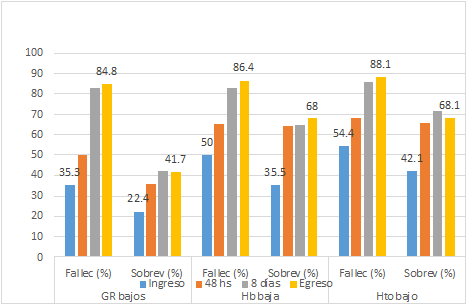
Figura 3 Alteraciones de la serie eritrocitaria, pacientes internados con covid-19, hospital de ciudad del este, alto paraná, 2021 (n=144).
Mientras que, en la serie plaquetaria los valores se mantuvieron dentro los valores normales, por lo que, no se observaron alteraciones durante el tiempo de internación tanto en fallecidos como en sobrevivientes (Tabla 3).
Discusión
La relación entre la evolución desfavorable de los valores hematológicos y el óbito de los pacientes internados con COVID-19, indican los principales hallazgos presentados en este estudio, como las características sociodemográficas, clínicas y de los valores hematológicos de los pacientes que fallecieron en comparación a los que sobrevivieron.
Los resultados sociodemográficos son similares al de Perú, con 74,1 % de la enfermedad en hombres y que a partir de un análisis multivariado evidenció un aumento del riesgo de morir asociado a la edad ≥65 años, sin embargo, en Huancayo, un estudio reportó que el 51 % del sexo femenino resultó afectado. El grupo etario más atendido fue el de los adultos entre 30 a 59 años (49 %)16,17.
En Chile, en un estudio se observó que, el 59% también fueron hombres y la letalidad hospitalaria global fue de 18,7% y no se demostró asociación con el sexo, al igual que, Natalia F. et al., en un estudio realizado en pacientes atendidos en el servicio de urgencias de España con un total de óbitos de 33(20,2 %), no se observaron diferencias significativas por sexo (Hombres: 20 vs 61, Mujeres: 13 vs. 69, p=0,177), pero si por edad (fallecidos vs no fallecidos: 81,09 8,78 vs. 60,60 17,89, p<0,001). En Paraguay, en un estudio de casos y controles, la franja etaria de edad estuvo comprendida entre 19 y 90 años con una media de 53,82 años, donde el 60,5 % (n=188) correspondía al sexo masculino18-20.
Los síntomas más frecuentes en la infección por COVID-19 son la tos seca, fiebre, dolor de garganta, cefalea, entre otros21,22, lo que también se observó en el presente estudio. La tos seca, fiebre y disnea fueron los síntomas que se presentaron con mayor frecuencia, pero no hubo diferencia significativa entre fallecidos y sobrevivientes. La cefalea fue significativamente más frecuente entre los fallecidos, es parte de los síntomas iniciales de la infección en pacientes hospitalizados con COVID-19 y su frecuencia puede variar entre 6,5 % y 34 %23.
Las comorbilidades asociadas significativamente a óbito en este estudio fueron hipertensión arterial (HTA), diabetes mellitus (DM) y obesidad. Estos hallazgos son similares a los que fueron encontrados en un estudio realizado en Venezuela y con otro estudio que encontró una importante proporción de HTA (40 %) y obesidad (20 %) en pacientes con cuadros severos. Mientras Benito LAO et al., no reportó la HTA dentro de las comorbilidades relacionadas al óbito, mayormente se presentó la cardiopatía seguidamente la DM y la obesidad24,25.
Con relación al tiempo de internación, la media fue mayor en los fallecidos en comparación a los sobrevivientes 14 días (DS ± 10) con valor de significancia (p=0,014). Meléndez A, et al., en su estudio reportó un tiempo promedio 11 días y comparando con otros estudios observó tiempos inferiores (5 a 8 días). El mismo manifiesta que estas diferencias pueden estar relacionadas con el acceso al servicio de salud. En un estudio de revisión realizado en Brasil, observaron entre 6 hasta 25 días de internación24,26.
Para la serie leucocitaria, los resultados observados en el presente estudio concuerdan según lo encontrado en la literatura. La mayoría reportaron leucocitosis con neutrofilia y linfopenia, que sirven como marcadores de mal pronóstico. Hueda-Zavaleta M et al., observaron que la media de los leucocitos en los pacientes que fallecieron fue de 13220 (8610-16 580), en comparación con aquellos que sobrevivieron 10185 (7395-14 085). A diferencia de un estudio realizado en Cuba, observaron un predominio de valores normales de leucocitos en un 66,8 % de los pacientes hospitalizados en comparación al presente estudio, se observó que más del 50 % de los que fallecieron presentaron leucocitosis12,16,27-29.
En un estudio de cohorte longitudinal realizado en Roma, Italia, los resultados encontrados fueron similares al presente estudio, donde se observó que el recuento promedio de neutrófilos fue significativamente mayor en los fallecidos que en los sobrevivientes (p<0,001), tanto los óbitos y sobrevivientes tenían recuentos de neutrófilos similares en el momento de la aparición de los síntomas (p=0,191). Sin embargo, los recuentos de neutrófilos de los fallecidos aumentaron considerablemente al día 6 después de la aparición de los síntomas, siendo significativamente diferentes de los sobrevivientes.
Para el día 13, el recuento promedio de neutrófilos en los fallecidos superó el rango del límite normal superior (8000 células / mm3), lo que también concuerda con el presente estudio, siendo el promedio de 14 días de internación. Cabe destacar que el presente estudio no pudo registrar los valores de los parámetros a partir del momento de aparición de los síntomas debido a que, muchas fichas clínicas se encontraban incompletas, pero la mayoría manifestaban que acudían al servicio hospitalario entre 3 a 6 días de haber manifestado el primer síntoma. Según la literatura, los neutrófilos representan el mayor porcentaje de leucocitos en la sangre periférica y son los primeros en aparecer ante una respuesta inflamatoria. En pacientes críticos con COVID-19, con inflamación grave, estas células son las principales en causar daño endotelial, trombosis y disfunción de los eritrocitos, generando un shock y fallo multiorgánico. La neutrofilia se asocia con una progresión de la enfermedad, un mayor riesgo de SDRA y la muerte10,14,16.
En este mismo estudio longitudinal, el promedio de linfocitos fue significativamente menor en los fallecidos que en los sobrevivientes (p <0,001) desde el primer día de aparición de los síntomas. Así también, varios estudios observaron estas mismas características, como este estudio de metaanálisis realizado en Brasil, se observó en pacientes graves y en todo seguimiento hubo una reducción de los valores de linfocitos (media=0,65 X 109/L), observados también en el presente estudio, donde los pacientes que fallecieron presentaron valores de linfocitos inferiores en todo momento desde su hospitalización (p<0,05). Al igual que los neutrófilos, los linfocitos ejercen funciones proinflamatorias, induciendo un daño en los tejidos y el endotelio vascular, atrofia de los órganos linfoides llegando a causar la disminución de la regeneración de los linfocitos, por lo que se da la linfopenia13,30.
Según la literatura, otro parámetro que predice la gravedad de la enfermedad por COVID-19 es el aumento del INL, lo que coincide con un estudio de cohorte retrospectivo realizado en Buenos Aires, Argentina31, el INL ≥ 3 se asoció al desarrollo de COVID-19 grave independientemente de la edad y de la presencia de hipertensión, OR = 8,64 (IC 95%=2,22-33,6; p<0,001), así también en Córdoba, una publicación ha reportado que la mediana del INL en pacientes con neumonía y fallecidos fue de 4,84 (RIC 2,9-8,47) y afirma que los pacientes con INL≥3 mostraron un odds 8 veces mayor de desarrollar un cuadro grave por COVID-19 que aquellos con INL<322. En otro estudio de cohorte prospectivo, realizado en Chile con pacientes hospitalizados, Martínez et al., observaron diferencias significativas entre grupos, siendo mayor entre los fallecidos (4,6 ± 4,0 vs. 11,5 ± 8,5, p<0,001) 24,32. En Paraguay, se realizó un estudio de casos y controles en pacientes del Hospital Nacional de Itauguá, en dicho estudio se observó que los pacientes con neumonía grave presentaron al ingreso un promedio de INL más elevado al comparar con los pacientes que no desarrollaron neumonía grave, esta diferencia resultó ser estadísticamente significativa20.
Los resultados del presente estudio también presentaron valores promedios aumentados desde el ingreso y durante la hospitalización, tanto para los fallecidos y sobrevivientes, observándose diferencias significativas a partir de las 48 h de hospitalización (p<0,05), donde los fallecidos presentaron valores más elevados que los sobrevivientes. Es importante resaltar que, dentro de la serie leucocitaria, el INL fue el parámetro más alterado desde el ingreso hasta el egreso de los pacientes hospitalizados, por lo que, es una herramienta útil para el seguimiento de los pacientes y está asociado a la mortalidad.
En cuanto a la serie eritrocitaria, los resultados presentados en este estudio, se observaron una ligera anemia en los fallecidos, con diferencias significativas a partir de los 8 días de hospitalización, en comparación a los sobrevivientes, similares a un estudio realizado en Cuba12, el cual reportó una media inferior en los pacientes graves de (95,73 ± 27,45 g/L), lo cual fue muy significativo (p<0,001) al relacionarla con la gravedad de los pacientes. Mousavi SA et al., también reportaron en su estudio una concentración de hemoglobina inferior a 12 g/dl en el 42,4 % de los pacientes, significativamente correlacionado con la mortalidad (p=0,004)15. Para los valores de hematocrito, la mayor parte de la literatura reportaron valores normales, como menciona Laborí P. et al., que en más del 66 % de los pacientes obtuvieron valores normales del hematocrito (76,6 %), mientras que en el presente estudio predominaron los valores bajos en más del 54 %, llegando a alcanzar un 88,9 % de pacientes al egreso28.
La plaquetopenia fue muy característica en varios estudios encontrados. Lanini S. et al., en su estudio longitudinal, observaron diferencias significativas (p<0,001), los pacientes que fallecieron alcanzaron un máximo de 223 850 células/mm3 (IC del 95 %: 190,457-257,242) a los 9 días y fue disminuyendo por debajo del valor normal (inferior a 150 000 células/mm3) al final del seguimiento. Al igual que Sanchez N. et al, en el presente estudio predominaron valores normales (más del 80 %) y fueron similares en el seguimiento de los que fallecieron y sobrevivieron12,14.
















