INTRODUCCIÓN
La histoplasmosis es una infección micótica profunda causa da por el hongo dimorfo saprófito Histoplasma capsulatum, cuyo hábitat es la tierra contaminada con heces de aves y murciélagos 1,2. La infección se adquiere por inhalación de las microconidias encontradas en suelos húmedos contaminados con heces de aves y/o murciélagos, que llegan al pulmón y pueden diseminarse vía sistémica. Los brotes pulmonares agudos se pueden contraer por exposición laboral o recreativa 2,3.
El curso de la enfermedad puede variar desde una infección aguda autolimitada, enfermedad cróni ca pulmonar o diseminada hacia otros órganos forma asociada a inmunocompromiso 4.
Siguiendo a Negroni 5, las formas clínicas de presentación son las siguientes:
1. Histoplasmosis en huésped inmunocompetente
a. Primoinfección asintomática o subclínica
b. Primoinfección sintomática
- Manifestaciones de hipersensibilidad
- Lesiones residuales de la primoinfección y formas mediadas por la respuesta inmune
- Forma pulmonar crónica
2. Histoplasmosis en el huésped inmunocomprometido
a. Histoplasmosis diseminada aguda
b. Histoplasmosis diseminada subaguda
c. Histoplasmosis diseminada crónica
Las lesiones cutáneas son más comunes como ma nifestación de histoplasmosis secundaria (entre 5 - 17%) particularmente en pacientes inmunocomprometidos. Estas lesiones pueden simular enfermedades infecciosas y no infecciosas 6. La diversidad de las lesiones dermatológicas ocasionadas por el Histoplasma no es patognomónica, ni permite establecer un diagnóstico de certeza por lo que precisan estudios complementarios 7.
CASO CLÍNICO:
Mujer de 35 años de edad, procedente de Asunción, Paraguay, interconsultada al Servicio de Dermatología por lesión en labio superior derecho de 3 meses de evolución, que se inicia como un grano, con crecimiento progresivo, no doloroso. Refiere además pérdida de peso de unos 10 kilos en dicho lapso de tiempo.
Antecedentes patológicos personales: SIDA diagnosticado hace 1 mes, en tratamiento con antirretrovirales, candidiasis orofaríngea en tratamiento con fluconazol.
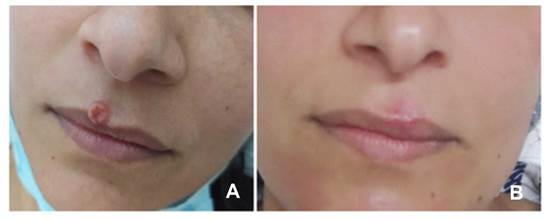
Al examen físico se observa pápula eritematosa, de bordes regulares y sobreelevados, con centro deprimido y exulceración central, de aproximadamente de 1 cm ubicado en zona media de labio superior (figura 1 A). No presenta otras lesiones en piel o mucosas ni se palpan adenopatías o visceromegalias.
Clínicamente se plantearon los siguientes diagnósticos: histoplasmosis cutánea, criptococosis cutánea, paracoccidioidomicosis, molusco contagioso en paciente con SIDA.
El hemograma retornó glóbulos blancos 2.700/mm3, hemoglobina 9,4 g/dL, plaquetas 120.000/mm3. Test rápido para VIH, Elisa y Western blot positivos. Carga viral de 22.700 copias, recuento de CD4 142 cél/mm3.
Radiografía y tomografía de tórax: sin datos patológicos.
Anatomía patológica de pápula del labio: epidermis con acantosis, dermis con denso infiltrado inflamatorio, constituido por linfocitos y numerosos histiocitos, que en sectores muestran aspecto epitelioide y configuran granulomas mal constituidos (Figura 2. A). En el citoplasma de los histiocitos se observan numerosas levaduras micóticas que miden entre 3-6 micras, PAS positivas, compatibles con histoplasma (Figura 2. B)
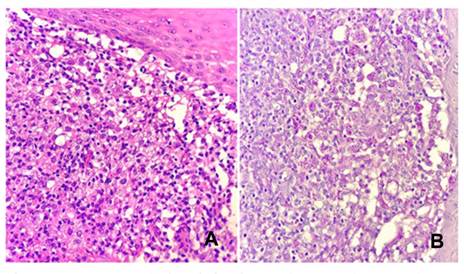
Figura 2: Histopatología: A) (H-E) Granulomas mal constituidos con denso infiltrado linfocitario B) (PAS) Citoplasma de histiocitos con levaduras micóticas entre 3-6 micras, PAS +
El examen microscópico en fresco con coloración de Giemsa mostró levaduras en semiluna compatibles con Histoplasma sp. (Figura 3. A). En el cultivo se obtuvieron colonias blanquecinas (Figura 3. B). En el examen en fresco del cultivo se observaron macroconidios espiculados de Histoplasma sp, que semejan minas marinas (Figura 3. C)

Figura 3 A) Examen directo: Levadura en semiluna compatibles con Histoplasma sp. (coloración de Giemsa). B) Cultivo en agar sabouraud dextrosa incubado durante 18 días a 28 °C: colonias blancas de aspecto velloso. C) Examen en fresco del cultivo: macroconidios espiculados que asemejan minas marinas.
Se concluye el diagnóstico de histoplasmosis sistémica con lesión cutánea única en el contexto de paciente con SIDA.
Se inicia tratamiento con anfotericina B con una dosis acumulativa de 1,5 gr que se consolida con itraconazol 400 mg día, con resolución completa de la lesión al cabo de 12 meses (Figura 1.B)
DISCUSIÓN
La histoplasmosis es la micosis sistémica más importante de nuestro país en pacientes con VIH y, aunque se considera patógena en individuos sanos, se comporta como oportunista en pacientes con inmunosupresión, especialmente en los pacientes con SIDA 8.
Cabe mencionar que esta infección es más frecuente en niños menores de dos años y adultos mayores de 54 años, en especial del sexo masculino, al contrario de lo que se presenta en este caso 5.
Siguiendo la clasificación clínica presentada, este caso sería de histoplasmosis diseminada aguda. Esta forma se observa cuando existe alteración grave de la inmunidad, como en pacientes positivos para VIH con muy bajos recuentos de células T CD4 (en el caso: 142) o en enfermos con afecciones oncohematológicas 8,9.
El riesgo de histoplasmosis se encuentra aumentado cuando el CD4 está por debajo de 150. Considerando que la paciente proviene de zonas endémicas como el Paraguay, en donde se comprobó que 49% de la población tuvo contacto con el hongo por la prueba de histoplasmina, se completa el perfil epidemiológico de este caso10.
El aspecto clínico de la histoplasmosis cutánea puede ser polimorfo. Se pueden presentar pápulas, que se ulceran en el vértice (aspecto de molusco contagioso), como fue el caso reportado, máculas o pápulas, rojo vinosas. También se pueden observar nódulos con piel violácea, gomas y úlceras de bordes limitados y fondo rojo y granulomatoso e hipodermitis 8,9.
En la radiografía de tórax podemos observar principalmente un infiltrado reticulonodular difuso, aunque se ha reportado que hasta en 50% de los casos de histoplasmosis diseminada la radiografía de tórax puede ser normal 12, como en nuestro caso.
Los diagnósticos diferenciales con las lesiones mencionadas son molusco contagioso, criptococosis, micobacteriosis, entre otras 1,9. El diagnóstico definitivo puede realizarse por estudios micológicos o histopatológicos de las biopsias de las lesiones de la piel o las mucosas, como se realizó en el caso descrito. En esta paciente el diagnóstico fue realizado mediante el gold standard que constituye la identificación directa del hongo por cultivo 10,11,13.
El tratamiento se divide en una fase inicial de inducción a la remisión con anfotericina B de 0,5 a 1 mg/kg/día durante 12 semanas. En pacientes que no requieren hospitalización la inducción se puede realizar con itraconazol 200 mg tres veces al día por tres días, seguido por 200 mg dos veces al día hasta cumplir las doce semanas 2,5,11.
La terapia de mantenimiento es con itraconazol, 200 mg una o dos veces al día de por vida. Otra opción es usar anfotericina B 50 mg semanalmente para aquellos que no toleran el itraconazol. Aún no hay estudios publicados que demuestren una diferencia significativa en la respuesta entre la anfotericina liposomal y desoxicolato 2,5,11.
Para la profilaxis en pacientes inmunocomprometidos, sobre todo en zonas endémicas, se recomienda tomar itraconazol 200 mg diarios, ya que ha demostrado disminuir la incidencia a la mitad en pacientes con CD4 menores a 150 2,5,11.